Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Cardiología
Print version ISSN 0120-5633
Rev. Col. Cardiol. vol.13 no.2 Bogota Sep./Oct. 2006
Fundación Cardiovascular de Colombia, Floridablanca, Santander, Colombia.
Correspondencia: Calle 155A No. 23-58, 4 Piso, Urbanización El Bosque Floridablanca, Santander, Colombia.Teléfono: 097-6396767, 097-6399292 Fax: 097-6384765. Correo electrónico: drjuangbarrera@yahoo.com
Recibido: 27/09/06. Aprobado: 09/10/06.
En estos momentos es posible hacer recomendaciones sobre las indicaciones de la endarterectomía carotídea, basadas en los ensayos clínicos publicados y en la revisión de grandes series quirúrgicas. Las indicaciones para la cirugía dependerán del grado de estenosis y de la morfología de la placa, así como del estado clínico del paciente y de la morbi-mortalidad del equipo quirúrgico. Este al igual que otros estudios con grandes series de casos, evidencia que la endarterectomía carotídea y/o el manejo endovascular, realizado por equipos expertos, es un procedimiento seguro en pacientes con indicación quirúrgica.
Palabras clave: enfermedad carotídea, endarterectomía, stent carotídeo, enfermedad cerebrovascular.
It is now possible to recommend indications for aortic endarterectomy, based on published clinical essays and revision of large surgical series. Surgery indications will depend on the stenosis degree and the plaque morphology, as well as on the patient's clinical state and the morbid-mortality in this surgical team. As other studies with large case series, evidences that carotid endarterectomy and/or endovascular management, when realized by expert teams, is a safe procedure in patients with surgical indication.
Key words: carotid disease, endarterectomy, carotid stent, cerebrovascular disease.
Introducción
Según datos de la Organización Mundial de la Salud, en 1996 se produjeron aproximadamente 15,3 millones de muertes en el mundo, secundarias a enfermedad cardiovascular. La mortalidad por estas enfermedades fue del 45,6% en los países desarrollados y aproximadamente del 25% en los países en vía de desarrollo.
En Colombia se tienen tasas de mortalidad por enfermedad cardiovascular de 284,8 cada 100.000 hombres, siendo la segunda causa de mortalidad después de las causas externas, y de 272,2 cada 100.000 mujeres (1).
Debido a estos altos números de morbi-mortalidad, siempre se ha intentado encontrar un método de prevención y diagnóstico temprano de enfermedad cardiovascular. Estimar el riesgo con base en factores ya conocidos tales como edad, género, tensión arterial, tabaquismo y nivel de lípidos es imperfecto, ya que estos factores de riesgo, encontrados tras los estudios de Framingham, explican tan sólo la mitad de las muertes. Tampoco es deseable esperar a tener síntomas, tales como angina o ataques isquémicos transitorios, ya que se ha visto que hasta el 50% de los infartos de miocardio y eventos cerebro-vasculares, se presentan sin síntomas previos. Por este motivo se ha propuesto la medición del grosor y el área de las placas ateroscleróticas en la carótida interna, así como su tendencia a la progresión y regresión, como predictor de enfermedad ateromatosa sistémica, riesgo de infarto agudo del miocardio y evento cerebro-vascular (Figura 1) (2, 3).

Grosor íntima-media de la arteria carótida como factor de riesgo cardiovascular: Este método tiene la ventaja de ser de bajo costo, no invasivo y con gran correlación entre diferentes examinadores. Hay otros métodos para estudiar el riesgo, tales como niveles de lipoproteína A o estudios genéticos, que sin embargo aún continúan bajo estudio para demostrar su sensibilidad y especificidad y tienen desventajas tales como alto costo y baja disponibilidad.
Para la medición del grosor de las placas y su área, se usa un ecógrafo dúplex de alta resolución y se mide de manera longitudinal el grosor de la íntima de la carótida interna. Se considera como placa el engrosamiento local mayor de 1 mm. Luego el operador se dirige a la siguiente placa y repite el proceso hasta medir el total de las placas encontradas (3).
En diversos estudios se ha encontrado asociación entre el grosor de la íntima tanto con enfermedad cardiovascular como con aterosclerosis sistémica. Así mismo, se ha demostrado que tanto el grosor como la progresión de las placas, se asocian con aumento del riesgo de sufrir infarto agudo del miocardio e infartos cerebrales, independiente de edad y tabaquismo. No obstante, en muy pocos estudios se diferencia entre evento cerebro-vascular hemorrágico o isquémico y sus subtipos (4).
Una vez entendido este punto, se pasa a definir qué tipo de pacientes requieren control ecográfico y cuáles se beneficiarían del manejo médico o quirúrgico. Se ha visto que la principal indicación quirúrgica (endarterectomía carotídea) es la estenosis sintomática reciente de alto grado, ya que les da a los pacientes un alto grado de prevención de eventos cerebro-vasculares (4).
De acuerdo con las guías actuales, la cirugía está indicada en pacientes con expectativa de vida mayor de dos años, con probabilidad de complicación intraoperatoria de menos del 6%. Sin embargo, estas indicaciones no son del todo precisas, ya que se ha visto que tan sólo el 20% al 25% de los pacientes tratados médicamente, tendrá un episodio de evento cerebro-vascular en los siguientes años, proporción que puede ser aún menor con los nuevos avances en el control de niveles lipídicos (5). Por lo tanto, se debe individualizar cada caso, teniendo en cuenta variables como: tipo de sintomatología, género, presión arterial, porcentaje de estenosis etc. (Criterios de Rothwell). Recientes estudios (ECST y NASCET) han demostrado que la cirugía es muy beneficiosa en oclusiones del 70% al 99%, y moderadamente beneficiosa en estenosis del 50% al 69%. También se encontró mínimo beneficio en oclusiones carotídeas completas (6) y ningún beneficio o mayor riesgo, en oclusiones menores del 50% (Figura 2).

En cuanto a los pacientes que no son candidatos al procedimiento quirúrgico, se han demostrado mejores resultados con el uso simultaneo de ácido acetil salicílico y clopidogrel, que con monoterapia con ácido acetil salicílico (7).
También hay diferencia en el resultado y la morbi-mortalidad perioperatoria en mujeres y hombres (8).
Se debe tener en cuenta que un alto porcentaje de pacientes candidatos a endarterectomía carotídea, también tienen enfermedad oclusiva coronaria y muchos requieren bypass coronario; sin embargo, los estudios nos son claros en cuanto a realizar estos procedimientos en uno o dos tiempos quirúrgicos (9).
Cuando se habla de manejo quirúrgico para estenosis carotídea, se hace frente a la decisión de realizar endarterectomía carotídea o manejo endovascular ya sea con angioplastia con balón o stent.
Los resultados del estudio CAVATAS (10), mostraron que los pacientes con manejo endovascular tienen mayor tasa de reestenosis tanto a un mes como un año después del procedimiento, medido por medio de ecografía, así como de oclusión completa; no obstante, este último resultado no fue estadísticamente significativo y hay mayor porcentaje de complicaciones intraoperatorias que en los procedimientos endovasculares (10).
En cuanto a los pacientes manejados de forma endovascular, se encontraron mejores resultados en pacientes con stent que con angioplastia con balón únicamente. Para tomar una decisión del tipo de procedimiento a realizar, también se deben tener en cuenta las comorbilidades (IRC, enfermedad pulmonar, etc.) procedimientos carotídeos previos y pacientes de alto riesgo ya sea anatómico, médico o técnico (11, 12).
Otro punto importante es el uso de shunt para perfusión cerebral intraoperatoria, así como el uso de dispositivos para protección cerebral. Algunos estudios hablan de la seguridad de realizar procedimientos endovasculares sin protección cerebral, especialmente cuando la estenosis carotídea es asintomática (13). No es tan clara la discusión sobre el uso de shunt para perfusión cerebral durante endarterectomías carotídeas (Figura 3).

Es cierto que siempre debe haber monitorización neurológica, ya sea realizando el procedimiento con anestesia regional y con el paciente despierto o bajo anestesia general donde es imperativo el uso de shunt carotídeo. En pacientes que requieren el uso de anestesia general, se deben usar dispositivos para garantizar el flujo sanguíneo cerebral.
Existen otros métodos para medir el riesgo cardiovascular, tales como: lipoproteína A, PCR, fibrinógeno plasmático o leucocitos. En un estudio se demostró que los pacientes con enfermedad aterosclerótica y aumento en el grosor íntima/media de la carótida interna, tienen niveles elevados de estas cuatro variables, comparados con sujetos control (14). En el mismo estudio no se encontró diferencia en los niveles de HDL, LDL, colesterol total y triglicéridos. Sin embargo, no se han estandarizado los resultados y aún no es recomendable como método de tamizaje para esta enfermedad.
A futuro se estudia si los niveles de anticuerpos de Chlamydia pneumoniae se pueden relacionar con la progresión de la enfermedad carotídea.
Endarterectomía carotídea: el patrón de oro
En su conferencia, el Dr. Beven remarcó algunos hitos históricos de la endarterectomía carotídea, como las publicaciones de De Bakey de 1959, pero resaltó el trabajo pionero de Carrea, Mollins y Murphy, publicado en 1951 (15). Además, resaltó las controversias que han impulsado la evolución de la cirugía carotídea, en relación con sus indicaciones (ejemplo: pacientes sintomáticos o asintomáticos) y aspectos técnicos, como el uso de anestesia general versus local, el uso o no de shunt, la utilización de parche, así como las más recientes comparaciones entre la cirugía y el tratamiento médico o la angioplastia con stent.
Dentro de las reconstrucciones carotídeas, la endarterectomía es la cirugía más convencional; ésta se puede efectuar con o sin parche, el cual puede ser de vena safena o protésico (dacrón, PTFE). El Dr. Beven también hizo énfasis en cuanto al uso del shunt, que hay quienes son partidarios de su uso sistemático, pero puede realizarse endarterectomía sin shunt o utilizarse sólo en casos seleccionados. La transposición de la carótida externa por la interna, es una técnica compleja descrita por Carrea que tiene indicaciones muy limitadas (15).
Los factores que influencian los resultados de la endarterectomía carotídea son: el cuadro clínico (sintomático, ataque isquémico transitorio, asintomático, etc.), la experiencia del cirujano y los factores de riesgo asociados.
La enfermedad de las arterias carótidas, también denominada enfermedad cerebrovascular extracraneal, afecta a los vasos sanguíneos que conducen sangre al cerebro. Al igual que el corazón, las células del cerebro necesitan un suministro constante de sangre rica en oxígeno. Esta sangre llega al cerebro por medio de las dos grandes arterias carótidas ubicadas en la parte delantera del cuello y las dos arterias vertebrales más pequeñas ubicadas en la parte trasera del mismo. Las arterias vertebrales derecha e izquierda, se unen en la base del cerebro y forman la denominada arteria basilar. Puede producirse un accidente cerebrovascular (o ataque cerebral) cuando se obstruyen las arterias carótidas y el cerebro no recibe suficiente oxígeno (15, 16).
La enfermedad de las arterias carótidas aumenta el riesgo de sufrir un ataque cerebral de tres maneras:
- Por acumulación de una sustancia grasa denominada «placa» que puede estrechar significativamente las arterias carótidas.
- Por un coágulo sanguíneo que puede atascarse en una arteria carótida estrechada por placa.
- Porque la placa o un coágulo pueden desprenderse de las arterias carótidas y obstruir una arteria más pequeña en el cerebro (una arteria cerebral) (17).
¿Qué es la endarterectomía carotídea?
La endarterectomía carotídea es un tipo de intervención quirúrgica que se realiza a fin de extirpar la placa de las arterias carótidas. De las intervenciones cardiovasculares realizadas en los Estados Unidos, es la tercera más común. Durante la operación, el cirujano corta y extrae la placa de la arteria carótida. Una vez que se ha extraído, puede pasar más sangre rica en oxígeno por la arteria y llegar al cerebro, lo cual reduce el riesgo de un ataque cerebral. El médico podría recomendar una endarterectomía carotídea si el estrechamiento de la arteria alcanza el 70% o más y si el estrechamiento puede haber ocasionado un ataque isquémico transitorio o «miniaccidente cerebrovascular». Los ataques isquémicos transitorios son episodios de mareo, hormigueo, entumecimiento, vista nublada, confusión o parálisis que pueden durar pocos minutos hasta un par de horas.
Un ataque cerebral se caracteriza por pérdida de la vista o por debilidad o parálisis persistentes. El médico también podría recomendar la operación aunque no se haya sufrido un ataque isquémico transitorio o ataque cerebral, si el estrechamiento de las arterias carótidas alcanza el 80% o más. Los pacientes con obstrucciones leves del 50% o menos, no necesitan la operación, a menos que tengan algunos de los síntomas que se mencionaron anteriormente.
La endarterectomía carotídea puede prevenir un ataque cerebral y también contribuye a aliviar los síntomas de los ataques isquémicos transitorios. Los estudios han demostrado que la endarterectomía carotídea es más eficaz que el tratamiento sólo con medicamentos en la prevención de un ataque cerebral en las personas que tienen obstrucciones en las arterias carótidas.
Sin embargo, la endarterectomía carotídea puede ser un procedimiento peligroso para aquellos pacientes que no se encuentran en buen estado general de salud; es decir, no es apropiada para todos. Un paciente podría no ser candidato a una endarterectomía carotídea si se evalúan con cuidado, los ataques isquémicos transitorios debidos al estrechamiento de los vasos sanguíneos en la parte posterior de la cabeza y no de las arterias carótidas, una enfermedad arterial coronaria grave, presión arterial alta no controlada con medicamentos, endurecimiento de las arterias (aterosclerosis) grave en muchas partes del organismo, insuficiencia cardíaca e insuficiencia renal.
Tras una endarterectomía carotídea deberá limitar su consumo de grasa y colesterol. El médico podría recomendar un programa de ejercicio físico. También podrían ser necesarios otros cambios en el estilo de vida, tales como cese del tabaquismo, limitación del consumo de bebidas alcohólicas y control de la presión arterial y de los niveles de colesterol.
La American Heart Association y los estudios NASCET, ECST y Veteranos (sintomáticos), demostraron una reducción significativa de la incidencia de accidente cerebro vascular (ACV) en pacientes tratados con cirugía con respecto al tratamiento médico. El estudio ACAS demostró que este beneficio se extendía a los pacientes asintomáticos, tratados con endarterectomía, mientras que el estudio del hospital de Veteranos en pacientes asintomáticos con un número menor de pacientes, mostró sólo una tendencia en ese sentido.
Los resultados de la Cleveland Clinic muestran que la mortalidad e incidencia de stroke perioperatorio en 2.467 pacientes de bajo riesgo, fue de 0,3% y 1,7% respectivamente, mientras que para los 594 pacientes de alto riesgo, fue de 4,4% y 3,5%. En cuanto a los resultados alejados remarcó que es sabido que con la endarterectomía carotídea se obtiene una sobrevida libre de stroke a 10 años entre 85% y 90%.
Las indicaciones para endarterectomía carotídea son:
- Riesgo quirúrgico bajo.
- Presencia de trombos intraluminales.
- Tortuosidad severa del arco aórtico o del segmento proximal de las arterias extracraneanas.
- Aterosclerosis severa del arco aórtico o del segmento proximal de las arterias extracraneanas.
- Calcificación severa y concéntrica.
- Historia de reacción severa al material de contraste.
- Tortuosidad severa de la carótida distal a la bifurcación. En este último caso esto puede ser resuelto con la cirugía de acortamiento carotídeo asociada a la endarterectomía.
Diversas series publicadas de resultados de stent carotídeo, muestran que la incidencia de ACV mayor oscila entre 0,9% y 1,9% y la mortalidad entre 0% y 1,9%.
La serie publicada por Wholey con 368 pacientes, muestra una incidencia de ACV menor del 2,2%, de ACV mayor del 0,8%, de mortalidad del 0,8% con un total de eventos del 3,8%.
En las series de Diethrich, Yadav y Wholey la incidencia asociada de cualquier ACV y muerte fue de 7,2%, 9,3% y 5,4% respectivamente.
Las indicaciones de stent carotídeo son:
- Riesgo quirúrgico alto por la coexistencia de otras enfermedades como: angina inestable, enfermedad coronaria severa que requiera cirugía de revascularización, insuficiencia cardiaca congestiva (clase III - IV), severa disfunción ventricular izquierda, infarto del miocardio reciente, enfermedad pulmonar obstructiva crónica.
- Enfermedad carotídea recurrente (reestenosis).
- Lesión cervical alta.
- Lesión asociada en la carótida común proximal.
- Cirugía radical de cuello previa con o sin irradiación.
- Parálisis del nervio laríngeo contralateral.
- Coexistencia de otras lesiones extracraneales (vertebral, subclavia carótida común, tronco innominado etc.
Recientemente, se han producido algunos avances en la técnica de angioplastia carotídea, como el uso de nuevos fármacos antiplaquetarios (abciximab), los nuevos diseños de stents y los sistemas de protección cerebral (balones elastoméricos de oclusión distal, filtros, etc.)
Hay dos estudios que comparan los resultados de la angioplastia carotídea con la endarterectomía; éstos son el CREST (Carotid Revascularization Endarterectomy versus Stent Trial) el cual es un estudio aleatorizado, en pacientes sintomáticos de bajo riesgo quirúrgico, y el SAPPHIRE (Study of Angioplasty with Protection in Patients at High Risk for Endarterectomy), que es no aleatorizado en pacientes sintomáticos o asintomáticos de alto riesgo quirúrgico con un registro paralelo de los casos quirúrgicos no aleatorizados.
Conclusiones sobre endarterectomía carotídea
1. Después de una experiencia de 20 años, la endarterectomía carotídea se mantiene como el estándar de tratamiento de la enfermedad de la bifurcación carotídea, por su baja incidencia de complicaciones y su durabilidad a largo plazo.
2. Aunque recientemente se ha despertado un gran entusiasmo por el stent carotídeo, la evidencia actual no avala su uso rutinario e indiscriminado como una alternativa a la endarterectomía.
3. En el momento actual el stent carotídeo puede ser el tratamiento apropiado para grupos específicos de pacientes que se presentan con alto riesgo para la cirugía, y debería limitarse a estudios aleatorizados bien diseñados.
Conclusiones sobre stent carotídeo
1. Se observan resultados aceptables de grupos experimentados.
2. En grupos no experimentados los resultados son peores.
3. La incidencia de complicaciones neurológicas es aún mayor que para la endarterectomía.
4. Los resultados alejados son desconocidos.
5. Los resultados deberían mejorar con el refinamiento de las técnicas y dispositivos.
6. Es de esperarse que la operación de la recurrencia post stent sea más complicada.
7. Estudios prospectivos y aleatorizados deberán indicar su rol en la prevención del ACV.
Endarterectomía carotídea en pacientes sintomáticos y asintomáticos: resultados de morbi-mortalidad desde 1998 hasta 2005, en la Fundación Cardiovascular de Colombia
Se efectuó un estudio longitudinal tipo descriptivo retrolectivo, en el que se evaluaron las historias clínicas de todos los pacientes sometidos a endarterectomía carotídea, como procedimiento único o combinado. Se incluyeron aquellos procedimientos realizados por un grupo quirúrgico liderado para este estudio por el mismo cirujano vascular periférico, desde 1998 hasta septiembre de 2005. Se realizaron 42 procedimientos desde 1998 hasta septiembre de 2005, el 57% de los cuales correspondía a hombres, con edad promedio de 68,8 ± 9,9 años.
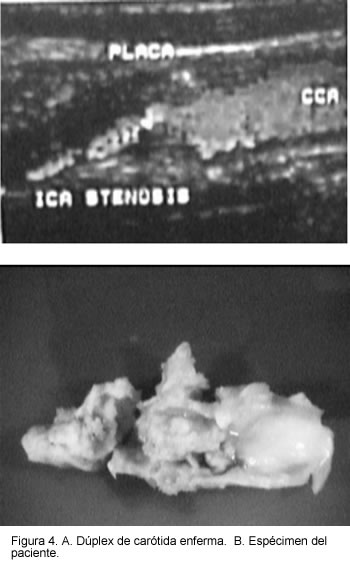
Los pacientes fueron estudiados mediante ecografía dúplex color o angiografía, para evaluar la severidad de sus lesiones y la extensión de la enfermedad (Figura 4).
Todas las intervenciones se realizaron bajo anestesia general o regional con monitoreo permanente cardiovascular, hemodinámico y monitorización neurológica. La técnica quirúrgica utilizada es una amplia exposición de la bifurcación carotídea mediante cervicotomía con incisión en el borde anterior del músculo esternocleidomastoideo, anticoagulación sistemática, posterior clampeo e instalación de shunt carotídeo, en algunos pacientes. Se realizó endarterectomía fijando el extremo distal de la placa. La arteriotomía siempre se cerró mediante parche de vena autóloga, pericardio bovino o politetrafluoroetilineo (PTEF). Los pacientes fueron trasladados a la unidad de cuidados intensivos post-operatorios para monitoreo cardiovascular, hemodinámico y neurológico.
Se realizó seguimiento mediante consulta ambulatoria al 3º, 6º y 12º mes con control médico y ecográfico. El análisis de los datos se realizó en Stata/SE 8,0. Las variables continuas se expresaron como media ± desviación estándar y se compararon usando t de Student o test de Mann-Whitney. Las variables cualitativas se expresaron en porcentaje y se compararon por X2 o test de Fisher. Una p menor de 0,05 se consideró como significativa. Este trabajo se presentó de manera parcial en el Congreso Colombiano de Cardiología de 2006.
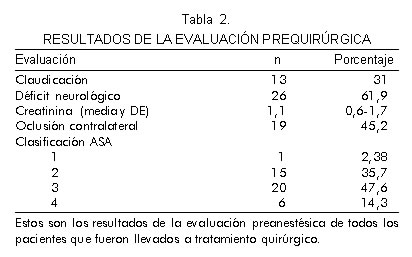
En total se realizaron 42 procedimientos. Los antecedentes de importancia encontrados en la evaluación prequirúrgica se describen en las tablas 1 y 2. El 66,7% de los pacientes llevados a cirugía fueron remitidos por síntomas.

Antes de la cirugía se realizaron las siguientes evaluaciones: ecografía carotídea en 90% (38) de los pacientes, angiografía en el 86% y ecocardiograma de estrés en el 78%. El compromiso de las arterias y el promedio de su obstrucción, se observa en la tabla 3.

Se realizaron 19 (45,2%) endarterectomías derechas, 19 (45,2%) izquierdas y 4 (9,5%) bilaterales. Las características quirúrgicas se observan en la tabla 4. La estancia en la unidad de cuidados intensivos fue de 2,1 + 1,6 días y la estancia total fue de 5,4 + 3,8 días.

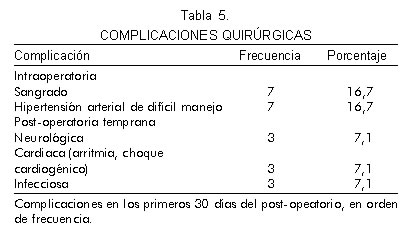
El 64,3% de los pacientes no presentaron complicaciones. Hubo complicación quirúrgica neurológica en el 7,1%, de los pacientes, todos estos con déficit neurológico previo mayor. Otras complicaciones fueron hipertensión arterial de difícil manejo e infarto miocardio peri operatorio. No se presentó morbilidad neurológica peri operatoria en pacientes asintomáticos (Tabla 5).
La mortalidad fue del 4,7%; las causas de los decesos fueron infarto peri operatorio y falla multiorgánica relacionada con un proceso cardiovascular adyacente. No hubo muertes en el grupo de asintomáticos.
En el seguimiento del primer mes, el 95% de los pacientes se encontraban vivos y libres de síntomas. Seis meses después se evaluó al 63,4% (26) de los pacientes operados y se encontraron libres de síntomas. A un año se siguieron 13 pacientes (31,7%) en los cuales la evaluación clínica demostró ausencia de complicaciones. A septiembre de 2005 se evaluaron 25 (59,5%) de los pacientes llevados a cirugía, en quienes no se evidenciaron lesiones, déficit neurológico o limitaciones. El 40,5% (17) de los pacientes tenían ecografía carotídea de control, en la cual se observó estenosis en el 49%. No hubo diferencias estadísticamente significativas en el análisis multivariado.
Discusión
La incidencia de accidente cerebro-vascular isquémico en Estados Unidos, es de 195 casos nuevos por 100.000 habitantes, con una mortalidad aproximada del 35% al 50% (16). Ésta aumenta con la edad; para hombres de 55 a 65 años es de 300/100.000, y sube a 440/100.000 para los de 75 a 84 años. El fallecimiento de los pacientes no sólo es un problema, ya que los que sobreviven presentan algún tipo de secuela neurológica incapacitante. Los pacientes que han sufrido un accidente isquémico transitorio, tienen un riesgo de sufrir un evento isquémico en el mismo territorio, que oscila entre el 10% y el 30% durante el primer año, y un 6% por año a partir de entonces, lo que representa un riesgo acumulado del 35% al 50% a 5 años (18).
Los pacientes que han presentado un evento isquémico, tienen un riesgo de presentar uno nuevo en el mismo territorio, del 5% al 20% al año. A los 5 años el riesgo de recurrencia es del 50%. La estenosis de la arteria carótida interna produce del 15% al 20% de ataques isquémicos cerebrales, siendo la endarterectomía la cirugía que lleva a prevenir la isquemia (19). En estos momentos es posible hacer recomendaciones sobre las indicaciones de la endarterectomía carotídea, basadas en los ensayos clínicos publicados y en la revisión de grandes series quirúrgicas. Las indicaciones para la cirugía dependerán del grado de estenosis y de la morfología de la placa, así como del estado clínico del paciente y de la morbi-mortalidad del equipo quirúrgico.
Para pacientes asintomáticos se han reportado dos estudios con evidencia clase 1: el North American Symptomatic Carotid Endarterectomy Trial (NASCET) y el European Carotid Surgery Trial (ECST) (20). Ambos estudios compararon pacientes sintomáticos isquémicos de origen carotídeo que recibieron manejo médico o endarterectomía más manejo médico, y se concluyó que aquellos con estenosis del 70% al 99% se benefician del manejo quirúrgico reduciendo a dos años los eventos isquémicos cerebrales en 26% a 9%. Esto representa una reducción del riesgo de 64%, con número de pacientes necesarios a tratar de seis a dos años. Los pacientes con estenosis del 50% al 69%, también se benefician de manejo quirúrgico reduciendo a cinco años de 22,2% a 15,7%, siendo mayor el beneficio en hombres que en mujeres con número de pacientes necesarios a tratar para reducir un evento isquémico de 12 a 16 y de 67 a 125, respectivamente (21, 22).
En pacientes con oclusión contralateral, sintomáticos, se incrementa el riesgo peri operatorio pero persiste el beneficio. Se ha evidenciado mayor beneficio si se realiza endarterectomía en las dos primeras semanas del episodio isquémico (23).
Este resultado puede generalizarse solamente a los pacientes tratados con cirugía y operados por cirujanos con bajos índices de complicación (menos del 6%).
La prevalencia de la enfermedad carotídea en pacientes asintomáticos, es desconocida. En estudios no invasivos a población no seleccionada, escogida al azar, se ha encontrado aterosclerosis carotídea en el 54% de la población mayor de 65 años, pero sólo el 5% presenta estenosis mayores del 50%, y el 1% estenosis mayores del 75%. En individuos con soplos carotídeos, normalmente población senil, el 60% presenta aterosclerosis carotídea y tiene estenosis mayores del 50%, y el 15% estenosis mayores del 75% (24).
En nuestro estudio la morbimortalidad peri operatoria (a 30 días) presentada en la población estudiada y llevada a procedimiento por el mismo cirujano y equipo quirúrgico, es similar a la que se presenta en los estudios clase 1 para pacientes sintomáticos. Tampoco se presentaron eventos neurológicos o muertes en pacientes asintomáticos, y al igual que en otros estudios, éste comparado con grandes series de casos, evidencia que la endarterectomía carotídea llevada a cabo por equipos quirúrgicos expertos, es un procedimiento seguro en pacientes con indicación quirúrgica.
Estudio descriptivo de endarterectomía carotídea y angioplastia/stent para el manejo de la estenosis carotídea: experiencia en la Fundación Cardiovascular de Colombia, 1998 – 2006.
Con la introducción de procedimientos endovasculares, el uso de la angioplastia y posteriormente de la angioplastia/stent, se presentó un nuevo escenario en el cual surgió el interrogante de cuál es el método de elección para el tratamiento de la estenosis carotídea. Por esto se hace necesaria la presentación de estudios para tratar de aclarar este planteamiento.
Se realizó un estudio descriptivo, longitudinal, retrolectivo, en el que se evaluaron las historias clínicas de todos los pacientes llevados a procedimiento quirúrgico y endovascular por el grupo de cirugía vascular periférica de la Institución, desde 1998 hasta abril de 2006.
Para este estudio se incluyeron los procedimientos realizados por el mismo cirujano vascular periférico. Se incluyeron 57 pacientes, quienes fueron sometidos a procedimientos para enfermedad carotídea, de los cuales el 89,5% (51) corresponde a endarterectomía carotídea y el 10,5% (6) a angioplastia/stent carotídeo. La angioplastia con stent se empezó a practicar desde 2006, a partir de la evidencia obtenida de la literatura de su indicación en pacientes de alto riesgo, por las comorbilidades asociadas a su patología carotídea. A los pacientes que fueron llevados a manejo con angioplastia y stent, se les practicó angioplastia carotídea, por técnica de punción de arteria femoral derecha, catéteres e introductores 7 fr. En la angiografía previa a la angioplastia, se revelaba la lesión de la carótida interna. Se procedió al paso de una guía Floppy 0,014 y filtro de protección distal, predilatación de la lesión con balón, con posterior implantación del stent, el cual se expandió con balón hasta 8 y 10 atmósferas, quedando con lesión residual menor del 10% y flujo anterógrado normal. A las 24 horas de cualquiera de los dos procedimientos, se practicó dúplex carotídeo con el que se confirmó el flujo anterógrado a través del sitio operatorio y se continuó con manejo de antiagregación plaquetaria con ácido acetil salicílico 200 mg/día y clopidogrel 75 mg/día, ambos vía oral. Se realizó seguimiento mediante consulta ambulatoria al tercero, sexto y décimo segundo mes con control médico y ecográfico.
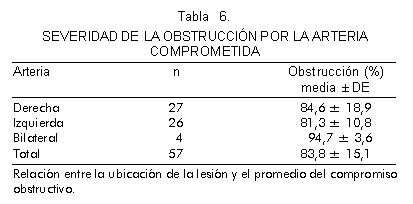
El análisis de los datos se realizó en Stata/SE 8,0. Las variables continuas se expresaron como media ± desviación estándar y se compararon usando t de Student o test de Mann-Whitney. Las variables cualitativas se expresaron en porcentaje y se compararon por X2 o test de Fisher. Una p menor de 0,05 se consideró como significativa. Desde 1998 a 2006, el mismo grupo quirúrgico realizó 57 procedimientos. El 56,1% de los pacientes fueron de género masculino. Las evaluaciones realizadas antes de cirugía fueron: ecografía carotídea en 82% (38) de los pacientes, angiografía en 81% y ecocardiograma de estrés en 68,4%. El compromiso de las arterias y el promedio de su obstrucción se observan en la tabla 6.
De los 57 pacientes 6 (10,5%) fueron sometidos a angioplastia con stent y en el 89,5% restante se realizó endarterectomía. Se hicieron 27 (47,4%) endarterectomías derechas, 26 (45,6%) izquierdas y 4 (7%) bilaterales.
Los procedimientos de angioplastia se realizaron en la sala de hemodinamia de la institución, bajo anestesia local, con evaluación neurológica durante todo el procedimiento. Del total del grupo de pacientes con enfermedad carotídea sometidos a tratamiento, 16 (28%) se encontraban asintomáticos y en este grupo no se presentaron complicaciones en ninguno de los tres momentos evaluados. En la tabla 7 se describen las complicaciones de los pacientes sintomáticos discriminando tipo de complicación, momento de aparición y grupo de tratamiento.

La mortalidad general fue del 7% y no se presentaron muertes en el grupo de angioplastia; las 4 muertes del grupo de endarterectomía fueron por tres complicaciones cardiacas dadas por infarto peri operitario y un accidente cerebrovascular masivo.
En el seguimiento del primer mes, el 95% de los pacientes se encontraban vivos y libres de síntomas. A seis meses, se evaluó el 68,8% (33) de los pacientes operados los cuales se encontraron libres de síntomas. A un año se siguieron 13 pacientes (36%) en los cuales la evaluación clínica demostró ausencia de complicaciones. No hubo diferencias estadísticamente significativas en el análisis multivariado de cada grupo y entre ellos. En estos momentos es posible hacer recomendaciones sobre las indicaciones de la endarterectomía carotídea, basadas en los ensayos clínicos publicados y en la revisión de grandes series quirúrgicas. Las indicaciones para la cirugía dependerán del grado de estenosis y de la morfología de la placa, así como del estado clínico del paciente y de la morbi-mortalidad del equipo quirúrgico (Tabla 8) (11).

Los primeros estudios que mencionaron la angioplastia como método de manejo de la estenosis carotídea (14), mostraban que los resultados eran comparables con endarterectomía, pero mostraban que la tasa de complicaciones para endarterectomía era casi del 10%, el cual es un valor mayor al esperado para este procedimiento.
Conclusiones
Cuando se compara la angioplastia/stent con la endarterectomía carotídea, el riesgo de eventos neurológicos es alto, particularmente durante el cateterismo. El efecto de la curva de aprendizaje relacionado con la técnica del experto y la selección del paciente, pueden influenciar la evolución de la angioplastia/stent versus la endarterectomía (15).
Ante esto, el uso de angioplastia/stent de carótida asociado a la protección embólica distal, ha diminuido el número de eventos adversos perioperatorios (16). Lo ideal es que los procedimientos de angioplastia/stent sean realizados por cirujanos vasculares ya que, debido a su experiencia, se pueden obtener resultados comparables a los de la endarterectomía carotídea (17).
La indicación para angioplastia/stent de carótida son aquellos pacientes sintomáticos, con estenosis carotídea de alto grado que además tengan alguna de las siguientes características (17):
- Enfermedad coronaria inestable.
- Enfermedad sistémica severa.
- Estenosis de acceso quirúrgico difícil o imposible.
- Oclusión carotídea contralateral y estenosis de alto grado de la única arteria patente.
- Estenosis de alto grado recurrente (después de endarterectomía).
- Estenosis por radiación.
Dada la reciente creación del grupo de angioplastia/stent de la institución y el pequeño número de casos, no se puede definir este procedimiento como el de elección para el manejo de la estenosis carotídea, pero se observa una tendencia hacia una menor estancia en unidades de cuidado crítico y, por el momento, una menor cantidad de complicaciones post-operatorias, lo cual es lo ideal para pacientes de alto riesgo.
Es necesario esperar los resultados de estudios como el CREST (19) en el que se aumentaron los criterios de inclusión de las cohortes, lo cual permitirá resolver la pregunta sobre cuál procedimiento es el mejor y cuáles son sus indicaciones.
Es preciso continuar esta cohorte de angioplastia/stent y endarterectomía carotídea para obtener resultados institucionales comparativos, alentados por la tendencia de resultados positivos presentados hasta el momento.
Bibliografía
1. Organización Panamericana de la Salud; Situación de Salud en las Américas: Indicadores básicos de Salud 1999, Programa especial de análisis de salud OPS/OMS; 1999 [ Links ]
2. Spence JD, Eliasziw M, et al. Carotid plaque area: a tool for targeting and evaluating vascular preventing therapy. Stroke 2002; 167 (8): 848: 2916-22 [ Links ]
3. O´Leary DH, Polak JF, et al. Carotid-artery intima and media thickness as a risk factor for myocardial infarction and sroke in older adults. New Eng J Med 1999; 340: 14-22 [ Links ]
4. Touboul PJ, Elbaz A, et al. Common carotid artery intima-media thickness and brain infarction. Circulation 2000; 102 (3): 313-8 [ Links ]
5. Barth A, Bassetti C. Patient selection for carotid endarterectomy: how far is risk modeling applicable to the individual? Stroke 2003; 34 (2): 524-7 [ Links ]
6. Rothwell PM, Gutnikov SA, et al. Reanalysis of the final results of the European Carotid Surgery Trial. Stroke 2003; 34 (2): 514-23 [ Links ]
7. Markus HS, Droste DW, et al. Dual antiplatelet therapy with clopidogrel and aspirin in symptomatic carotid stenosis evaluated using Doppler embolic signal detection: the Clopidogrel and Aspirin for Reduction of Emboli in Symptomatic Carotid Stenosis (CARESS) trial. Circulation 2005; 111 (17): 2233-40 [ Links ]
8. Alamowitch S, Eliasziw M, et al. The risk and benefit of endarterectomy in women with symptomatic internal carotid artery disease. Stroke 2005; 36 (1): 27-31 [ Links ]
9. Chiappini B, Dell´Amore A, et al. Simultaneous carotid and coronary artery disease: staged or combined surgical approach? J Cardiac Surg 2005; 20: 234 [ Links ]
10. McCabe D, Pereira A, et al. Restenosis After Carotid Angioplasty, Stenting, or Endarterectomy in the Carotid and Vertebral Artery Transluminal Angioplasty Study (CAVATAS). Stroke 2005; 36 (2): 281-6 [ Links ]
11. Roberts J, et al. For The Crest Investigators. Crest Achieves Major Milestone. An update of new data regarding asymptomatic participants. Endovascular Today 2005; I: 55 [ Links ]
12. Sullivan T. Current indications, results, and technique of carotid angioplasty/stenting. Semin Vasc Surg 2005; 18 (2): 87-94 [ Links ]
13. Roubin GS, et al. Realizing the potential of carotid artery stenting proposed paradigms for patient selection and procedural technique. Circulation 2006; 113: 2021-2030 [ Links ]
14. Villalobos HJ, et al. Advancements in carotid stenting leading to reductions in perioperative morbidity among patients 80 years and older. Neurosurg 2006; 58 (2): 233 [ Links ]
15. Cao P, et al. Outcome of carotid stenting vs endarterectomy. A case-control study. Stroke 2006; 37: 1221-1226 [ Links ]
16. Eskandari AK, et al. Carotid stenting done exclusively by vascular surgeons first 175 cases. Ann Surg 2005; 242: 431-438 [ Links ]
17. Magyar M, Szikszai Z, et al. Early-onset carotid atherosclerosis is associated with increased intima-media thickness and elevated serum levels of inflammatory markers. Stroke 2003; 34 (1): 58-63 [ Links ]
18. CAVATAS Investigators. Endovascular Versus Surgical Treatment In Patients With Carotid Stenosis In The Carotid And Vertebral Artery Transluminal Angioplasty Study (CAVATAS): A Randomised Trial. Lancet 2001; 357: 1729-1737 [ Links ]
19. The EC/IC bypass study group. Failure of extracraneal-intracranial bypass to reduce the risk of ischemic stroke. N Eng J Med 1985; 313: 1191-200 [ Links ]
20. European Carotid Surgery Trialists' Collaborative Group: MRC European Carotid Surgery Trial: interim results for symptomatic patients with severe (70-99%) or mild (0-29%) carotid stenosis. Lancet 1991; 337: 1235-43 [ Links ]
21. North American Symptomatic Carotid Endarterectomy Trial Collaborators: beneficial effect of carotid endarterectomy in symptomatic patients with high-grade carotid stenosis. N Engl J Med 1991; 325: 445-53 [ Links ]
22. Mayberg MR, Wilson E, Yatsu F, et al. Carotid endarterectomy and prevention of cerebral ischemia in symptomatic carotid stenosis. JAMA 1991; 266: 3289-94 [ Links ]
23. The CASANOVA Study Group. Carotid surgery versus medical therapy in asymptomatic carotid stenosis. Stroke 1991; 22: 1229-35 [ Links ]
24. Halliday AW, for the steering committee et al. (Halliday A, Thomas D and Mansfield A). The asymptomatic carotid surgery trial (ACST). Rationale and Design. Eur J Vasc Surg 1994; 8: 703-10. [ Links ]














