La Corte Constitucional de Colombia adelantó en 2008 un estudio basado en la revisión de 22 acciones de tutela, 20 de ellas interpuestas por ciudadanos que consideraron vulnerado el derecho a la salud, y dos por Sanitas, una Empresa Promotora de Salud (EPS) que pedía claridad del Ministerio de la Protección Social (hoy Ministerio de Salud y Protección Social, que en este artículo se llamará Ministerio de Salud), respecto al cobro de prestaciones no incluidas en el plan obligatorio de salud (POS) 1. La Corte constató la existencia de dificultades estructurales del sistema de salud que impedían el acceso y el goce efectivo del derecho a la salud, lo cual parecía generado principalmente por fallas de regulación 2.
Ante la problemática examinada la Corte profirió la Sentencia T-760 de 2008, otorgando a la salud el estatus de derecho fundamental autónomo, e impartió órdenes a varias autoridades para garantizar este derecho y resolver las dificultades del sistema frente al acceso. Desde entonces no sería necesario invocar la protección del derecho a la salud por su conexidad con otros derechos fundamentales, como el derecho a la vida 3.
La Sentencia T-760 constituye un hito en la historia del sistema de salud colombiano y da cuenta de cómo ha evolucionado la política pública en salud. Por una parte, la tutela se convirtió en un medio por el cual se busca garantizar el derecho a la salud, en particular lo que se refiere al acceso, y su número y clasificación constituyen un insumo para formular y evaluar acciones de política, como lo hizo la Corte. Por otra parte, la Sentencia T-760 es una expresión del papel que ha jugado la Corte en la construcción de políticas públicas 4,5, en ciertos casos dando cuenta de vacíos en el ejercicio de los poderes ejecutivo y legislativo, de modo que imparte órdenes sobre estos para hacer prevalecer los principios y mandatos de la Constitución.
En este artículo se presentan las principales órdenes impartidas por la Corte Constitucional de Colombia en cuanto al derecho a la salud, se plantea el seguimiento de las órdenes sobre plan de beneficios, cobertura, acceso y sostenibilidad financiera, y se enuncian los principales cambios que en estos diez años ha presentado el sistema de salud para continuar la discusión sobre el alcance de sus metas en el marco del derecho a la salud.
Antecedentes: el desarrollo de la Ley 100 hasta 2008
La Ley 100 de 1993 introdujo cambios sustanciales a la Seguridad Social y al Sistema de Salud, destacándose la adopción del aseguramiento como estrategia para garantizar la atención en salud y del POS como mecanismo de priorización 6. El POS, actualmente denominado plan de beneficios en salud (PBS), se constituyó en un mecanismo para hacer explícito un conjunto de servicios y tecnologías a los que podía acceder la población según el régimen de afiliación (contributivo o subsidiado). Para el año 2000, toda la población debería estar afiliada y progresivamente se unificarían los planes de ambos regímenes.
La cobertura universal no se alcanzó en el año 2000, pues no toda la población estaba afiliada y se mantenían diferencias importantes entre el pos del régimen contributivo y el del subsidiado. Este incumplimiento podría explicarse por la crisis económica de 1998-1999, que trajo un alto desempleo y complicó el panorama fiscal, pero también se ha reconocido que la meta de universalidad era muy ambiciosa 7. Normas posteriores intentaron prorrogar el período para lograr la universalidad con instrumentos complementarios o adicionales, como la Ley 715 de 2001 que estableció otros dos años para incluir los afiliados al régimen subsidiado, y la Ley 1122 de 2007 que definió el año 2010 como límite para la cobertura universal entre los niveles I, II y III del Sistema de identificación y selección de beneficiarios de programas sociales (SISBEN).
En cuanto a la unificación del POS, no se avanzaba debido a las dificultades fiscales y a las restricciones para transformar recursos que financiaban directamente la red pública de hospitales (subsidios a la oferta) hacia el pago a las EPS por la afiliación de la población subsidiada (subsidios a la demanda). Aunque el POS debía ser revisado y actualizado por el Consejo Nacional de Seguridad Social en Salud (CNSSS), los ajustes habían sido pocos, destacándose la adopción del manual de medicamentos en 1997 y su posterior actualización en 2002, la política de atención integral de patologías de alto costo en 2003 y la aclaración y compilación de los contenidos del pos subsidiado en 2005 6.
Para el año 2008 se observaban logros importantes en materia de cobertura, pero el escenario era distante del previsto por la Ley 100. La población afiliada ascendía al 82,8%, y el valor del POS subsidiado, la unidad de pago por capitación (UPC), apenas significaba el 56,3% del POS contributivo. En cuanto al acceso, las tutelas interpuestas por los ciudadanos para que un juez ordenara su atención evidenciaban la existencia de barreras de distinto tipo y la incapacidad de los entes de dirección y control para garantizar el derecho a la salud 8. En el Figura 1 se muestra el avance de las tutelas en salud en el conjunto de tutelas del país, llegando a superar el 40% en 2008, así como la tasa de tutelas por cada 10 000 afiliados, que se triplicó ente 1999 y 2008.
La Sentencia T-760
La Sentencia T-760 surgió en respuesta a los problemas sistémicos relativos al acceso y a la falta de supervisión y autorregulación en el sistema de salud. Teniendo como base normativa las leyes 100 y 1122, la Corte Constitucional impartió 35 órdenes, las 15 primeras destinadas a resolver las veintidós tutelas analizadas, y las demás a una serie de órdenes generales que se agrupan en seis ejes temáticos (Cuadro 1).
Cuadro 1 Corte Constitucional de Colombia: Órdenes de la Sentencia T-760 de 2008 y nivel de cumplimiento
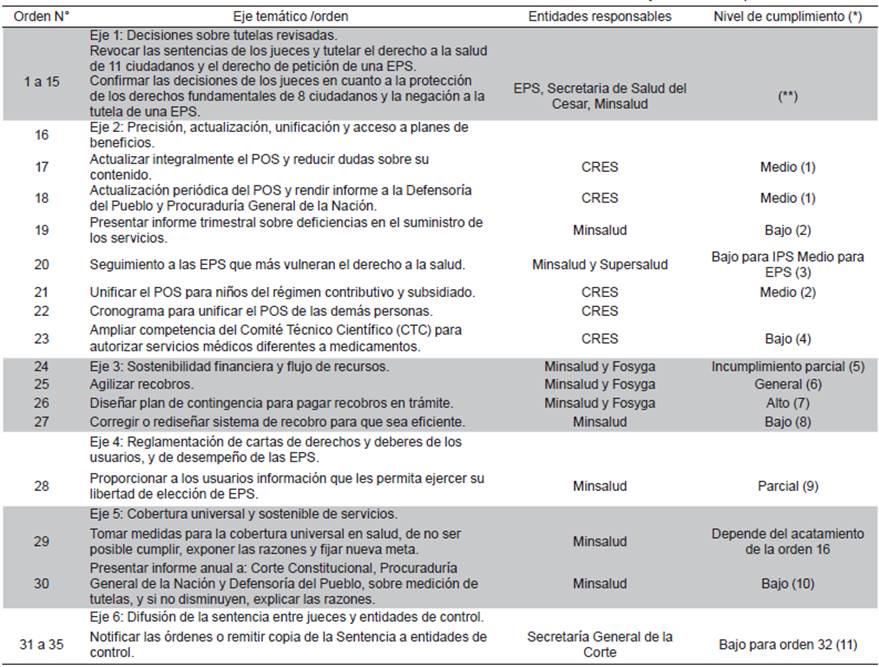
(*): Corresponde a la valoración realizada por la Corte Constitucional de cada una de las órdenes que buscaban dar respuesta a problemas estructurales del sistema, con base en el análisis de las gestiones, acciones o medidas adelantadas por las autoridades obligadas a cumplirlas. Para cada orden se encuentra el auto más reciente de seguimiento, así: 1 Auto 410 de 216, 2 Auto 411 de 2016, 3 Auto 591 de 2016, 4 Auto 001 de 2017, 5 Auto 263 de 2012, 6 Auto 186 de 2018, 7 Auto 112 de 2016, 8 Auto 071 de 206, 9 Auto 264 de 2012, 10 Auto 590 de 2016, 11 Auto 144 de 2011.(**): No aplica la valoración de cumplimiento porque estas órdenes apuntan a solucionar casos individuales para los cuales se establece un cumplimiento inmediato
La Sentencia T-760 declaró la salud como derecho fundamental autónomo y también reconoció las limitaciones del derecho, señalando que el carácter fundamental no implica que sea absoluto, teniendo en cuenta criterios de razonabilidad y proporcionalidad. Uprimny y Rodríguez 9 plantean cuatro ventajas adicionales de la Sentencia: i) la posibilidad de ajustar la Ley 100 de 1993 para garantizar el goce efectivo del derecho a la salud; ii) la importancia de los indicadores sobre el goce efectivo del derecho; iii) la importancia de los órganos de control, en particular la Procuraduría, la Defensoría y la Contraloría, para el seguimiento al cumplimiento de las órdenes proferidas, iv) el mensaje dado a la sociedad de que la Ley 100 requería ajustes estructurales.
A pesar de sus contribuciones, Uprimny y Rodríguez consideran que la Sentencia se quedó corta en varios aspectos. Por ejemplo, no hizo referencia al tema de la salud pública, no debió considerar la diferencia en los planes de salud según régimen, debió responder la pregunta sobre hasta dónde puede mantenerse la idea de que todo tratamiento ligado con la vida digna debe ser tutelado sin mirar las restricciones de recursos, y tal vez lo más importante, la Corte no declaró un estado de cosas inconstitucionales aun cuando se daban las condiciones. Lo anterior significaba que, dadas las fallas estructurales analizadas por la Corte, ella pudo establecer que el sistema de salud era inconstitucional al no garantizar el derecho a la salud, y por tanto debería cambiarse.
Diez años después de la Sentencia T-760
En el Cuadro 1 se presenta la valoración del cumplimiento de las órdenes de la Sentencia T-760, realizada por la Sala de Seguimiento de la Corte. Se da cuenta, diez años después, de la persistencia de obstáculos 10. Adicional a esta valoración, a continuación se amplía la revisión de lo que ha sucedido en torno a las órdenes relacionadas con los temas relativos a: plan de beneficios, cobertura y acceso, y sostenibilidad financiera. En la Tabla 1 se presentan unos indicadores básicos que permiten examinar la evolución de los temas propuestos en cuatro momentos diferentes: inicio de la reforma (1996), año de meta de la Ley 100 (2000), Sentencia T-760 (2008), y diez años después (2017, a falta de datos para 2018).
Tabla 1 Indicadores seleccionados del sistema de salud colombiano 1996, 2000, 2008, 2017 (Cobertura, acceso y financiación)
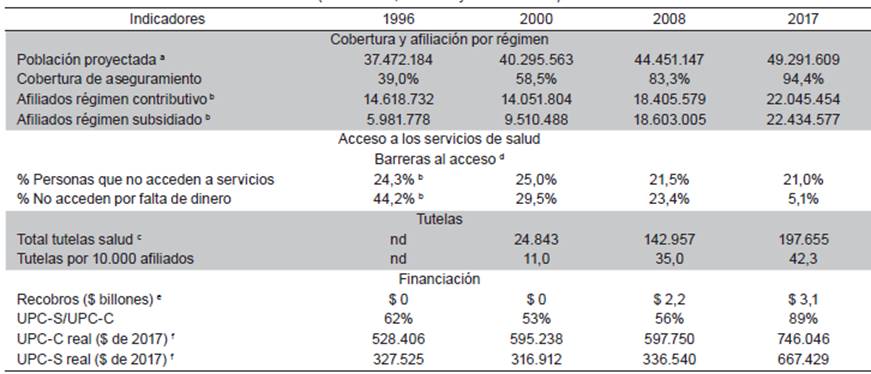
Fuente: a DANE. Proyecciones de población; b Ministerio de Salud, datos sobre población afiliada; c Defensoría del Pueblo, información sobre tutelas; d DANE. Encuesta Nacional de Calidad de Vida, 1997, 2003, 2008 y 2017; e Ministerio de Salud, Informe anual; f CNSSS, Acuerdo 322 de 2000 y Acuerdo 161 de 2000; Ministerio de Salud, Acuerdo 379 de 2008, Resolución 6411 de 2016
Sobre el PBS
La actualización integral del PBS apenas comenzó a realizarse en 2009, quince años después de la Ley 100, en desarrollo de la Sentencia T-760, y antes solo se reconocieron algunas inclusiones puntuales derivadas de solicitudes individuales o de agremiaciones, así como de órdenes judiciales más que de ejercicios técnicos basados en el perfil epidemiológico o en evaluación de tecnologías 11. La escasa actualización del POS habría de explicar en parte el avance que, especialmente a partir del año 2000, tomó la demanda por servicios y medicamentos no incluidos, y, consecuentemente, la pérdida de legitimidad del PBS como mecanismo de priorización 12.
A pesar de los avances en la actualización, persiste incertidumbre o diferencias de interpretación sobre el contenido del PBS. Por ejemplo, un estudio reciente sobre cobertura de los servicios de salud bucal evidenció que no existe consenso sobre la evolución del PBS en este ámbito y reconoce el desconocimiento de los usuarios y otros actores respecto a la inclusión de procedimientos 13. Por otra parte, en una encuesta adelantada a líderes del sistema de salud en 2017 se encontraron opiniones divididas en aspectos propios del PBS, como la claridad, el entendimiento para la población, si es accesible para todos, y su administración 14.
En cuanto a la unificación del PBS, la Comisión de Regulación en Salud (CRES) estableció que a partir del 1°. Octubre de 2009 los afiliados al régimen subsidiado con edades entre 0 y 12 años disfrutarían del mismo plan del régimen contributivo. Luego de varias medidas similares, y teniendo en cuenta el Artículo 342 de 2009 de la Corte Constitucional, en 2012 se puso en marcha la unificación del PBS para toda la población del país. Dicha ampliación debería estar acompañada de un ajuste de la UPC del régimen subsidiado, de manera que esta pasó del 56,3% de la UPC contributiva en 2008 al 89,5% en 2018.
Cobertura y acceso
Las cifras de aseguramiento a diciembre de 2018 registran 47,1 millones de afiliados, lo que corresponde al 94,4% de la población nacional e indica un avance significativo, a punto de alcanzar el 100%. Es importante considerar que aunque no se tienen resultados definitivos del Censo de población y vivienda de 2018, anuncios preliminares del Departamento Administrativo Nacional de Estadística (DANE) sugieren que la población podría ser inferior a las proyecciones sobre las que se calculaban indicadores de cobertura, lo que puede dar lugar a revisar análisis sobre el particular. Es el caso que tal vez el Censo no logró contar a todas las personas, o bien, que las cifras de población afiliada pueden estar sobre dimensionadas 15.
A pesar de los avances en la cobertura y del descenso de las tutelas en los primeros años posteriores a la Sentencia T-760, estas han vuelto a crecer particularmente a partir de 2014, y, descontado lo sucedido en 2009 y 2010, se mantiene la tendencia de una tasa creciente por cada 10 000 afiliados (Figura 1). El incremento en las tutelas resulta paradójico si se tiene en cuenta que en 2015 entró en vigencia la Ley Estatutaria de Salud, que precisamente busca reglamentar el derecho fundamental a la salud. Según los resultados, publicados por la Defensoría del Pueblo, del total de tutelas en salud en 2008 (142 957) el 49,3% correspondía a servicios incluidos en el PBS, mientras que para 2016 estas subieron al 69,7% de 290 966 tutelas (Figura 2). Esto refuerza la judicialización de la salud, pues la apropiación de la tutela por parte de la ciudadanía ha creado una cultura jurídica progresiva centrada en la protección del derecho fundamental a la salud 16.
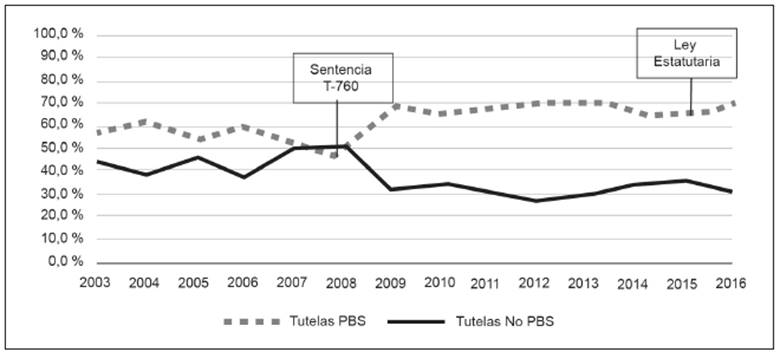
Fuente: Defensoría del Pueblo (2017). Cálculos y elaboración del GES
Figura 2 Colombia: Porcentaje de tutelas por servicios PBS y no PBS
Por otro lado, la intervención judicial ha jugado paradójicamente un doble rol, por un lado, ha sido un factor determinante en la consolidación de los consensos hacia la cobertura universal, por otro, ha instalado un escenario de promoción de esos mismos acuerdos a través de casos estructurales y colectivos que han adoptado decisiones más allá de los casos concretos 17.
De igual forma, la sentencia jugó un papel importante en el desempeño del acceso a los servicios de salud, pero hizo evidentes las profundas tensiones entre el poder ejecutivo y el poder judicial respecto a los alcances de la intervención judicial para solventar las barreras en el acceso 18. No obstante, persisten en el país algunas dificultades que restringen el acceso relacionadas con la estructura del sistema, seguido de algunas características al interior como los tiempos de espera para la atención y los excesivos trámites para las citas, además de las distancias recorridas en el momento de buscar la atención 19,20.
Sostenibilidad financiera y flujo de recursos
A la par con la evolución de la cobertura se ha presentado un aumento considerable de los recursos. Entre 2010 y 2018, los recursos destinados a garantizar la afiliación crecieron en 68%, y los destinados a reconocer prestaciones no incluidas en el PBS (los recobros) crecieron en 31%. En 2018, en los dos regímenes se destinaron $ 40,1 billones y para recobros $ 3,5 billones. No obstante el aumento de recursos, se ha presentado un déficit creciente que parece asociado a los retos para mantener la cobertura universal y responder por la unificación del PBS y las nuevas inclusiones. Por su parte, el valor de los recobros se estabilizó en los últimos años, luego de medidas como la imposición de precios máximos de reembolso, la inclusión de nuevas tecnologías en el PBS y la regulación de precios de medicamentos. Aun así, se adeudan pagos a las EPS, generando déficits que a su vez tienen efectos negativos sobre hospitales y clínicas 21.
Un hecho menos preocupante, que denota menores barreras para acceder a servicios y medicamentos no cubiertos por el PBS, se encuentra en la manera como se efectúan los recobros por estos conceptos. Los pagos efectuados a partir de tutelas se redujeron mientras aumentaron los recobros mediante gestión directa de las EPS. Esta situación pudiera mejorar más con la implementación del Mipres 22. En este sentido, aunque se han hecho esfuerzos importantes para contener los recobros, la Corte llama la atención sobre la débil actividad por parte de las entidades regulatorias, organismos de inspección, control y vigilancia. Con esto la Corte destaca que la falta de flujo de recursos impide conservar la sostenibilidad financiera y, por ende, la atención de las necesidades en salud de la población (Figura 3).
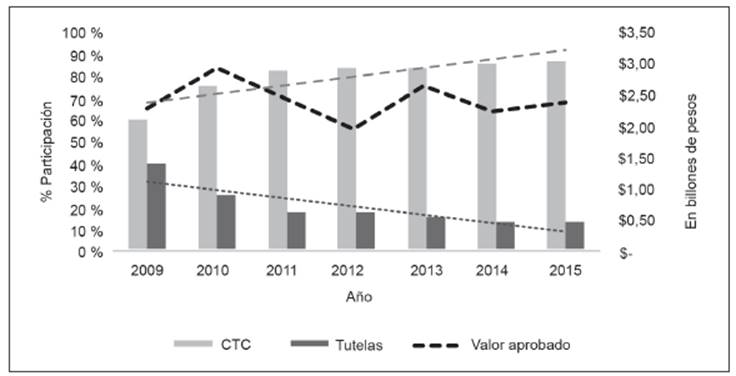
Fuente: GES (2015) y MSPS (2016). Cálculos del GES
Figura 3 Colombia: Gasto en servicios no POS, 2008-2015
Para contener y sanear el incremento del déficit el gobierno nacional pretende alcanzar la eficiencia del sector, optimizando los recursos disponibles y definiendo un acuerdo de punto final. Esta estrategia de saneamiento de deudas acumuladas entre EPS, IPS y entes territoriales buscará otorgar una mayor liquidez y promover la eficiencia en el gasto mediante mecanismos de identificación, auditoria y pago de deudas de orden nacional y territorial, incluyendo las deudas por recobros por servicios incluidos en el PBS y No PBS. Este acuerdo es fundamental para sanear de manera progresiva la cartera entre los agentes del sistema 23.
Diez años después de la Sentencia T-760 se aprecia un cumplimiento medio de las órdenes impartidas por la Corte Constitucional, destacándose avances importantes en aspectos como la actualización periódica del PBS y su igualación para toda la población, el aumento de la UPC subsidiada para buscar su convergencia con la UPC contributiva, y la afiliación al sistema de casi toda la población del país.
Se destaca además la consolidación de una cultura sobre el derecho fundamental a la salud, incorporado en la legislación mediante la Ley Estatutaria de Salud, lo cual se asocia con los aportes de la Sentencia a la construcción de la política pública en salud. Esta intervención de la Corte marca un hito en el desarrollo y la protección del derecho a la salud al establecer órdenes dirigidas a varias entidades del Estado 24 y se constituye en un punto de referencia para el debate de esta política pública, de la manera como la Observación General N° 14 del Comité de Derechos Económicos Sociales y Culturales de las Naciones Unidas (DESC) es la doctrina más autorizada a nivel internacional 3.
Aunque a partir de la intervención de la Corte el país avanzó en el alcance de propósitos establecidos en la Ley 100, se plantea la duda de si la Corte se extralimitó asumiendo funciones que debían asumir otras entidades, como el Ministerio de Salud o la Superintendencia, afectando la calidad de la política pública. Según Sabin, el papel ideal para un tribunal constitucional es asegurar que el sistema de salud, al buscar la fijación de límites, cumpla con las condiciones de publicidad, relevancia y de posibilidad de revisión, y que no sea ella la que asigne los recursos ni la que decida el paquete de beneficios 25.
A pesar de los avances, principalmente en cobertura, subsisten hondas preocupaciones en cuanto al acceso y la equidad en la atención, así como atrasos en la generación de información que dé cuenta del goce efectivo del derecho y de varios aspectos relativos a la sostenibilidad. Resulta importante generar espacios de reflexión, con participación de diferentes actores y la academia, a fin de discutir sobre posibles alternativas que permitan superar los obstáculos. Los siguientes interrogantes pueden servir para orientar el debate con ocasión de los diez años de la Sentencia T-760 y las perspectivas del sistema de salud hacia el futuro: ¿Qué cambios o implicaciones trajo la Sentencia T-760 de 2008 para la salud de los colombianos?; ¿Cuáles son los principales obstáculos que deben ser subsanados para dar cumplimiento a las órdenes impartidas por la Sentencia T-760?; ¿El plan de beneficios ha sido actualizado integralmente y responde a las necesidades de la población colombiana?; ¿Qué mecanismos se deberían implementar para que el flujo de recursos en el sistema sea más ágil y oportuno?; ¿Es posible garantizar la sostenibilidad financiera del sistema bajo el escenario de Ley Estatutaria de Salud, donde se supone incluido todo aquello que no esté expresamente excluido? ♠















