Introducción
La pandemia por COVID-19 ha traído una inmensa presión sobre recursos sanitarios limitados, que incluyen personal de salud, elementos de protección personal y, de manera especialmente preocupante, camas de cuidado intensivo, ventiladores y demás equipos requeridos para el cuidado crítico.
Según cálculos del gobierno nacional, podrían ser 550.000 los pacientes que en el país llegasen a requerir soporte ventilatorio y cuidado intensivo a lo largo de la pandemia1. Cálculos mucho más optimistas prevén que no menos de 10.000 pacientes requerirán de este tipo de cuidados. Actualmente el país cuenta con casi 6.000 camas de cuidado intensivo, pero solo 20 % de ellas estarían disponibles para atender pacientes con complicaciones respiratorias por COVID-19; esto es, algo menos de 1.000 camas.
Las medidas de mitigación y supresión implementadas hasta el momento, encaminadas a distribuir en el tiempo la demanda potencial para reducir la presión sobre estos limitados recursos, sumado a la compra de ventiladores (unos 2.500) y la producción local de éstos (que alcanzaría a ser de 50 a la semana), en todo caso podrían ser insuficientes para evitar la sobredemanda en los picos de incidencia de la pandemia2. Los casos de España, Italia y, más recientemente, del Reino Unido, Estados Unidos y Japón, así lo demuestran. A pesar de sus esfuerzos para garantizar un número adecuado de ventiladores y unidades de cuidado intensivo, son numerosos los testimonios de personal de salud sobre cómo la insuficiencia de estos recursos en sus hospitales los ha obligado a limitar su uso a casos seleccionados, es decir, a tomar decisiones de asignación.
Para evitar que también entre nosotros deban tomarse estas penosas decisiones resulta urgente que se aumente la disponibilidad de los recursos sanitarios requeridos para poder satisfacer las necesidades de todos los pacientes.
En caso de sobredemanda sobre recursos sanitarios cruciales, ¿cuáles serían los criterios correctos para tomar decisiones de asignación? Varios países y grupos de expertos han propuesto pautas y guías para que estas decisiones se tomen de un modo éticamente justificado3. Estas pautas y guías se orientan a fortalecer procesos justos de decisión, aliviar la carga cognitiva y emocional que puede representar para los médicos tomar estas decisiones bajo presión4,5, y reducir el riesgo jurídico para el personal de salud.
Son particularmente relevantes los trabajos de grupos integrados por investigadores de Universidades como John Hopkins6, Pittsburgh7,8,9, Pennsylvania10, Oxford y Harvard10, U.C.L.A., y Toronto11, por paneles de expertos de Institutos como The Hastings Center12 o de organismos como el NHS13, así como las guías elaboradas en Suiza4, Alemania14 y Austria15, Illinois16, New York17 y Tennessee18. Otros documentos sobre las implicaciones éticas de la pandemia, como los propuestos por el International Bioethics Committee IBC/COMEST de la UNESCO19 y los Consejos de Bioética de España20 y Colombia21, también ofrecen orientaciones valiosas sobre esta cuestión. Es con base en el examen de estas y otras fuentes, y la discusión de sus implicaciones potenciales en nuestro medio, que nuestro equipo elaboró las pautas que se presentan en este documento.
Este trabajo se organizó en cinco secciones. En la primera sección se explican los fundamentos éticos para la toma de decisiones de asignación de recursos sanitarios escasos. En la segunda, se describen la composición y funciones de los equipos que deben estar a cargo de este tipo de decisiones en el contexto de la pandemia, y se dan pautas para organizarlos y garantizar su operación. En la tercera sección, se presenta una guía, organizada por fases, para la toma de estas decisiones, y se ofrecen instrumentos disponibles para informar este proceso. En la cuarta, se indican las medidas de cuidado paliativo que deberían garantizarse a aquellos pacientes que no sean seleccionados para recibir los recursos sanitarios escasos, y se dan pautas para priorizar el acompañamiento psicológico de estos pacientes y sus familias. Finalmente, se ofrecen recomendaciones para hacer útil este documento, definiendo tareas específicas para distintos actores del sistema de salud.
A. Fundamentos éticos
Las decisiones de asignación de recursos escasos han de basarse en sólidos principios éticos. Estos principios son distintivos de las sociedades democráticas de derecho y, a su vez, de una práctica médica éticamente regulada. Aunque en la literatura internacional estos principios se elaboran bajo diversas denominaciones y niveles de detalle, parece conveniente, por razones de economía conceptual, reconocerlos bajo la forma más familiar y comprehensiva posible. Si se procede de este modo, se distinguen cinco principios éticos sobre cuyo fundamento han de tomarse decisiones de asignación de recursos médicos escasos:
1. Principio de dignidad y autonomía. Este principio da nombre al deber de reconocer y respetar a toda persona como igualmente libre a las demás. En el ámbito sanitario, este principio dispone el deber de garantizar el derecho a la salud y al cuidado sanitario, y el de respetar la autonomía de los pacientes para aceptar o rechazar los cursos de acción clínica que se les propongan -actuales o futuros. El respeto de la dignidad de los pacientes entraña, por tanto, la obligación de atender con calidad, oportunidad y suficiencia sus necesidades de atención clínica, y el deber de someter, bajo adecuadas provisiones de información e independencia, toda alternativa de diagnóstico y tratamiento a su consentimiento10.
2. Principio de igualdad. Este principio establece que los ciudadanos son iguales en dignidad y derechos. En el ámbito distributivo, este principio obliga a asegurar mecanismos de asignación de recursos que hagan abstracción de características particulares de las personas como su género, raza, orientación sexual, religión, posición social, capacidad económica, edad, condición de discapacidad física o mental, o valor que representen para la sociedad8,16,18. De acuerdo con este principio, los procedimientos de asignación de recursos escasos deben estar blindados contra cualquier forma de discriminación4,17,19,22,23,24.
3. Principio del mayor bien. Este principio exige asignar bienes u oportunidades limitadas a quienes más puedan beneficiarse por recibirlas. En el ámbito clínico, este principio se traduce en el deber de asignar los recursos escasos a quienes mayor posibilidad clínica tengan de beneficiarse por recibirlos4,7,25. No seguir este principio equivaldría a desperdiciar recursos y esfuerzos en momentos de extrema necesidad22,26. En el caso que nos ocupa, se deberán priorizar, por tanto, a quienes mayores posibilidades tengan de salvar su vida y salvar más años de vida por recibirlos8. Para los pacientes que no llegasen a recibir estos recursos, bien porque no resultasen eligibles o porque hubiesen manifestado su negativa a recibirlos, este principio obliga, a su vez, a ofrecerles el mejor cuidado paliativo posible8,10,16,18.
4. Principio de equidad. Este principio complementa y se subordina al principio anterior. Precisa el deber de privilegiar, en las decisiones de asignación de recursos escasos, a quienes menos posibilidades hayan tenido de vivir un plan de vida completo26. En nuestro caso, este principio indica que entre quienes tengan la misma posibilidad de beneficiarse por recibir cuidado intensivo y ventilación mecánica, deberán tener prioridad quienes puedan perder sus vidas prematuramente −frente a aquellos que ya hayan vivido una vida completa o estén cerca de hacerlo8. En la misma lógica, este principio prescribe el deber de priorizar a quienes, en razón de sus competencias profesionales (personal de salud), podrían contribuir a reducir la pérdida prematura de vidas en la población afectada4,12,15,16,19,23.
5. Principio de transparencia. Este principio obliga a garantizar mecanismos que permitan confirmar que la asignación de recursos escasos se haya realizado de manera responsable10,20. En el marco de esta exigencia, es fundamental que las decisiones de asignación: i) se rijan por un procedimiento públicamente accesible, debidamente justificado y, de ser posible, avalado por pares institucionales27; ii) queden a cargo de un comité institucional sólidamente dispuesto para tomarlas8; y iii) garanticen su trazabilidad a través de formatos o bases de datos revisables y accesibles a las instancias médico-sanitarias4,11,12,17,24.
B. El comité clínico de priorización y el comité de ética asistencial
La toma de decisiones sobre asignación de recursos médicos escasos debe estar a cargo de un comité clínico de priorización (CCP) (o de triage)8,17,19,24. En ello coinciden guías internacionales y diversas comisiones de expertos7. Las razones que justifican esta recomendación son las siguientes: i) es fundamental garantizar que las decisiones aseguren los mejores resultados posibles; ii) decisiones compartidas de priorización aseguran un adecuado control de los sesgos que inevitablemente se filtran en los juicios clínicos individuales28; iii) dada la trascendencia de las decisiones es necesario contar con mecanismos que las hagan transparentes y verificables4; iv) es primordial reducir la carga emocional y cognitiva que este tipo de decisiones pudiera representar para el personal clínico tratante en situaciones de emergencia4,8,20; y, v) resulta necesario contar con personal clínico idóneo que capacite a los grupos tratantes sobre las exigencias éticas que plantean situaciones de emergencia como la pandemia por COVID-1919.
Los CCP deben estar conformados, al menos, por un médico clínico con amplia experiencia en el manejo de pacientes críticos, que será el director del CCP, un profesional de enfermería con experiencia semejante, un miembro del comité de ética asistencial con experiencia en el análisis de dilemas éticos hospitalarios, un asesor legal y un funcionario administrativo que apoye el diligenciamiento de formatos y reportes7. Las instituciones hospitalarias deberán disponer los mejores arreglos posibles -organizativos y tecnológicos- para garantizar la oportunidad y adecuada realización de tareas a cargo del CCP.
Sus decisiones serán definitivas y comunicadas al grupo tratante en un período de máximo 90 minutos tras el ingreso del paciente al servicio de urgencias. Las decisiones de asignación de ventiladores y cuidado intensivo que realice el CCP deben reevaluarse a las 48 y a las 120 horas para que, si así lo justifica el estado clínico del paciente, se haga la reasignación oportuna de dichos recursos8,17,24. Sobre las decisiones tomadas en cada jornada deberán constar los registros correspondientes (electrónicos o físicos)4.
Un comité de ética asistencial (CEA) debe prestar asesoría permanente al CCP20. Esta asesoría consiste en ofrecer su punto de vista ante consultas que le haga el CCP, relacionadas con sus tareas a cargo (que incluyen el acatamiento a voluntades anticipadas, la priorización, la asignación y reasignación de recursos, las revisiones periódicas y ajustes a la guía, y la capacitación del personal de salud). También debe constituirse en instancia de apelación ante desacuerdos del equipo tratante o familiares con el CCP, en relación con decisiones de asignación y reasignación de recursos11. Especial seguimiento debe prestar el CEA a los pacientes que, por no haber sido priorizados, deban recibir cuidado paliativo. Se espera que el concurso del CEA asegure un cuidado paliativo adecuado y oportuno a tales pacientes.
C. Guía para la toma de decisiones de asignación
A continuación se describen los pasos que ha de seguir el CCP para la toma de decisiones de asignación de recursos médicos escasos, particularmente de ventiladores y camas de cuidado intensivo, en situaciones en las que, como ha ocurrido en la pandemia por COVID-19, exista sobredemanda de ellos. Los pasos que se integran en esta guía han de aplicarse a TODOS los pacientes que requieran cuidado intensivo y no solo a quienes se encuentren con complicaciones por COVID-1910,18, exceptuando aquellos pacientes que, directamente o a través de voluntad anticipada, hayan manifestado su negativa a recibir asistencia ventilatoria en UCI (acatando, así, las exigencias del Principio de dignidad y autonomía). Su objetivo es ofrecer una estrategia ordenada para identificar los pacientes que, con mayor prioridad, requieren la asignación de los recursos escasos disponibles8. Es recomendable la revisión periódica de la guía - periodicidad que corresponde establecer, de acuerdo con sus posibilidades, a cada CCP - con el fin de ajustarla a los más altos estándares clínicos, de acuerdo con la evidencia disponible.
La guía ofrece un procedimiento de asignación de recursos que puede surtirse mediante el uso de diversas escalas de priorización clínica. La escala que resulte más conveniente para este proceso depende de la experiencia y trayectoria formativa de los grupos de cuidado crítico, así como de la disponibilidad de pruebas paraclínicas, tiempo y equipamiento tecnológico15. Las escalas que se sugieren en esta guía (SOFA, PELOD2, de supervivencia a largo plazo, y las de edad) han sido propuestas recientemente, tras estudios amplios, por grupos de la Universidad de Pittsburgh y de la Universidad de John Hopkins6,7,8,9, y consideramos que pueden resultar muy útiles para apoyar el trabajo de los CCP.
El procedimiento integra cuatro pasos principales que han de seguirse en estricto orden, a saber:
Primer paso. El CCP evaluará a todo paciente que requiera cuidado intensivo y soporte ventilatorio. Para determinar si es elegible para dicho cuidado, el CCP aplicará, en adultos la escala SOFA (Sequential Organ Failure Assessment) 7,8,17,25 y, en niños, niñas y adolescentes, la escala PELOD 2 (Pedyatric Logistic Organ Dysfunction). Esta escala permite establecer, según lo exige el Principio de mayor bien, cuáles pacientes tienen mayor posibilidad de beneficiarse a corto plazo, es decir, de sobrevivir tras el alta hospitalaria (tabla 1)6,7.
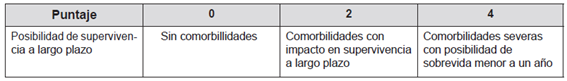
Posteriormente, y siguiendo el mandato del mismo Principio de mayor bien, el CCP aplicará la escala de supervivencia a largo plazo (tabla 2). Esta escala permite establecer cuáles pacientes podrían salvar un número mayor de años de vida. Su aplicación permitiría identificar aquellos pacientes que, por tener una expectativa de vida menor a uno o a diez años, no podrían salvar sino un número muy reducido de años de vida si les fueran asignados los recursos6,7,8.
Dicha escala asigna puntuaciones para pacientes sin comorbilidades, con comorbilidades con impacto en supervivencia a largo plazo y con comorbilidades severas con posibilidad de sobrevida menor a un año. Comorbilidades con impacto a supervivencia a largo plazo incluyen trastorno neurocognoscitivo mayor moderado, enfermedad con sobrevida esperada menor de 10 años, falla cardiaca NYHAIII, EPOC moderadamente grave, enfermedad renal en etapa terminal en pacientes menores de 75 años, cirrosis con antecedentes de descompensación, entre otros. Por su parte, las comorbilidades severas con posibilidad de sobrevida menor a un año incluyen trastorno neurocognoscitivo mayor severo, cáncer en tratamiento paliativo, falla cardiaca NYHAIV, EPOC grave, cirrosis no elegible para trasplante, enfermedad renal en etapa terminal en pacientes mayores de 75 años, y otros.
Para determinar el nivel de prioridad de los pacientes, el Comité sumará la puntuación obtenida en la escala supervivencia a corto plazo según SOFA o PELOD 2 (hasta 4 puntos) y la puntuación obtenida en la escala de supervivencia a largo plazo (hasta 4 puntos)8. Cuanto menor sea la puntuación final mayor será la posibilidad de beneficiarse del soporte ventililatorio y el cuidado intensivo. Los puntajes darán lugar a tres niveles de prioridad (alta, media y baja) así:
Prioridad alta: puntaje 1-3
Prioridad media: puntaje 4-5
Prioridad baja: puntaje 6-8
Establecidos los niveles de prioridad de los pacientes, se asignarán los recursos escasos en orden de prioridad hasta tanto haya disponibilidad de estos.
Segundo paso. Si la disponibilidad de recursos fuese en extremo limitada, el CCP se verá obligado a elegir entre pacientes de un mismo nivel de prioridad. Si ese fuera el caso, deberían priorizarse los pacientes de acuerdo con la escala de rangos de edad que se indica (tabla 3). Esta escala procura que los recursos escasos se asignen a quienes menos posibilidades hayan tenido de vivir un plan de vida completo, de acuerdo con lo exigido por el Principio de equidad6,7.
También en este paso se priorizarán los pacientes con menor puntuación. Si en este paso se encontrasen con la misma puntuación pacientes que son personal de salud y otros pacientes, el CCP deberá priorizar a los primeros7,8,10-siguiendo así el mandato establecido por el Principio de equidad, de dar prioridad a aquellos pacientes que podrían contribuir a reducir la pérdida prematura de vidas en la población afectada. Si, tras seguir estrictamente todos estos pasos, aún el grupo de potenciales beneficiarios excediera la disponibilidad de recursos, el CCP debería priorizar a los pacientes más jóvenes6.
Tercer paso. Una vez se ha asignado a un paciente soporte ventilatorio y cuidado intensivo es fundamental que, siguiendo lo exigido por el Principio de dignidad y autonomía, el CCP le explique, y a su familia, que dicho tratamiento constituye una prueba terapéutica cuya eficacia clínica se evaluará a las 48 y a las 120 horas para definir si se da continuidad a ella o se suspende8. Estos tiempos podrán variar dependiendo de la condición clínica de cada uno de los pacientes y de la disponiblidad de los recursos de cada institución. El CCP informará a paciente y familia sobre su disponibilidad permanente para atender sus consultas y solicitudes.
Cuarto paso. Posteriormente el CCP realizará el seguimiento clínico de los pacientes admitidos en UCI, a intervalos razonables, con el fin de establecer la eficacia terapéutica de las medidas, identificar nuevas complicaciones y, si fuese el caso, modificar el plan terapéutico y suspender el soporte ventilatorio14. Para efectuar dicho monitoreo el CCP hará uso de las escalas indicadas en el primer paso de esta guía y continuará realizando seguimiento de cada caso hasta que así lo considere pertinente.
Si, mediante el uso de estas escalas, el CCP confirma el empeoramiento de la condición médica del paciente (que se reflejará en mayores puntuaciones en las mencionadas escalas), indicará, en coordinación con el equipo médico tratante, retirar el soporte ventilatorio y cuidado intensivo, y reasignar dichos recursos a otro paciente8. Dando alcance a lo ordenado por el principio de dignidad y autonomía, en dichos casos el CCP solicitará se administren a los pacientes cuidados paliativos y se redireccionará el esfuerzo terapéutico en los casos que lo ameriten10,16.
Si, por el contrario, el paciente muestra mejoría, el CCP autorizará la continuidad del tratamiento hasta que, según el criterio del equipo tratante, pueda salir de la UCI y continuar manejo en piso. En circunstancias en que los pacientes que se encuentren ya en piso empeoren y requieran, una vez más, de soporte ventilatorio en cuidado intensivo, el CCP volverá a aplicar las escalas mencionadas para establecer su nivel de prioridad.
D. La importancia del cuidado paliativo
Entendiendo que el cuidado paliativo interviene en diferentes dimensiones ⎯física y psicosocial⎯ con el propósito de aligerar el sufrimiento, son cuatro los grupos de pacientes que durante esta pandemia requerirán este acompañamiento, a saber:
1. Los que desde un principio son identificados como prioridad baja y no ingresan a la UCI.
2. Los que, tras la reevaluación del CCP, cambien su nivel de prioridad (de alto a media, de media a baja), y salen de la UCI.
3. Los que han manifestado a través de una voluntad anticipada, su deseo de no ingresar a la UCI y/o su disentimiento de medidas invasivas.
4. Los conocidos por el servicio antes de la pandemia.
Las conversaciones honestas y oportunas sobre las preferencias y prioridades de estos pacientes, incluyendo las decisiones anticipadas sobre el tratamiento (ventilación mecánica o unidad de cuidado intensivo), deben iniciarse lo más pronto posible con el paciente y sus familiares29. Con fundamento en el Principio de dignidad humana, la Ley de cuidado paliativo 1733 de 2014 y la resolución 1216 de 2015 del Ministerio de salud de la República de Colombia, todo el personal asistencial, y no solo los profesionales especializados en cuidado paliativo, deberán contar con herramientas básicas que le garanticen a los pacientes8,13,29:
1. Cuidado paliativo primario, enfocado en:
a. Alivio de síntomas (tos, dificultad respiratoria, fiebre, dolor, delirium)
b. Comunicación asertiva y efectiva, que incluya información clara sobre el pronóstico, y acompañamiento en toma de decisiones
2. Primeros auxilios psicológicos para pacientes y familiares, enfocados en:
a. Preparación y elaboración del duelo
b. Intervenciones de apoyo para permitir catarsis y expresión de emociones
3. Sedación paliativa, enfocada en:
a. Aliviar los síntoma refractarios (disnea, delirium)
b. Acompañar un final de vida sin sufrimiento
Se debe tener presente, además, que para disminuir el riesgo de contagio muchas de las intervenciones (sobre todo las psicológicas y/o espirituales) no podrán realizarse de manera presencial por lo que, para llevarlas a cabo, se tendrán que implementar, en la medida de las posibilidades, herramientas digitales.
E. Recomendaciones finales
La asignación éticamente rigurosa de recursos sanitarios escasos en el marco de la pandemia por COVID-19 que vive nuestro país exige satisfacer varias condiciones. En primer lugar, es necesario que las instituciones hospitalarias conformen sus comités clínicos de priorización (CCP) y fortalezcan sus comités de ética asistencial (CEA), procurando con la mayor agilidad posible, el reforzamiento de sus capacidades para la toma de decisiones, la definición de rutas adecuadas de coordinación entre diversas instancias institucionales que deban concurrir para su correcto funcionamiento, y la disposición de formatos y protocolos de registro adecuados.
En segundo lugar, es fundamental motivar rápidamente la discusión entre los miembros de estos comités y de los grupos tratantes, particularmente de la UCI y del servicio de urgencias, sobre las mejores prácticas de asignación que podrían implementarse si llegado el momento, los ventiladores y las camas de cuidado intensivo disponibles no alcanzaran para cubrir la demanda de ellos. El presente documento quiere contribuir a incentivar la deliberación y reflexión sobre dichos procesos de planificación, antes que descargar en los equipos institucionales y tratantes tan fundamentales responsabilidades22.
En tercer lugar, resulta primordial que los diversos actores del sistema de salud, a saber, Ministerio de salud, secretarías de salud, empresas promotoras de salud (EPS), organizaciones médicas y organizaciones de pacientes, entre otras, contribuyan a aclimatar este tema en las instituciones hospitalarias y presten apoyo técnico y financiero para que ellas puedan construir las capacidades necesarias para asignar, con responsabilidad y rigor moral, recursos sanitarios escasos, si así fuese necesario.
Finalmente, es preciso que las autoridades sanitarias constituyan un Comité nacional que se encargue de fijar y difundir en el país, lineamientos comunes para la asignación de recursos sanitarios escasos. Solo así será posible que, para todos los pacientes potencialmente afectados, se aseguren los más altos estándares éticos y clínicos en la toma de decisiones.