Introducción
La enfermedad tromboembólica venosa (ETEV) se considera la causa prevenible más común de muerte intrahospitalaria. El tromboembolismo pulmonar (TEP) es responsable del 5% al 10% de las muertes de pacientes hospitalizados 1-2. El uso de profilaxis antitrombótica (PAT) puede reducir significativamente el riesgo de TEP en pacientes médicos y quirúrgicos hospitalizados. Por esta razón, las guías de práctica clínica basadas en la evidencia, europeas 3 y norteamericanas 4, recomiendan su uso de manera rutinaria en pacientes hospitalizados con riesgo de ETEV.
A pesar de lo anterior, el uso adecuado de PAT en el contexto hospitalario colombiano es bajo. El estudio ENDORSE mostró que en Colombia solo el 48,3% de los pacientes quirúrgicos y el 63,7% de los pacientes médicos hospitalizados reciben esta intervención 5. Dicha problemática puede ser explicada en parte por desconocimiento médico, uso inadecuado de las guías de práctica clínica y olvido de la prescripción. En este sentido, múltiples estudios observacionales y ensayos clínicos han demostrado que la implementación de estrategias educativas 6-7 y el uso de alertas electrónicas 8-9 pueden incrementar el uso de PAT por parte de los médicos, así como reducir la incidencia de ETEV en un 41% 10.
A pesar de su demostrado costo/efectividad y fácil implementación, estas medidas de prevención primaria continúan siendo subutilizadas en Colombia. Además, no se han hecho estudios sobre su aplicabilidad y efectividad en el contexto local que tomen en cuenta las condiciones propias del sistema de salud. El objetivo de este estudio fue evaluar la efectividad de una estrategia escalonada de un programa de educación médica y una alerta electrónica integrada a la historia clínica para aumentar el uso adecuado de PAT en pacientes hospitalizados en este contexto.
Métodos
Diseño y sitio del estudio
Se realizó un estudio cuasiexperimental no controlado del tipo pre y posintervención en un centro médico académico colombiano de cuarto nivel con 650 camas de hospitalización. El estudio fue aprobado por el Comité de Ética de Investigación de la institución. No se requirió consentimiento informado.
Pacientes
Se identificó a los pacientes del estudio a partir de una base de datos de hospitalizados durante los años 2009 (preintervención), 2016 (poseducación) y 2017 (posalerta) (ver apartado de Intervención). El muestreo se realizó generando números aleatorios (al infinito, sin repetición y en escala millonesimal) para todos los pacientes hospitalizados en cada año y reordenando la base de datos de menor a mayor conforme a la numeración aleatoria en Microsoft Excel (versión 2013).
Siguiendo el nuevo orden consecutivamente, evaluamos los criterios de inclusión y exclusión del estudio en las historias clínicas de los pacientes hasta completar la muestra deseada para cada año (ver Tamaño de muestra). Se incluyeron pacientes de 18 años o más, hombres o mujeres, con indicación de PAT según la escala de Padua (pacientes en manejo médico, puntaje ≥4) 11 o de Caprini (pacientes en manejo quirúrgico, puntaje ≥3) 12 y hospitalizados por cualquier causa durante al menos 72 horas. Se excluyeron pacientes con información incompleta en las variables del estudio, hospitalizados en unidad de cuidados intensivos (UCI) o anticoagulados.
Fuentes de información y variables
La información de los pacientes fue obtenida por médicos entrenados a partir de historias clínicas electrónicas; se utilizó un formulario electrónico de recolección prediseñado. Se incluyeron datos
demográficos, diagnósticos, escalas de Padua y de Caprini, factores de riesgo para la ETEV, uso de PAT y tipo de PAT (mecánica o farmacológica). El desenlace primario del estudio fue el uso de PAT.
Intervención
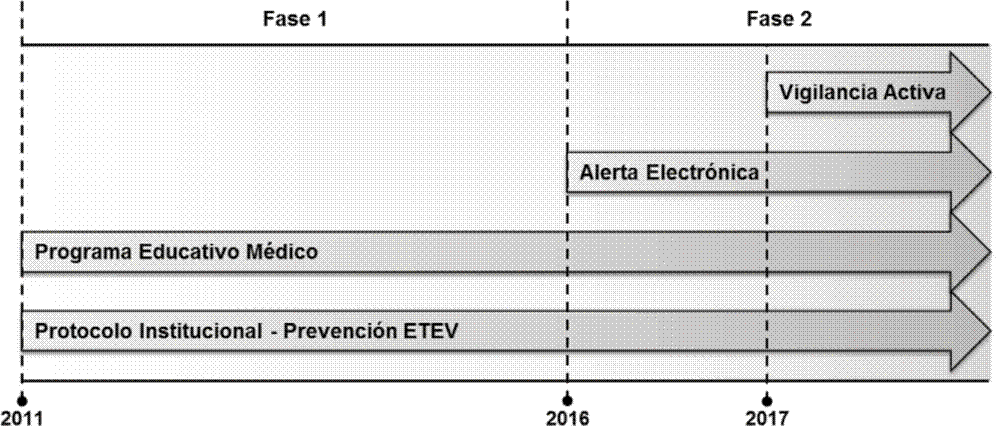
Fue multimodal y escalonada en dos fases. En la primera se realizó un protocolo institucional para la prevención de ETEV por medio del uso de la PAT en pacientes hospitalizados y un programa educativo médico basado en conferencias presenciales (desde el 2011). En la segunda fase se implementó una alerta electrónica (desde el 2016) y un programa de vigilancia activa del uso adecuado de PAT (desde el 2017). La primera fase se continuó realizando de forma simultánea con la segunda (Figura 1).
Protocolo institucional y programa educativo médico (Fase 1)
Protocolo institucional: se elaboró con base en las guías de práctica clínica correspondientes del American College of Chest Physicians 4. Este protocolo incluye la escala de Padua para pacientes médicos y la escala de Caprini para pacientes quirúrgicos. Se socializó a los médicos del hospital, se entregó una versión física en cada puesto de trabajo y se puso a disposición para consulta permanente en un repositorio electrónico interno de fácil acceso y consulta.
Programa educativo médico: se basó en la difusión del protocolo institucional y consistía en conferencias magistrales presenciales obligatorias, de una hora de duración, dictadas por un médico vascular y dirigidas a los médicos de urgencias y hospitalización, donde se reafirmaba la importancia de la PAT como medida de prevención primaria de la ETEV, sus indicaciones y uso adecuado.
Alerta electrónica y vigilancia activa (Fase 2)
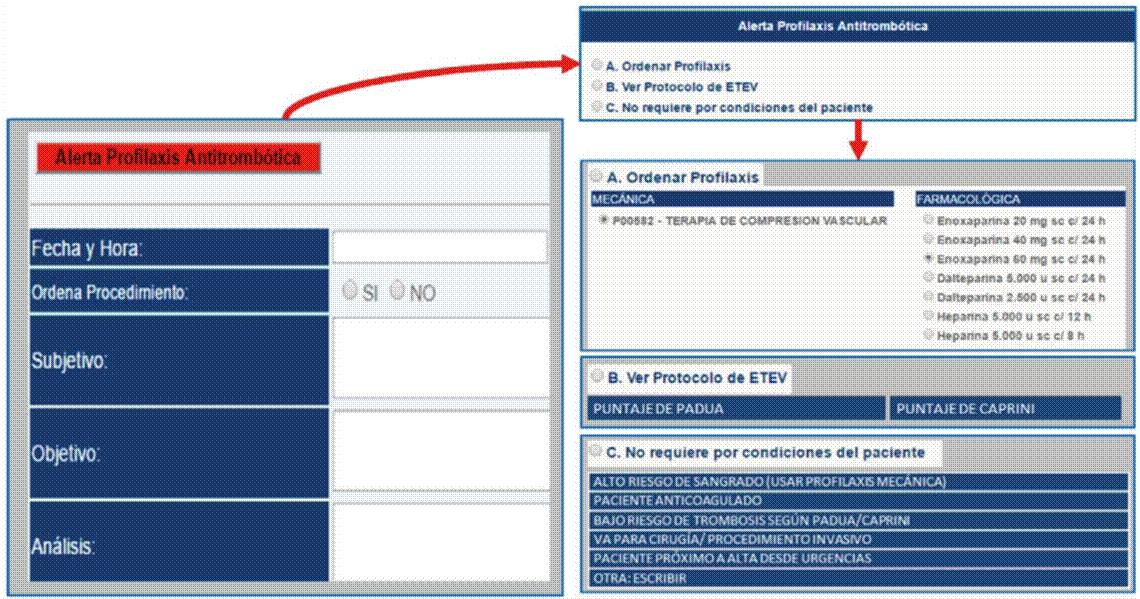
Alerta electrónica: se desarrolló una alerta electrónica integrada al software de historia clínica de la IPS Universitaria Universidad de Antioquia (GHIPS), la cual detectaba a los pacientes que llevaban más de 12 horas en el hospital y no recibían PAT. Al activarse la alerta, el médico tratante debía gestionarla obligatoriamente y escoger una de tres opciones antes de poder guardar la nota clínica. Una opción era ordenar PAT; al seleccionarla el sistema mostraba las diferentes opciones de PAT disponibles (mecánicas y farmacológicas) para ordenar la más adecuada. Una segunda opción era consultar el protocolo institucional para la prevención de ETEV; al seleccionarla el sistema mostraba las escalas de Padua y de Caprini para evaluar las indicaciones de PAT del paciente médico y quirúrgico, respectivamente. Una tercera opción era no ordenar PAT; al seleccionarla se desplegaba una lista de razones probables para justificar por qué el paciente no tiene indicación (Figura 2).
Vigilancia activa: una química farmacéutica entrenada en PAT y el protocolo institucional revisaba diariamente la historia clínica de los pacientes en quienes el médico tratante decidía no iniciar PAT. En caso de considerar que el paciente tenía indicación de PAT, se llamaba telefónicamente al servicio de hospitalización o al médico tratante sugiriéndole iniciar la terapia.
Tamaño de muestra
Se estimó que con una muestra de 80 pacientes en cada grupo podíamos identificar una diferencia absoluta en la proporción de uso adecuado de PAT de al menos 19% (conforme a la literatura publicada), 10 entre los grupos pre y posintervención, con un poder estadístico de 90% y asumiendo un error α de 5% de una sola cola 10.
Análisis estadístico
Se describieron las características demográficas y clínicas de los pacientes. Se compararon las proporciones de uso de PAT pre y posintervención (2009 vs. 2016 y 2017) por medio del test de chi cuadrado de Pearson o el test exacto de Fischer. Para evaluar la asociación de las intervenciones con el uso adecuado de PAT utilizamos modelos de regresión logística para calcular los odd ratios (OR) crudos y ajustados por sexo, edad en años, tipo de paciente, puntaje de PADUA y puntaje de CAPRINI. Estratificamos los análisis por tipo de paciente (médico vs. quirúrgico) para evaluar diferencias en el uso de PAT en estos subgrupos. Consideramos estadísticamente significativo a un valor de p <0,05 (una cola para el desenlace primario y dos colas para el resto de comparaciones). Se presentan las estimaciones con sus respectivos intervalos de confianza del 95%. Todos los análisis se realizaron en el paquete estadístico Stata (versión 14, StataCorp).
Resultados
Características de los pacientes
Se revisaron las historias clínicas de 424 pacientes hospitalizados durante los años 2009 (preintervención), 2016 (poseducación) y 2017 (posalerta). Luego de evaluar los criterios de inclusión y exclusión del estudio, 239 pacientes fueron elegibles para participar (n2009 = 80, n2016 = 80, n2017 = 79) (Figura 3).
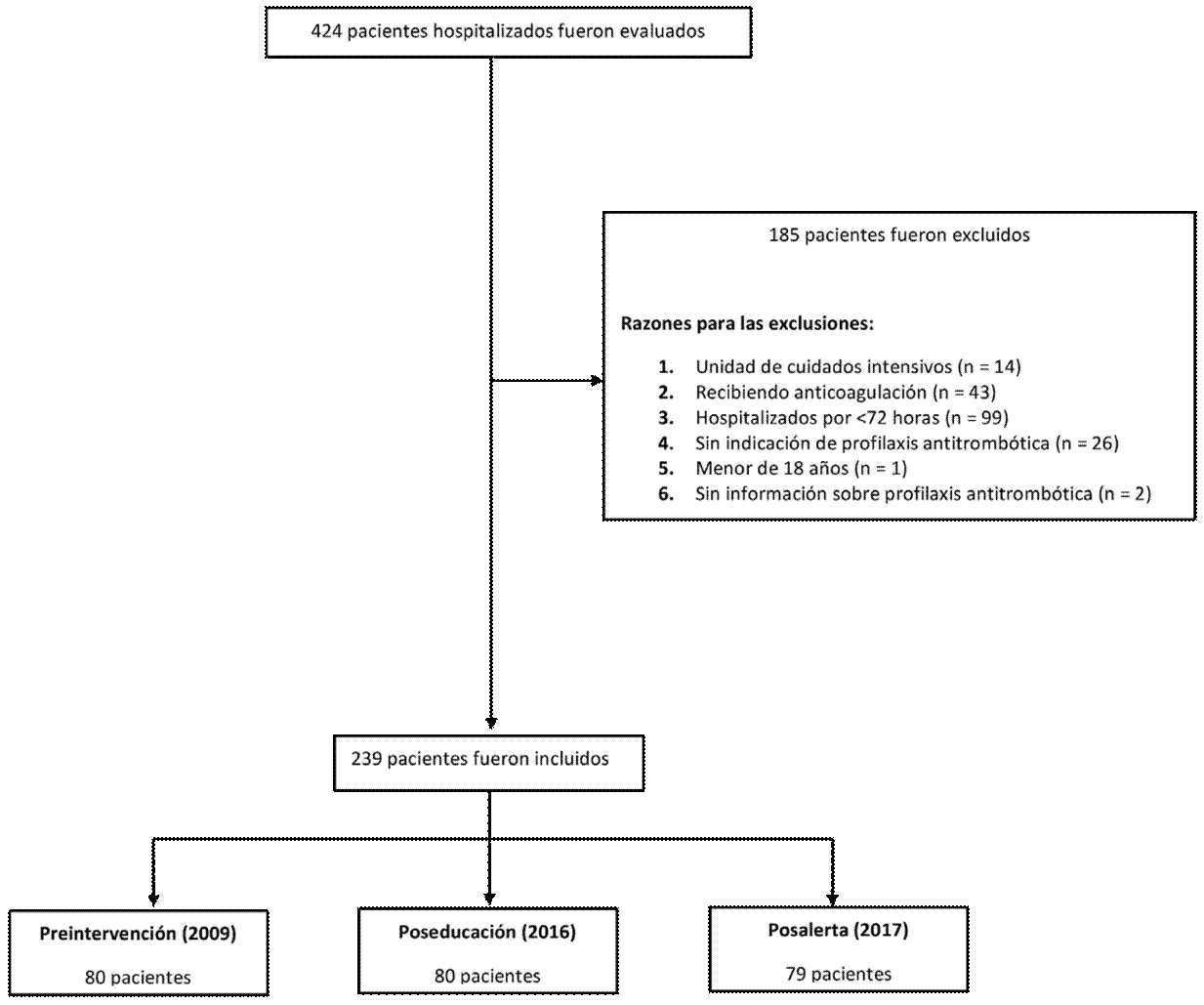
Fuente: elaboración propia
Figura 3 Flujograma de ingreso de los pacientes basado en las historias clínicas
En general, la edad media de los pacientes fue 70,7 ± 15 años. El grupo preintervención era significativamente más joven (64,2 ± 16,1 años) que el grupo poseducación (73 ± 14,2 años) y el grupo posalerta (75,2 ± 12,3 años). El 51% (122/239) de los pacientes eran mujeres y el 48,9% eran hombres (117/239), sin diferencias significativas entre los grupos. El 27,3% (65/239) de los pacientes requerían manejo quirúrgico y 72,7% (173/239) requerían manejo médico. En el grupo preintervención predominaron los pacientes de manejo quirúrgico (2009: 35,8% vs. 2016: 21,5% y 2017: 20%) y en ambos grupos posintervención predominaron los pacientes de manejo médico (2009: 64,2% vs. 2016: 78,5% y 2017: 75%) (Tabla 1)
Tabla 1 Características de 239 pacientes hospitalizados de acuerdo con el grupo del estudio (preintervención vs. poseducación y posalerta)
| Tratamiento | Preintervención n = 80 | Poseducación n = 80 | Posalerta* n = 79 |
|---|---|---|---|
| PAT, (%n) | p <0,01 | p <0,001 | |
| No | 27 (33,8) | 12 (15) | 8 (10,1) |
| Sí | 53 (66,2) | 68 (85) | 71 (89,9) |
| Tipo de PAT†, (%n) | |||
| Mecánica | 0 | 2 (3) | 0 |
| Farmacológica | 53 (100) | 66 (97) | 71 (100) |
| PAT por tipo de paciente, (%n) | |||
| Médico | p = 0,8 | p = 0,4 | |
| No | 8 (15,4) | 11 (17,5) | 6 (10,2) |
| Sí | 44 (84,6) | 52 (82,5) | 53 (89,8) |
| Quirúrgico | p <0,001 | p <0,001 | |
| No | 19 (67,9) | 1 (15,9) | 2 (10) |
| Sí | 9 (32,1) | 16 (94,1) | 18 (90) |
*La alerta electrónica se implementó adicionalmente al programa de educación médica
†DE: desviación estándar.
Fuente: elaboración propia
Uso adecuado de profilaxis antitrombótica
En general, 192 de 239 pacientes recibieron PAT (80,3%); 190 pacientes recibieron PAT farmacológica (99%) y dos pacientes recibieron PAT mecánica (1%). La PAT se ordenó en 53 de 80 pacientes en el grupo preintervención (66,2%) en comparación con 68 de 80 pacientes en el grupo poseducación (85%) y 71 de 79 pacientes en el grupo posalerta (89,9%) (Tabla 2).
Tabla 2 Proporción de uso adecuado de profilaxis antitrombótica en pacientes hospitalizados de acuerdo con el grupo del estudio (preintervención vs. poseducación y posalerta)
| Tratamiento | Preintervención n = 80 | Poseducación n = 80 | Posalerta* n = 79 |
|---|---|---|---|
| PAT, (%n) | p <0,01 | p <0,001 | |
| No | 27 (33,8) | 12 (15) | 8 (10,1) |
| Sí | 53 (66,2) | 68 (85) | 71 (89,9) |
| Tipo de PAT†, (%n) | |||
| Mecánica | 0 | 2 (3) | 0 |
| Farmacológica | 53 (100) | 66 (97) | 71 (100) |
| PAT por tipo de paciente, (%n) | |||
| Médico | p = 0,8 | p = 0,4 | |
| No | 8 (15,4) | 11 (17,5) | 6 (10,2) |
| Sí | 44 (84,6) | 52 (82,5) | 53 (89,8) |
| Quirúrgico | p <0,001 | p <0,001 | |
| No | 19 (67,9) | 1 (15,9) | 2 (10) |
| Sí | 9 (32,1) | 16 (94,1) | 18 (90) |
*La alerta electrónica se implementó adicionalmente al programa de educación médica †Solo pacientes que recibieron PAT. Todos los valores de p corresponden al test chi cuadrado de Pearson (Preintervención vs. poseducación y posalerta). PAT: profilaxis antitrombótica Fuente: elaboración propia
Después de ajustar por edad, sexo, tipo de paciente, puntaje de Padua y puntaje de Caprini, el programa de educación médica se asoció con 1,5 veces más posibilidades de usar adecuadamente la PAT (OR: 2,5, IC 95%: 1,1-5,9), y la implementación adicional de la alerta electrónica se asoció con 2,6 veces más posibilidades de usar adecuadamente la PAT (OR: 3,6, IC 95%:1,4-9,1).
Uso adecuado de profilaxis antitrombótica entre pacientes médicos y quirúrgicos
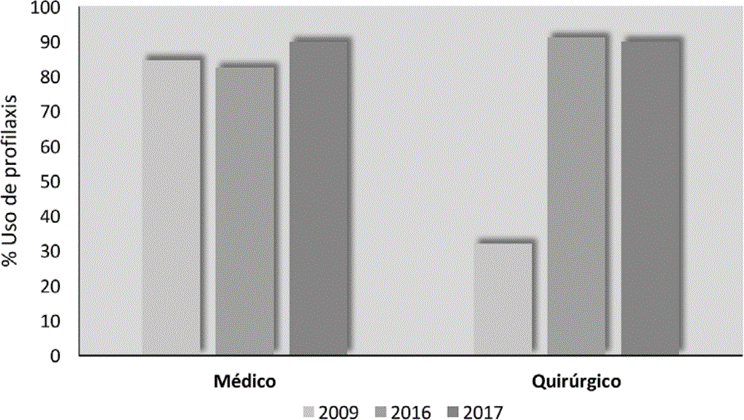
De 52 pacientes que requerían manejo médico, 44 recibieron PAT en el grupo preintervención (84,6%), en comparación con 52 de 62 pacientes en el grupo poseducación (83,9%, p = 0,8) y 53 de 59 pacientes en el grupo posalerta (89,8%). De 28 pacientes que requerían manejo quirúrgico, 9 recibieron PAT en el grupo preintervención (32,1%), en comparación con 16 de 17 pacientes en el grupo poseducación (94,1%) y 18 de 20 pacientes en el grupo posalerta (90%). Las diferencias en el uso adecuado de PAT entre el grupo preintervención y los grupos posintervención fueron explicadas principalmente por una mayor prescripción de PAT a pacientes quirúrgicos (Figura 4).
Pacientes sin profilaxis antitrombótica en el grupo posalerta
En el grupo posalerta, 8 de 79 pacientes hospitalizados no recibieron PAT a pesar de tener riesgo de ETEV (dos pacientes quirúrgicos [25%] y seis pacientes médicos [75%]). Se describió la razón por la que no se había usado PAT en seis de los ocho pacientes (75%) (dos pacientes tenían alto riesgo de sangrado [puntaje IMPROVE ≥7], tres habían tenido un sangrado activo recientemente y un paciente iba para cirugía en menos de 24 horas).
Discusión
La implementación de un programa de educación médica y una alerta electrónica se asoció con un incremento significativo de 23,7% en el uso adecuado de PAT en pacientes hospitalizados con riesgo de ETEV en general (preintervención: 66,2% vs. posintervención: 89,9%, p<0,001). Estasintervenciones combinadas se asociaron con 3,6 veces más posibilidades de usar adecuadamente PAT en comparación con el periodo preintervención independientemente de edad, sexo, tipo de paciente y factores de riesgo de ETEV (según los puntajes de Padua y Caprini). Estos hallazgos concuerdan con múltiples estudios que han mostrado que la implementación de programas de educación médica, alertas electrónicas o estrategias múltiples combinadas es una medida efectiva para aumentar el uso adecuado de PAT en pacientes hospitalizados con riesgo de ETEV.
En un estudio prospectivo realizado en 15 hospitales norteamericanos, la implementación de un programa de educación médica continua se asoció con un aumento significativo del 23% en el uso de PAT en pacientes hospitalizados con riesgo de ETEV 7. Igualmente, en un ensayo clínico aleatorizado se observó una diferencia del 19% en la prescripción de PAT en pacientes hospitalizados al comparar un grupo en el que se había usado una alerta electrónica con los controles en los que no se usó 10.
Por otro lado, la efectividad de las intervenciones en este estudio difirió de acuerdo al tipo de paciente. En los pacientes quirúrgicos del grupo posalerta se observó un aumento significativo del 57,9% en el uso adecuado de PAT respecto al grupo preintervención (32,1% a 90%), mientras que en los pacientes médicos del mismo grupo se observó solo un ligero aumento no significativo de 5,2% (84,6% a 89,8%). Respecto a esto, el estudio de Anderson et al. 7 mostró que la implementación del programa de educación médica continua era más efectiva en aumentar el uso de PAT en pacientes quirúrgicos hospitalizados que en pacientes médicos hospitalizados. Según los autores, es probable que el creciente número de publicaciones que muestran la necesidad de aumentar el uso apropiado de PAT para prevenir el ETEV en pacientes quirúrgicos hospitalizados hiciera que los cirujanos estuvieran más dispuestos a prescribir PAT.
En concordancia, la oportunidad de mejorar el uso de PAT antes de la intervención era mayor en los pacientes quirúrgicos que en los pacientes médicos (32,1% vs. 84,6%). Con relación a esto, el uso de PAT antes de la intervención en pacientes hospitalizados con riesgo de ETEV en nuestro estudio fue menor en los pacientes quirúrgicos y mayor en los pacientes médicos, en comparación con el subanálisis de los centros colombianos del estudio ENDORSE 5 (quirúrgicos: 32,1% vs. 48,4%; médicos: 84,6% vs. 63,7%).
Adicionalmente, es interesante notar que la proporción de uso adecuado de PAT fue similar en el grupo posalerta para ambos tipos de pacientes (quirúrgicos: 90% vs. médicos: 89,9%), lo cual sugiere un punto de estabilidad. Al evaluar a los pacientes del grupo posalerta que no recibieron PAT, encontramos que el 75% presentaba condiciones que aumentaban el riesgo de sangrado con el uso de PAT farmacológica. No obstante, en estos pacientes se pudo haber utilizado PAT mecánica. Estos hallazgos sugieren que el punto de estabilidad observado se relaciona con el bajo uso de PAT mecánica en general que se identificó en este estudio (0,8%). Por lo tanto, los esfuerzos futuros de mejoramiento deben orientarse a corregir esta deficiencia.
Cabe aclarar que los cambios que se documentaron en la formulación de PAT también pueden deberse a la modificación general de políticas del sistema de salud y de sistemas de educación médica continuada que ocurrieron en el transcurso del estudio.
Los resultados de nuestro estudio son consonantes con la evidencia publicada recientemente a nivel global: en 2016, y posteriormente en 2018, Woller et al. publicaron estudios de cohorte que evaluaban la tasa de tromboprofilaxis adecuada antes y después de una alerta electrónica 13-14. En ambos estudios se documentó un incremento en dicha tasa, e incluso en el estudio ulterior se documentó una disminución de la enfermedad tromboembólica venosa sintomática a los 90 días de seguimiento. En una revisión sistemática publicada por Kahn et al. se observó (de acuerdo únicamente a resultados de ensayos clínicos aleatorizados) que las alertas, ya fueran electrónicas o humanas, incrementan la proporción de pacientes que reciben tromboprofilaxis y reducen la proporción de pacientes que padecen una enfermedad tromboembólica venosa sintomática 15.
Limitaciones
Este estudio tiene algunas limitaciones. No es posible asegurar que el incremento en el uso de PAT se debió completamente a las intervenciones. Podría ser que otros cambios en la atención o recursos adicionales influyeran en la disposición de los médicos para prescribir PAT. Además, pudo haber existido una tendencia general a incrementar el uso de PAT independientemente de las intervenciones. Por otro lado, dado el corto tiempo de evaluación del estudio después de implementadas ambas intervenciones, no es posible determinar si su efecto aparente es sostenible en el tiempo; sin embargo, dado que las medidas se continúan usando de forma permanente, es probable que su efecto se mantenga. Finalmente, a pesar del muestreo aleatorio, es posible que los pacientes en los grupos preintervención y posintervención no fueran completamente comparables en algunos factores de confusión no medidos que podrían influenciar la probabilidad de uso de PAT.
Conclusiones
La implementación de un programa de educación médica y una alerta electrónica es una medida simple que puede contribuir efectivamente a aumentar el uso adecuado de PAT en pacientes hospitalizados con riesgo de ETEV. Sin embargo, el efecto de estas intervenciones podría variar de acuerdo a la proporción de uso adecuado de PAT antes de su implementación. Al parecer, su efecto es alto en escenarios con muy bajo uso de PAT y mínimo en escenarios con alto uso de PAT.