Introducción
La enfermedad de Still del adulto (ESA) es un desorden inflamatorio poco frecuente. Su prevalencia a escala mundial oscila entre 0,16 y 0,4/100.000 habitantes1, y en Colombia, aunque la prevalencia no se ha establecido, una serie de casos del 2016 reportó 17 casos en 5 años de seguimiento2. Su expresión clínica consiste, en general, en fiebre ≥ 39 °C, exantema evanescente salmón-rosa y compromiso articular3. Podría acompañarse de coagulación intravascular diseminada, síndrome de activación macrofágica, adenopatías, hepatomegalia, esplenomegalia, púrpura, neumonitis y, en casos excepcionales, serositis o miocarditis3-5. El compromiso seroso aparece entre el 15 y el 40% de los casos, principalmente como pericarditis5,6, y el debut con miocarditis se ha reportado de forma aislada, con una prevalencia estimada del 7% a escala mundial, pero con desenlaces potencialmente mortales3,5. Considerando su exótica manifestación, a continuación se presenta una breve descripción del caso de un paciente con miopericarditis en el contexto de ESA.
Presentación del caso
Hombre de 30 años (1,75 m, 70 kg) que ingresó al servicio de urgencias refiriendo dolor torácico retroesternal de 10 h de evolución, intensidad 8/10 en la escala numérica análoga del dolor, constante aun en reposo, asociado a disnea y que empeoraba con la respiración.
A la revisión por sistemas mencionó fiebre intermitente de 4 días de evolución, sin predominio de horario, exantema tipo placas evanescentes no pruriginosas que desaparecian con la digitopresión, tenía compromiso de extremidades inferiores, superiores, tórax, abdomen y glúteos que empeoraban con la fiebre; además, mialgias, poliartralgias migratorias de pequeñas y grandes articulaciones, sin sinovitis, desde hacía 2 semanas. El paciente era previamente sano y trabajaba como policía en la zona tropical colombiana. Los signos vitales al ingreso revelaron taquicardia (140 lpm) y fiebre (38,4°C); el resto del examen físico fue normal.
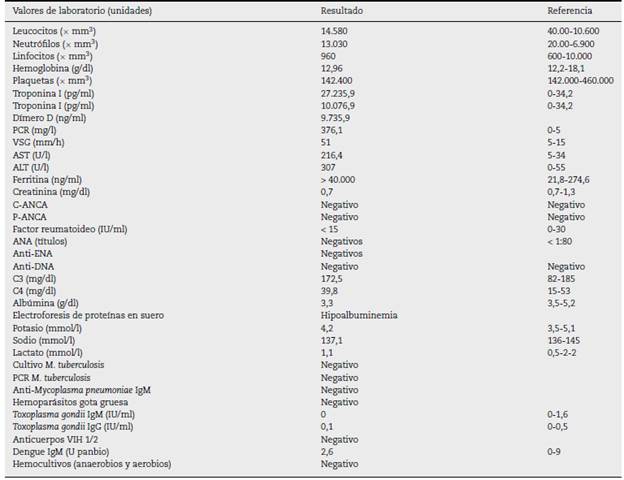
El electrocardiograma de 12 derivaciones puso en evidencia taquicardia sinusal y trastorno de la repolarización en la cara inferior. Los laboratorios demostraron troponinal positiva (27.235,9 pg/dl) y delta -63% (10.076,9 pg/ml), con dímero D en 9.735 ng/ml, transaminasas y reactantes de fase aguda (PCR, leucocitos, VSG) elevados (tabla 1). La radiografía de tórax mostró un derrame pleural (DP) bilateral persistente en la tomografía a este nivel, como también derrame pericárdico (DPe), y el ecocardiograma permitió observar hipoquinesia lateral del segmento medio del ventrículo izquierdo, fracción de eyección del ventrículo izquierdo (FEVI) del 58%, insuficiencia tricuspídea leve y DPe.
Ante los hallazgos y las manifestaciones clínicas del paciente, se decidió descartar una causa infecciosa de pericarditis y miocarditis aguda; se estudió toxoplasmosis, virus de inmunodeficiencia humana, malaria, tuberculosis, virus de la hepatitis (B y C), dengue y Tripanosoma cruzi, entre otros; los hemocultivos para microorganismos aerobios y anaerobios resultaron negativos (tabla 1) y las imágenes abdominales (ecografía y tomografía contrastada) fueron normales.
Luego de que el paciente permaneciera 15 días hospitalizado, con persistencia de fiebre (uno a dos episodios al día de 39-40 °C), sin etiología infecciosa documentada, se avanzó a estudio de autoinmunidad: el reporte de ANA, ENA, anti-DNA, ANCA, factor reumatoideo y complemento fueron negativos; la ferritina, >40.000 µg/l, y la proteínaC reactiva, 376,1mg/dl (tabla 1). No se realizó resonancia magnética cardíaca (C-RM).
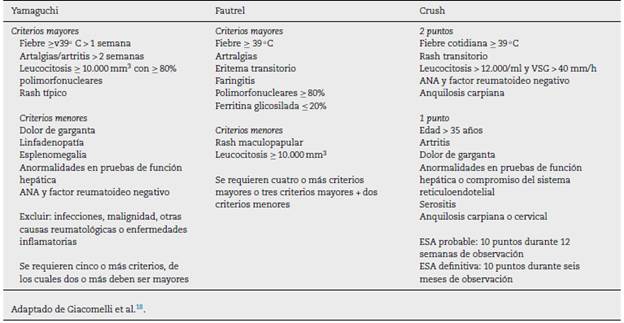
De conformidad con lo descrito, se diagnosticó ESA, por criterios de Yamaguchi7 y Fautrel8 (tabla 2). Se inició prednisolona 50 mg cada 24h y 250 mg de naproxeno cada 8h, con mejoría clínica en las siguientes 72 h, desaparición de lesiones cutáneas, ausencia de fiebre y mejoría de dolor articular. Se dio egreso a este término con seguimiento por Reumatología.
Discusión
La ESA es un raro desorden inflamatorio considerado de exclusión luego de descartar otras etiologías bajo el estudio de fiebre de origen desconocido, tal como se llevó a cabo con el paciente del caso, quien finalmente cumplía cuatro criterios mayores y dos menores de Yamaguchi7, además de cuatro criterios mayores y dos menores de Fautrel8; no se evaluaron los criterios de Crush9, dado el requerimiento de seguimiento por un largo periodo de tiempo; nuestra aproximación en este caso fue aguda.
El debut con miopericarditis de la ESA reporta la más baja prevalencia entre las complicaciones10, con una edad de instauración más joven que otras causas de miocarditis11. Estudios recientes sugieren que la balanza de géneros está relativamente equilibrada para ESA12, pero la complicación con miocarditis predomina en las mujeres13.
El componente reactivo a infecciones con liberación de citoquinas inflamatorias ha sido ampliamente descrito5 y puede estar en relación con los reactantes de fase aguda elevados en el paciente cuyo caso se refiere, que si bien son consistentes con otros reportes2,3,5, en este caso se encuentran por encima de estos.
La troponina fue un marcador útil en el abordaje inicial del paciente, considerando que su elevación se ha documentado hasta en el 94% de las miocarditis por ESA, pero no tiene una elevación tan marcada en otras etiologías5; en estos casos es de utilidad la realización de C-RM, en la cual se esperaría tener hallazgos compatibles con inflamación del miocardio y cumplimiento de los criterios descritos por el Consenso Internacional de Resonancia Magnética Cardiovascular en Miocarditis14; sin embargo, no se contó con el recurso en la institución.
El DPe se espera encontrar hasta en el 40% de los casos15 y, aunque no es usual, se ha reportado incluso taponamiento cardíaco16.
El tratamiento se basa en corticoesteroides, antinflamatorios no esteroideos y antirreumatoideos, reservando el uso de anticitoquinas (IL-1, 6, 18, TNF) para los casos refractarios o que amenazan la vida5,17. El paciente del caso reportado respondió satisfactoriamente a 50 mg de prednisolona al día, lo cual es compatible con otros estudios, en los cuales el 60% son manejados solo con la primera línea18,19; esto permitió un egreso temprano una vez se llegó al diagnóstico, evitando complicaciones mortales descritas hasta del 4,2% al año5.