Serviços Personalizados
Journal
Artigo
Indicadores
-
 Citado por SciELO
Citado por SciELO -
 Acessos
Acessos
Links relacionados
-
 Citado por Google
Citado por Google -
 Similares em
SciELO
Similares em
SciELO -
 Similares em Google
Similares em Google
Compartilhar
Revista Colombiana de Reumatología
versão impressa ISSN 0121-8123
Rev.Colomb.Reumatol. vol.21 no.2 Bogotá abr./jun. 2014
Informe de caso
Dermatomiositis hipomiopática y calcinosis universal: reporte de un caso
Hypomyopathic dermatomyositis and universal calcinosis: A case report
Alejandro Escobar Trujilloa, John Londoñoa,*, Ana Milena Arbeláeza, Claudia Moraa, Ana María Arredondob, Sebastián Seguraa y Rafael Valle-Oñateb
aDepartamento de Reumatología, Universidad de La Sabana, Chía, Cundinamarca, Colombia
bServicio de Reumatología, Hospital Militar Central – Universidad Militar Nueva Granada, Bogotá, D.C., Colombia
*Autor para correspondencia. Correo electrónico: johnlp@unisabana.edu.co (J. Londoño).
Historia del artículo: Recibido el 18 de noviembre de 2013 Aceptado el 14 de mayo de 2014
Resumen
Presentamos el caso de una mujer de 32 años, con dos años de evolución de lesiones en piel tipo placas, induradas, nodulares, dolorosas, inicialmente en miembros inferiores con posterior compromiso generalizado, con evidencia de lesiones cutáneas sugestivas de dermatomiositis y biopsia de piel que reporta calcinosis; inicialmente sin evidencia clínica ni paraclínica que sugiriera compromiso muscular inflamatorio asociado. La resonancia magnética nuclear de músculos y la biopsia muscular confirmaron la presencia de este compromiso, definiendo los diagnósticos de dermatomiositis hipomiopática y calcinosis universal, dos espectros de una patología con baja frecuencia de presentación en la población adulta.
Palabras clave: Dermatomiositis hipomiopática, Dermatomiositis amiopática, Dermatomiositis, Calcinosis universal.
Abstract
The case is presented of a 32 year-old woman with indurated, raised and painful plaques in the skin of 2 years onset. It began in the legs, but later with a generalized extension to other regions, with evidence of cutaneous lesions very suggestive of dermatomyositis. The skin biopsy reported as calcinosis; initially without clinical evidence of inflammatory muscle compromise. A Nuclear Magnetic Resonance study and muscle biopsy showed this compromise, leading to the diagnosis of hypomyopathic dermatomyositis and universal calcinosis, two pathologies with rare presentation in an adult patient.
Keywords: Hypomyopathic, Dermatomyositis, Amyopathic, Dermatomyositis, Dermatomyositis, Universal, Calcinosis.
Presentación de caso
Se presenta un caso de una mujer con dermatomiositis hipomiopática y calcinosis universal, dos espectros de patologías de baja presentación y frecuencia en la población adulta, con pocos reportes y experiencias de manejo farmacológico en la literatura médica.
Se trata de un paciente de sexo femenino, de 32 años de edad, quien consulta por síntomas de 2 años de evolución, consistentes en lesiones cutáneas, inicialmente tipo máculas hipercrómicas en miembros inferiores que posteriormente se tornaron induradas, nodulares, dolorosas, con aumento en número y en extensión hasta comprometer tronco y miembros superiores, asociado refiere dolor muscular generalizado sin déficit de fuerza. Por este cuadro clínico había consultado en varias oportunidades a especialistas en medicina interna, dermatología y reumatología con poca adherencia a sus controles y falta de seguimiento, por lo cual no tenía continuidad, con biopsia cutánea de las lesiones reportando áreas con compromiso por calcinosis. A la revisión por sistemas, pérdida de 10 kg en 10 meses, alopecia, fotosensibilidad y fenómeno de Raynaud, sin relatar antecedentes de relevancia clínica.
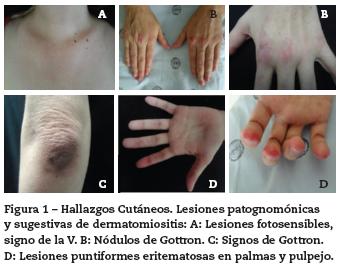
Al examen físico de ingreso con presencia en piel de placas hipercrómicas, induradas, nodulares, elevadas, dolorosas e irregulares en su superficie, ubicadas en extremidades y tronco; lesiones maculares eritematoso-violáceas sobre articulaciones metacarpofalángicas, lesiones violáceas puntiformes en pulpejos, áreas de alopecia, lesiones eritematosas en sitios foto-expuestos y dilataciones capilares periungueales (figs. 1 y 2).
Ingresa con pruebas de laboratorio de VIH, hepatitis B y C no reactivas. El VDRL fue positivo en 8 diluciones con prueba confirmatoria FTA-ABS negativa. Cuadro hemático y parcial de orina normales. ANAS positivo 1:640 diluciones con patrón moteado de inmunofluorescencia y antiRO positivo (107 U).
Con este cuadro clínico se consideraron las siguientes impresiones diagnósticas: lupus eritematoso sistémico con compromiso cutáneo, dermatomiositis, síndrome de sobreposición y calcinosis secundaria. Se decide iniciar manejo con glucocorticoides sistémicos, hidroxicloroquina 200 mg/día y hospitalizar para ampliar estudios de enfermedad autoinmune, descartar neoplasia oculta y evaluar compromiso inflamatorio muscular (tabla 1). Los paraclínicos evidencian ANAS positivos 1:1280 patrón moteado, antiRo positivo (106 U), se descarta neoplasia oculta, estudio de neuroconducción de 4 extremidades y electromiografía descartan compromiso inflamatorio de la fibra muscular, reportando limitación técnica para el estudio por placas e induración en piel, aminotransferasas, deshidrogenasa láctica y creatina quinasa en rango normal, no sugiriendo compromiso muscular inflamatorio asociado, niveles de complemento normales y antiDNA de doble cadena negativo. Radiografía simple de extremidades evidencia lesiones micronodulares radiopacas confluentes compatibles con calcificaciones generalizadas en tejidos blandos (fig. 3). Se solicita valoración por el Servicio de Dermatología quienes describen lesiones de fotosensibilidad con nódulos y signos de Gottron. El estudio de las uñas al dermatoscopio evidenció capilares dilatados en disposición de candelabro y sacacorchos con adecuada densidad y algunas hemorragias (fig. 4). Las biopsias de las lesiones en piel fueron reportadas como hallazgos inespecíficos, con epidermis normal, fibras de colágeno normal con infiltrado linfocitario perivascular profundo muy escaso (fig. 5). Con estos resultados y este concepto se determina que las lesiones son patognomónicas de dermatomiositis y dado que no hay evidencia clínica ni paraclínica de compromiso muscular se da impresión diagnóstica de dermatomiositis amiopática y calcinosis universal secundaria. Se decide iniciar micofenolato mofetilo a dosis de 1 gramo vía oral al día para control de compromiso cutáneo.
Durante su evolución llama la atención la persistencia de mialgias, en especial, a nivel de hombro y muslo izquierdos por lo que se decide solicitar resonancia magnética nuclear (RMN) de estas áreas, evidenciando aumento de la intensidad de los músculos bíceps, tríceps, deltoides, glúteos y abductores del muslo, con cambios inflamatorios a nivel de piel y tejido celular subcutáneo, hallazgos que son compatibles con miositis (fig. 6), teniendo en cuenta este hallazgo en el contexto y la patología de la paciente se decide solicitar biopsia de músculo tríceps izquierdo, la cual demuestra denso infiltrado linfocitario entre las fibras, con fibras de pequeño tamaño y atrofia (fig. 7), este reporte es concordante con el reporte radiológico evidenciando compromiso muscular inflamatorio en relación con dermatomiositis sin manifestaciones clínicas, por lo que se determina como diagnóstico final dermatomiositis hipomiopática y calcinosis universal secundaria, y dada la severidad de la calcinosis se inicia manejo con inmunoglobulina, a dosis de 2 g/kg de peso dividido en 4 dosis para aplicación de ciclos mensuales. De este esquema terapéutico ha recibido 3 ciclos, a la fecha, y está pendiente evaluar la respuesta.
Discusión
En el caso descrito, presentamos una patología poco frecuente en la población adulta como lo es la dermatomiositis hipomiopática1-3, este término es de uso reciente en la literatura médica de Reumatología y Dermatología y hace parte del espectro de las miopatías inflamatorias. En este prima el compromiso cutáneo sobre el componente muscular y no se documenta clínicamente ni por paraclínicos convencionales (CPK, aldolasa, electromiografía) el componente inflamatorio muscular, su incidencia es muy baja, alrededor de 2 casos por 1.000.000 de habitantes año y corresponde al 5% del total de las dermatomiositis. Su relevancia clínica es importante por su pronóstico y manejo, ya que se asocia con mayor compromiso pulmonar y con presencia de síndrome antisintetasa, lo que requiere una vigilancia y seguimiento más estrictos a este tipo de pacientes. En nuestro caso, evidenciamos lesiones patognomónicas de dermatomiositis como son los nódulos de Gottron y lesiones muy sugestivas como son las placas de Gottron y el eritema en áreas foto-expuestas (signo de V o de Chal), los hallazgos de la capilaroscopia aunque no son patognomónicos de dermatomiositis sí son los más frecuentes en este tipo de patología, como son los capilares dilatados en forma de candelabro y sacacorchos. Con estos hallazgos se determinó el diagnóstico de dermatomiositis, en un principio sin manifestaciones clínicas ni paraclínicas de compromiso muscular, por lo que inicialmente se definió como amiopática pero ya con la evidencia por RMN de componente inflamatorio muscular y con el reporte histopatológico conclusivo de compromiso muscular inflamatorio, se estableció como hipomiopática.
En lo que corresponde a la calcinosis presentada, este es un fenómeno poco frecuente en la población adulta que cursa con enfermedades del tejido conectivo (20%), y más aún asociado a dermatomiositis clínicamente amiopática (1%). De igual forma es infrecuente documentar compromiso universal por calcinosis en la población adulta y con una presentación tan temprana y con tan rápida progresión, ya que estas características se presentan más en la población pediátrica. En la literatura universal solo existe un reporte de calcinosis universal con dermatomiositis clínicamente amiopática.
La calcinosis cutis es un desorden raro que se caracteriza por la presencia de depósitos de sales de calcio insolubles en piel, tejido celular subcutáneo y con menor frecuencia en músculos, ligamentos y tendones, con presentaciones variables según su ubicación y su extensión, clasificándose en circunscrita cuando está limitada a una zona como nódulos aislados o universal cuando se presenta en múltiples áreas corporales o como placas extensas. Sus manifestaciones clínicas dependen de la extensión y profundidad del compromiso, presentándose con dolor, nódulos, deformidades y, según su ubicación, puede generar limitación funcional cuando compromete músculos, tendones o superficies articulares4.
Se conoce muy poco de la fisiopatogenia de este fenómeno, pero en un intento por poder explicar su origen se han definido cinco tipos de calcinosis5,6:
– Distróficas: Es la forma más frecuente y se presenta en patologías que generan inflamación tisular, con niveles séricos de calcio y fósforo normales. Se encuentra en enfermedades del tejido conectivo, neoplasias, trauma, infecciones, quemaduras y pancreatitis.
– Metastásicas: Se presenta en patologías asociadas a alteraciones en los niveles séricos de calcio y fósforo que permiten el depósito de sales de calcio, entre este tipo de patologías se encuentran: insuficiencia renal crónica, hiperparatiroidismo, sarcoidosis y neoplasias. Como norma en este tipo de calcinosis los depósitos desaparecen una vez se ha corregido la causa.
– Iatrogénicas: Su presencia tiene relación con actividades diagnósticas y terapéuticas del acto médico como son: aplicaciones de medicamentos subcutáneos, intramusculares y endovenosos (heparinas, gluconato de calcio, ácido para-aminosalicílico), pacientes trasplantados, poli transfundidos y uso de electrodos de monitoria cardiaca y neurológica.
– Idiopáticas: No se encuentra relación alguna con las causas referidas previamente, generalmente se presentan en niños y adolescentes, y se ubican en cuero cabelludo y escroto.
– Calcifilaxis: Define la presencia de depósitos de calcio en las paredes vasculares generando una reacción inflamatoria local con vasculopatía, esta es una condición crítica ya que se asocia con isquemia y necrosis.
En lo posible es importante ubicar a los pacientes que presentan calcinosis en alguno de estos grupos ya que esto define el pronóstico y la conducta terapéutica, para esto tienen vital importancia el interrogatorio, los antecedentes personales, farmacológicos y familiares, los síntomas relacionados, los hallazgos al examen físico y siempre solicitar dentro de los exámenes de laboratorio, además de lo indicado por la enfermedad actual, niveles de calcio y fósforo; en muchas oportunidades se puede explicar la presencia de este fenómeno por más de uno de los tipos mencionados.
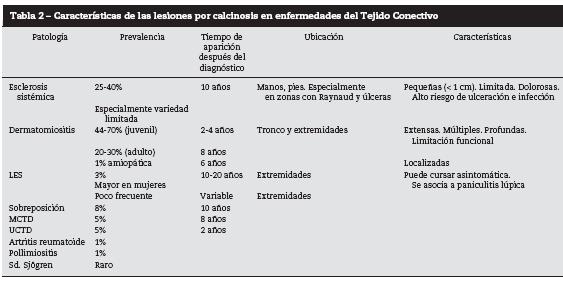
La calcinosis que se presenta asociada a enfermedades del tejido conectivo4,5,7 pertenecen al grupo de las distróficas, es una manifestación poco frecuente que se presenta principalmente en niños (80%) y con menos frecuencia en adultos (20%), siendo en esta última población más frecuente en el sexo femenino (82%) con un promedio de edad de presentación de 40.1 años. Su presencia se asocia, principalmente, con dermatomiositis, esclerosis sistémica y lupus eritematoso sistémico, y definen pronóstico ya que se presentan en formas más agresivas de la enfermedad, asociándose con mayor severidad de síntomas, diagnósticos tardíos, evolución avanzada y difícil control terapéutico. Se presentan, especialmente, en áreas expuestas a presión o microtrauma repetido como son: manos, dedos de manos, codos, brazos, muslos, rodillas y glúteos, aunque su ubicación y su extensión también guarda relación con el tipo de patología de base y la edad8 (tabla 2).
Se desconoce el mecanismo definitivo que lleva a la formación de estos depósitos de calcio y no existe una teoría única. Al parecer es la suma de múltiples vías mecánicas e inflamatorias que se activan frente al estrés inflamatorio y al microtrauma repetido. La lesión celular y tisular generada produce daño mitocondrial y de membranas con salida de iones de calcio y su consecuente precipitación en vasos sanguíneos y tejidos, favorecido este proceso por la unión de proteínas liberadas en los procesos de destrucción celular que estimulan la formación de los nidos de calcio y por el ambiente ácido que bloquea los mecanismos inhibitorios de calcificación. El daño producido en el tejido conectivo y graso genera un aumento en la producción de fosfatos que van a hidrolizar los pirofosfatos necesarios para la prevención de calcificaciones favoreciendo así su aparición. Existe también un proceso inflamatorio asociado el cual se ha documentado por la evidencia de infiltrados celulares linfocitarios y de macrófagos, y valores elevados de interleucina 1, 6 y factor de necrosis tumoral a, en los tejidos comprometidos por calcinosis. Por último, existe un disbalance entre los mecanismos generadores e inhibidores de calcificación, evidenciando un aumento en la síntesis de osteonectina por parte de los fibroblastos, la cual, en condiciones normales, se une al calcio para favorecer la reparación tisular, pero en los casos en los cuales se encuentra elevada promueve la presencia de calcificaciones; y hay disminución en la producción de carboxiglutamatos, que son proteínas vitamina K dependientes con actividad inhibidora de calcificación9-11 (fig. 8).
Sus manifestaciones clínicas dependen del tipo de patología de base, habitualmente se presenta como nódulos o placas indura das sobre un fondo eritematoso en áreas expuestas a la presión o el microtrauma repetido, la gran mayoría de las veces dolorosos (69%). Dependiendo de su ubicación y severidad se asocian con deformidades de importancia estética, y con limitación funcional y atrofia muscular cuando hay compromiso muscular de fascias o tendones4,8,12. En algunas oportunidades son asintomáticas y solo se detectan en la consulta por la evaluación médica o de forma accidental por estudios imaginológicos solicitados por otra causa. El diagnóstico es clínico por la detección de los nódulos o, como se dijo anteriormente, como hallazgo accidental en radiografías; los estudios paraclínicos no son necesarios pero en casos de duda o sospecha la radiografía simple, la ecografía o el estudio por resonancia magnética nuclear pueden ser útiles para la detección de nódulos calcificados, el estudio histopatológico puede ser de ayuda en casos de duda o para diferenciar de causas neoplásicas o infecciosas, evidenciando depósitos de calcio rodeados de células inflamatorias4,5.
En lo que refiere al manejo de esta condición no existen guías o pautas definidas y, en la gran mayoría de los casos, su presencia se convierte en un reto terapéutico para el médico tratante debido a lo raro de este fenómeno, a la falta de estudios clínicos y a la pobre y desalentadora respuesta terapéutica a la gran mayoría de fármacos utilizados5,12. Existen cuatro pilares de manejo que buscan la desaparición, disminución y freno en el crecimiento de las lesiones, al igual que mejorar las deformidades estéticas6, las limitaciones funcionales asociadas y prevenir sus complicaciones (infección y ulceración), estos pilares son los siguientes: Manejo agresivo de la patología de base, tratamiento farmacológico de la calcinosis, tratamiento quirúrgico y uso de terapia física y esquemas integrales de rehabilitación; de estos, lo que más ha evidenciado beneficio es el manejo agresivo de la condición patológica de base ya que ha demostrado disminución de las lesiones y freno en su crecimiento. De forma similar es importante siempre ofrecer tratamiento del dolor y brindar tratamiento a las complicaciones, estos aspectos son de vital importancia para la calidad de vida de los pacientes, más aun cuando es conocida la mala y desalentadora respuesta al tratamiento farmacológico, que en la gran mayoría de los casos, no permite un adecuado control de las lesiones.
Se han descrito múltiples medicamentos para su manejo13, las publicaciones con respecto a su efecto terapéutico son pocas y en su gran mayoría corresponden a reportes de casos con resultados contradictorios que no permiten generar guías o pautas de manejo14, al revisar la literatura clínica en referencia a este tópico se documenta beneficio o adecuada respuesta terapéutica definida esta como desaparición o disminución significativa en el tamaño de las lesiones con el uso de altas dosis de diltiazem5,14-16, bifosfonatos5,13,14,17,18, hidróxido de aluminio14,19,20, minociclina5,14,21 e inmunoglobulina5,13,14,22, quedando también definida la mala respuesta con el uso de warfarina13,14,23,24, probenecid25, colchicina5,14,26 y litotripsia5,27. El manejo quirúrgico ha comprobado ser una muy buena opción terapéutica con bajas tazas de recaída, adecuada cicatrización, pocos eventos adversos y sin reportes de calcinosis en las áreas intervenidas, recomendando su implementación en casos de calcinosis circunscrita, limitada, asociada a dolor o a deformidades estéticas5,13,14,28,29; en los casos en los cuales se documenten contraindicaciones para la realización de un procedimiento quirúrgico se podría usar terapia con láser, corticosteroide intralesional o tiosulfato de sodio tópico como opciones de segunda línea5,30-32 (tabla 3).
En términos generales para la formulación de fármacos dirigidos para su control se recomienda siempre individualizar cada caso partiendo de la patología de tejido conectivo causal y de las comorbilidades de cada paciente para definir cuál es el fármaco o los fármacos que más se indican a cada caso, teniendo siempre en mente las siguientes premisas: Los efectos farmacológicos toman meses en evidenciarse y suelen ser desalentadores, es útil el uso de terapia farmacológica combinada, realizar manejo quirúrgico en los casos con indicación y asociarlo siempre a terapia farmacológica, en caso de contraindicaciones quirúrgicas usar terapias de segunda línea como se mencionó anteriormente5,13,14.
En nuestro caso se siguieron las recomendaciones de manejo descritas, iniciando con un diagnóstico adecuado de la patología de base y de su compromiso muscular, descartando compromiso pulmonar asociado, ya que como se definió anteriormente este tipo de patología guarda relación con complicaciones en este órgano. Se empleó de forma temprana un manejo farmacológico agresivo de la patología de base con micofenolato mofetilo y esteroides, y manejo farmacológico combinado de calcinosis con anticálcicos e inmunoglobulina22. A pesar de la escasa y desalentadora información que se encuentra en la literatura para el manejo de este tipo de complicación, más aún con una forma de presentación poco frecuente y en una patología de tan baja frecuencia, se indicó el uso de inmunoglobulina por ser el medicamento más usado en calcinosis asociada a dermatomiositis y es el único del cual se tiene reporte de eficacia en el único caso reportado de calcinosis en dermatomiositis amiopática, con desaparición completa de las lesiones al mes 5 de su uso14,22. Estamos pendientes de completar 6 meses de este esquema terapéutico iniciado en la paciente presentada para determinar su eficacia.
Conflicto de intereses
Los autores declaran no tener ningún conflicto de intereses.
Bibliografía
1. Sato S, Kuwana M. Clinically amyopathic dermatomyositis. Curr Opin Rheumatol. 2010;22:639-43. [ Links ]
2. Gerami P, Walling HW, Lewis J, Doughty L, Sontheimer RD. A systematic review of juvenile-onset clinically amyopathic dermatomyositis. Br J Dermatol. 2007;157:637-44. [ Links ]
3. Cao H, Parikh TN, Zheng J. Amyopathic dermatomyositis or dermatomyositis-like skin disease: retrospective review of 16 cases with amyopathic dermatomyositis. Clin Rheumatol. 2009;28:979-84. [ Links ]
4. Reiter N, El-Shabrawi L, Leinweber B, Berghold A, Aberer E. Calcinosis cutis Part I. Diagnostic pathway. J Am Acad Dermatol. 2011;65:1-12. [ Links ]
5. Gutiérrez A Jr, Wetter DA. Calcinosis cutis in autoimmune connective tissue diseases. Dermatol Ther. 2012,25:195-206. [ Links ]
6. Chander S, Gordon P. Soft tissue and subcutaneous calcification in connective tissue diseases. Curr Opin Rheumatol. 2012,24:158-64. [ Links ]
7. Balin SJ, Wetter DA, Andersen LK, Davis MD. Calcinosis cutis occurring in association with autoimmune connective tissue disease. Arch Dermatol. 2012;148:455-62. [ Links ]
8. Lowry CA, Pilkington CA. Juvenile dermatomyositis: extramuscular manifestations and their management. Curr Opin Rheumatol. 2009,21:575-80. [ Links ]
9. Chander S, Gordon P. Soft tissue and subcutaneous calcification in connective tissue diseases Curr Opin Rheumatol. 2012,24:15-164. [ Links ]
10. Davies CA, Herrick AL, Cordingley L, Freemont AJ, Jeziorska M. Expression of advanced glycation end products and their receptor in skin from patients with systemic sclerosis with and without calcinosis Rheumatology. 2009;48:876-82. [ Links ]
11. Davies CA, Jeziorska M, Freemont AJ, Herrick AL. Expression of osteonectin and matrix Gla protein in scleroderma patients with and without calcinosis Rheumatology. 2006;45:1349-55. [ Links ]
12. Carocha AP, Torturella DM, Barreto GR, Estrella RR, Rochael MC. Diagnostic pathway. J Am Acad Dermatol. 2011;65:1-12. [ Links ]
13. Reiter N, El-Shabrawi L, Leinweber B, Berghold A, Aberer E. Calcinosis cutis Part II. Diagnostic pathway. J Am Acad Dermatol. 2011;65:1-12. [ Links ]
14. Balin SJ, Wetter DA, Andersen LK, Davis MD. Calcinosis cutis occurring in association with autoimmune connective tissue disease: the Mayo Clinic experience with 78 patients, 1996-2009. Arch Dermatol. 2012;148:455-62. [ Links ]
15. Vayssairat M, Hidouche D, Abdoucheli-Baudot N, Gaitz JP. Clinical significance of subcutaneous calcinosis inpatients with systemic sclerosis. Does diltiazem induce its regression? Ann Rheum Dis. 1998;57:252-54. [ Links ]
16. Vinen CS, Patel S, Bruckner FE. Regression of calcinosis associated with adult dermatomyositis following diltiazem therapy. Rheumatology. 2000;39:333-40. [ Links ]
17. Marco Puche A, Calvo Penades I, López Montesinos B. Effectiveness of treatment with intravenous pamidronate for calcinosis in juvenile dermatomyositis. Clin Exp Rheumatol. 2010;28:135-40. [ Links ]
18. Metzger AL, Singer FR, Bluestone R, Pearson CM. Failure of disodium etidronate in calcinosis due to dermatomyositis and scleroderma. N Engl J Med. 1974;291:1294-6. [ Links ]
19. Nassim JR, Connolly CK. Treatment of calcinosis universalis with aluminium hydroxide archives of disease in childhood. 1970;45:118-21. [ Links ]
20. Wang WJ, Lo WL, Wong CK. Calcinosis cutis in juvenile dermatomyositis: remarkable response to aluminum hydroxide therapy. Arch Dermatol. 1988;124:1721-2. [ Links ]
21. Robertson LP, Marshall RW, Hickling P. Treatment of cutaneous calcinosis in limited systemic sclerosis with minocycline. Ann Rheum Dis. 2003;62:267-9. [ Links ]
22. Peñate Y, Guillermo N, Melwani P, Martel R, Hernández-Machín B, Borrego L. Calcinosis cutis associated with amyopathic dermatomyositis: Response to intravenous Immunoglobulin. J Am Acad Dermatol. 2009;60:1076-7. [ Links ]
23. Cukierman T, Elinav E, Korem M, Chajek-Shaul T. Low dose warfarin treatment for calcinosis in patients with systemic sclerosis. Ann Rheum Dis. 2004;63:1341-3. [ Links ]
24. Lassoued K, Saiag P, Anglade MC, Roujeau JC, Touraine RL. Failure of warfarin in treatment of calcinosis universalis. Am.J Med. 1988:84:795-6. [ Links ]
25. Eddy MC, Leelawattana R, McAlister WH, Whyte MP. Calcinosis universalis complicating juvenile dermatomyositis: Resolution during probenecid therapy. J Clin Endocrinol Metab. 1997;82:3536-42. [ Links ]
26. Fuchs D, Fruchter L, Fishel B, Holtzman M, Yaron M. Colchicine suppression of local inflammation due to calcinosis in dermatomyositis and progressive systemic sclerosis Clin Rheumatol. 1986:5:527-30. [ Links ]
27. Sultan-Bichat N, Menard J, Perceau G, Staerman F, Bernard P, Reguiaï Z. Treatment of calcinosis cutis by extracorporeal shock-wave lithotripsy. J Am Acad Dermatol. 2012;66:424-9. [ Links ]
28. Cousins MA, Jones DB, Whyte MP, Monafo WW. Surgical management of calcinosis cutis universalis in systemic lupus erythematosus. Arthritis Rheum. 1997;40:570-2. [ Links ]
29. Wu JJ, Metz BJ. Calcinosis cutis of juvenile dermatomyositis treated with incision and drainage. Dermatol Surg. 2008;34:575-7. [ Links ]
30. Bottomley WW, Goodfield MJ, Sheehan-Dare RA. Digital calcification in systemic sclerosis: effective treatment with good tissue preservation using the carbon dioxide laser. Br J Dermatol. 1996;135:302-4. [ Links ]
31. Chamberlain AJ, Walker NP. Successful palliation and significant remission of cutaneous calcinosis in CREST syndrome with carbo dioxide laser. J Dermatol Surg. 2003;29:968-70. [ Links ]
32. Hazen PG, Walker AE, Carney JF, Stewart JJ. Cutaneous calcinosis of scleroderma. Successful treatment with intralesional adrenal steroids. Arch Dermatol. 1982;118:366-7. [ Links ]