Introducción
La reforma del sistema de salud colombiano de 1993 se enmarcó en un doble movimiento histórico: en el contexto de una reforma estructural del Estado que implicó la reorientación de sus funciones, la reducción de su tamaño y la ampliación del rol del mercado, siguiendo directrices internacionales iniciadas en la década de los ochenta del siglo xx, pero también en la reforma constitucional de 1991, que, bajo un enfoque garantista, se comprometió con el desarrollo del Estado social de derecho1. Esta reforma, en su momento, dejó un vacío en cuanto al sentido y alcance del derecho fundamental a la salud (dfs), subsanado en 2015 por el Congreso de la República, mediante la Ley Estatutaria 1751, norma de la más alta jerarquía jurídica en el ordenamiento jurídico, cuyo objeto, principios y regulaciones se centraron en esta materia.
Acorde con dicha tendencia, el Sistema General de Seguridad Social en Salud (sgsss), creado en 1993, se fundamentó en el pluralismo estructurado, con lo cual se creó un nuevo mercado en el que múltiples actores, como aseguradoras y prestadores de servicios, competirían por los recursos públicos, con el objetivo de garantizar el acceso de la población a los servicios de salud mediante el mecanismo del aseguramiento obligatorio2. Principios como la universalidad, la equidad y la progresividad han tenido grandes dificultades para su materialización plena después de 30 años de implementación3. La histórica inequidad entre poblaciones, en el acceso a los servicios de salud y en los resultados sanitarios, no solo no fue solucionada, sino que además se mantuvo con el arreglo institucional creado con el sgsss.
Los principales logros de estas tres décadas son la universalización de la cobertura del aseguramiento, el bajo gasto de bolsillo y la protección financiera ante la enfermedad catastrófica4. En contravía con esto, la materialización del acceso efectivo a los servicios sanitarios ha sido una debilidad sistemática, que se ha expresado en un elevado número de conflictos y reclamaciones de personas, que con frecuencia se han llevado hasta los estrados judiciales por medio de la acción de tutela -en otras latitudes llamada “acción de amparo”-, procedimiento por el cual se busca la protección inmediata de los derechos constitucionales fundamentales5. También se ha reconocido la debilidad en la rectoría y la perdida de capacidades territoriales para la gestión de la salud pública, además de la persistencia de situaciones de corrupción en diferentes niveles y una amplia precarización laboral del talento humano en salud6.
Entre 1999 y 2019 se presentaron 2 251 239 tutelas en salud, que constituyeron el 33,4 % del total de las instauradas en el país. En 1998, se alcanzaron las 33 031 tutelas, mientras que en el 2021 fueron 201 227, es decir, un promedio de 551 tutelas en salud cada día para ese año. Hasta el 2015, el 70 % de las tutelas en salud fueron demandas por acceso a servicios incluidos en el plan de beneficios; en los años posteriores a la Ley Estatutaria de la Salud (les), se redujo a 64,7 %. Para el año de promulgación de la les, el 86,6 % de las tutelas fueron falladas a favor de los demandantes7. Las dificultades que enfrenta la población para el acceso efectivo a los servicios de salud han motivado diferentes propuestas para la reforma del sistema de salud en los últimos 20 años.
Dado que la les afirmó el carácter fundamental del derecho a la salud y brindó nuevas pautas para el accionar del Estado, se esperaba que el número de tutelas en salud disminuyera. En este artículo se analiza los efectos de la Ley Estatutaria sobre el comportamiento de las tutelas en salud y se exploran algunas claves explicativas de dicha situación.
Metodología
Se realizó un estudio cuantitativo, con un diseño cuasiexperimental de series de tiempo interrumpidas, con un análisis de regresión segmentada, de las acciones de tutela en Colombia en el periodo de 2008 a 2019, a partir de datos provistos por la Defensoría del Pueblo de Colombia.1
Este diseño permite evaluar el efecto de las decisiones de política o intervenciones complejas cuando las posibilidades de asignación aleatoria son limitadas, pero en donde se dispone de periodos pre y postintervención8.
Población y muestra
Se seleccionó la totalidad de acciones de tutelas de salud que se interpusieron entre enero del 2008 y diciembre del 2019. La unidad de análisis fue el número de tutelas en salud que se presentaron por mes en Colombia. El tamaño de la muestra correspondió a 144 de meses, distribuidos en un periodo preintervención desde enero de 2008 hasta febrero de 2015 (fecha de promulgación de la les), que corresponden a 86 meses; y un periodo postintervención, de 58 meses, desde marzo de 2015 hasta diciembre 2019. Se excluyó el periodo 2020 a 2022, que correspondió al periodo de pandemia, en el cual el uso de servicios y la interposición de tutelas presentaron comportamientos atípicos.
El poder estadístico se calculó con los escenarios de Zhang et al.9, que tiene en cuenta el número de puntos de medición, en este caso el número de meses antes y después de la intervención, la autocorrelación entre el número de puntos y el tamaño esperado del efecto. En nuestro caso, donde se presentaron 144 puntos de medición, de los cuales aproximadamente un tercio son en el periodo postintervención, y una autocorrelación entre 0,2 y 0,4, podemos esperar un poder estimado mayor que el 89 %, en el escenario más conservador, el cual asume un efecto pequeño de 0,5.
Selección de la intervención
La intervención fue la Ley Estatutaria 1751 de 2015, sancionada el 16 de febrero de 2015, cuyo objeto fue regular el dfs10. El punto de intervención fue el mes 86, contado desde el inicio de la serie. Además, se consideró un punto teórico en la unidad 78 meses, correspondiente a la fecha de la promulgación de la Sentencia C-313 de 2014, que moduló la les11. Por último, se definió como 0 el punto teórico después de la intervención, dado que la les entraba en vigor desde el momento de su promulgación.
Desenlace
El desenlace fue el número de tutelas de salud por mes en Colombia. Los valores fueron verificados en análisis de la fuente oficial7.
Análisis de los datos
Para el análisis se utilizó el modelo robusto desarrollado por Cruz et al.12, el cual distingue el momento en que se implementó la intervención y el momento en el que ocurre el cambio en el desenlace. Este modelo utiliza una regresión de mínimos cuadrados ordinarios para estimar cuatro parámetros: 1) el intercepto al inicio del periodo, 2) la pendiente de la tendencia antes de la intervención, 3) el intercepto en el periodo preintervención y 4) la pendiente de la tendencia postintervención. Con estos, se calculan los cambios en la pendiente y en el nivel, que pueden ser atribuibles a la intervención.
Este modelo mejora los modelos tradicionales, dado que distingue entre el momento en que se realiza la intervención y en el que ocurre un cambio en el desenlace. En ese sentido, es contrario a las series de tiempo interrumpidas convencionales, para las que el cambio en el desenlace sucede inmediatamente se lleva a cabo la intervención, o que censuran algunos datos para dar cuenta de la diferencia entre la intervención y el cambio en el desenlace. En este caso, la intervención comenzó en el mes de febrero del 2015; sin embargo, se podrían esperar cambios en el desenlace antes de la sanción de la ley, debido a que el debate legislativo ocurrió desde el 2012 y la modulación efectuada desde el poder judicial se presentó en el 2014 con la expedición de la Sentencia C-313 de la Corte Constitucional.
Para validar los estimadores, se hizo un análisis de sensibilidad, así: se mantuvieron los criterios de punto de inicio (enero de 2008, punto 1); punto de intervención (febrero de 2015, punto 86), y se modificaron los puntos teóricos antes (modelo 1: punto 0; modelo 2: punto 82) y después de la intervención (modelo 1: punto 0; modelo 2: punto 89). En ninguno de los casos se presentaron cambios sustanciales; por el contrario, se mantuvo la dirección de los hallazgos del modelo final y los estimadores seleccionados.
Para ambos modelos del análisis de sensibilidad, el cambio en la pendiente y en el nivel fueron estadísticamente significativos. Para los análisis se utilizó el software libre RStudio y Robust its12.
Consideraciones éticas
Esta es una investigación de riesgo mínimo, en coherencia con los criterios de la Resolución 8430 de 199314.
El estudio fue aprobado por el Comité de Bioética de la Facultad de Medicina de la Universidad de Antioquia, mediante Acta 015 del 15 de agosto de 2019.
Resultados
Entre el 2008 y el 2019, en Colombia se instauraron 1 719 584 acciones de tutelas en salud. En 2008 se presentó un pico, con 142 957 tutelas en salud, representando el 41 % del total de tutelas del país en ese año. En 2009 y 2010 hubo una disminución, con 100 490 y 94 502, respectivamente. A partir del 2011, el aumento anual fue sostenido.
El promedio anual de tutelas en salud para el periodo 2008-2019 fue de 138 771, mientras en el caso de las tutelas que reclamaron la vulneración de los derechos a la vida y a la dignidad fue de 35 984 tutelas por año.
La tasa de tutelas en salud por 10 000 habitantes fue de 37,37 tutelas para el año 2015, año de promulgación de la les. El 83 % del total de las tutelas en salud fueron contra las empresas promotoras de salud (eps).
Los territorios con el mayor número de tutelas fueron los de mayor densidad y cantidad de población: Antioquia, Valle del Cauca y Bogotá, con promedios anuales de 31 297, 16 028 y 13 770 respectivamente.
Las demandas más frecuentes de las tutelas en salud fueron los tratamientos, seguidos por las solicitudes de medicamentos, con un promedio anual de 85 516 y 49 851 respectivamente. La especialidad médica más demandada fue la neurología, con 166 823 tutelas. Entre el 2015 y 2019, la eps Medimás, Coomeva y Nueva eps fueron las entidades con el mayor número de tutelas de salud en el país.
Los contenidos requeridos en las tutelas que se encontraban incluidos en el Plan de Beneficios en Salud (pbs), anterior Plan Obligatorio de Salud (pos), fueron siempre mayor al 50 % para cada año del periodo analizado. En el 2019, de las 404 046 tutelas, el 85,32 % (344 750) correspondieron a requerimientos incluidos en el pbs tanto en el régimen contributivo como en el subsidiado.
A partir de la promulgación de la Ley Estatutaria, se presentó un incremento de 41 % en el promedio mensual de tutelas, que pasó de 8714 antes de la Ley, a 12 295 después de su sanción, lo que representa una diferencia de 3581 tutelas (ic 95 %: 5938,12-1224,62) (véase Figura 1).
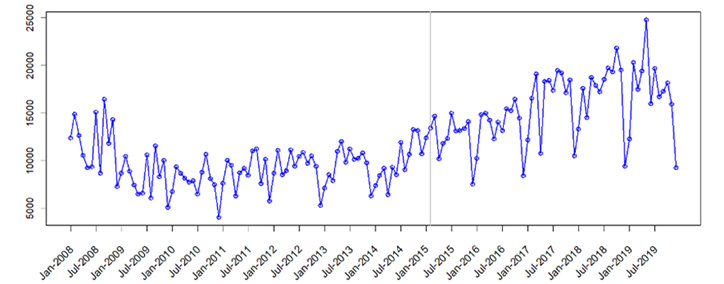
Fuente: Elaboración de los autores, a partir de Defensoría del Pueblo (7
Figura 1 Series de tiempo. Tutelas en salud mensuales, Colombia, 2008-2019.
En el periodo previo a la intervención (86 meses), se presentaron 10 126 tutelas al inicio del periodo, lo que fue disminuyendo hasta llegar a 8429 al finalizar el mismo, con una pendiente negativa de -21,48. Con la implementación de la les, se observó un aumento de 3298 tutelas mensuales posteriores a la promulgación, crecimiento que inició en julio del 2014, siete meses antes de firmada la Ley Estatutaria, y se mantuvo durante todo el periodo, hasta llegar a 18 389 en julio del 2019, 58 meses después de sancionada la ley, un incremento con pendiente positiva de 102,49. El cambio en la pendiente y en el nivel son estadísticamente significativos (véanse Figura 2 y Tabla 1).
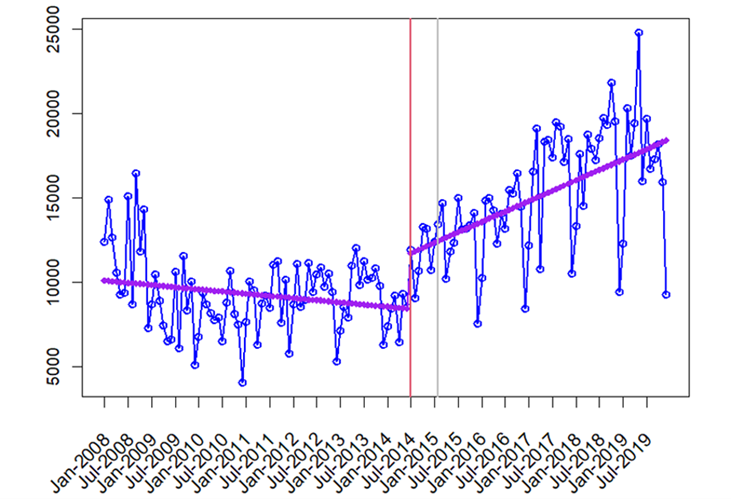
Fuente: Elaboración de los autores, a partir de Defensoría del Pueblo7. Los puntos representan el número de tutelas por mes; las líneas sólidas, es decir, las fucsia, son las líneas de regresión; la línea vertical gris es la intervención, y la roja representa el momento del cambio
Figura 2 Cambios en el número de tutelas entre el 2008 y el 2019 antes y después de la firma de la Ley Estatutaria de Salud en el 2015
Tabla 1 Parámetros de la serie de tiempo
| Parámetro | Número de tutelas |
|---|---|
| Intercepto preintervención | 10126,15 |
| Pendiente en el periodo preintervención | −21,48 |
| Pendiente en el periodo postintervención | 102,49 |
| Cambio en la pendiente post - pre (ic 95 %) | 123,97 (66,39-181,54) |
| Nivel preintervención | 8429,51 |
| Nivel postintervención | 11 727,92 |
| Cambio de nivel (ic 95 %) | −3298,41 [(−5599,21)-(−997,62)] |
| Punto de cambio estimado | Julio de 2014 |
Discusión
Contrario a lo esperado, las tutelas por la vulneración del derecho a la salud en Colombia aumentaron después de la promulgación de la Ley Estatutaria. Aunque este cambio normativo representó un giro discursivo al concebir la salud como un derecho integral, integrador e interdependiente, este no logró una transformación del arreglo institucional creado en 1993, lo que se expresa en la persistencia en la interposición de tutelas por parte de los ciudadanos ante la vulneración del dfs. Al respecto, Vargas sugiere que, pese a la primacía constitucional del derecho a la salud, diferentes instituciones del sistema de salud siguen justificando la existencia de obstáculos estructurales, administrativos y económicos, que son generadores de la acción de tutela en salud; así mismo, que la posibilidad de judicialización del derecho a la salud ha acercado a la gente a su efectiva materialización15. En un sentido similar, Barboza y Gaviria señalan que, pese a la eliminación de las barreras legales y formales al acceso a los servicios propiciada por la Corte Constitucional, muchas barreras sociales e institucionales persisten, constituyéndose en causa del elevado y continuo litigio en salud16.
Los anteriores hechos exponen una contradicción entre ideas, instituciones y vivencias ciudadanas17, y han suscitado un amplio debate social, político y académico, vigente incluso en el presente, en el que se debate un proyecto de ley de iniciativa gubernamental que propone una reforma estructural del sistema de salud18.
En el marco de esta complejidad, aquí se proponen cuatro elementos interdependientes que ayudarían a explicar la tendencia creciente ininterrumpida de las tutelas en salud en Colombia.
El aumento de la conciencia jurídica popular frente al derecho a la salud
Diversos estudios destacan los aprendizajes ciudadanos en el uso de recursos judiciales en la defensa del derecho a la salud, en una especie de conciencia jurídica popular, orientada hacia la eficacia social del derecho a partir de la internalización de valores morales y principios jurídicos19. Asimismo, en diferentes contextos, incluido el latinoamericano, se ha adoptado el término de “judicialización de la asistencia sanitaria” para describir el mayor uso que hacen los particulares y las organizaciones de los tribunales para canalizar demandas al Estado, a los sistemas de salud o a las eps20,21. En el contexto colombiano, Abadía y Oviedo22 han indicado que el uso de los recursos judiciales hace parte de un proceso más amplio de construcción de intersubjetividades, en el cual los usuarios sortean las barreras de acceso impuestas por las lógicas del sistema sanitario.
Estos estudios coindicen en señalar que, en Colombia, el uso de los recursos para la exigibilidad judicial del dfs ha sido una vía para la construcción de ciudadanía. El aumento de una masa crítica ciudadana en relación con el dfs ha estado marcado al menos por tres momentos icónicos de amplia movilización social: la promulgación de la Sentencia T-760 de 2008, el fallido intento de instauración del dfs en vigencia de los decretos de emergencia social en salud en 2009 y la promulgación de la les23.
Otra expresión de la ampliación de esta conciencia jurídica popular en salud lo constituye la proliferación de asociaciones de usuarios, de pacientes y organizaciones sociales, creadas para la defensa de los derechos de sus integrantes, valiéndose para ello de acciones como la interposición de tutelas24.
El aprendizaje en torno a los repertorios de acción para la defensa del derecho a la salud pasa por el uso de recursos judiciales, pero se complementa con variadas estrategias de movilización social, implicando en ello largos procesos organizativos y un acumulado de aprendizajes colectivos significativos25.
Así pues, tanto a nivel de las organizaciones como en el imaginario social más amplio, la les constituyó un hito en cuanto al posicionamiento jurídico y social del dfs, aunque no significó un cambio significativo en el comportamiento de la acción de tutela como una vía para acercarse a su garantía.
La interpretación arbitraria de la Ley Estatutaria de Salud por los operadores jurídicos
Las condiciones de accesibilidad, aceptabilidad, disponibilidad, calidad y otras asociadas a la faceta prestacional del dfs han sido reglamentadas por medio de numerosos actos administrativos, como el Decreto Único Reglamentario del Sector Salud y Protección Social -Decreto 780 de 201626; las resoluciones 2438 de 201827 y 2654 de 201928, y las circulares 10 de 201529, 05 y 38 de 2016-30,31. Además, se han emitido otras reglamentaciones con influencia directa en el acceso a servicios, como la Política de Atención Integral en Salud, y su desarrollo operacional en el Modelo Integral de Atención en Salud (con sus rutas integrales de atención en salud), luego reformulado como Modelo de Atención Integral Territorial32. No obstante, estas reglamentaciones han tenido dificultades para su adopción, operacionalización y monitoreo en los diferentes niveles territoriales33.
La existencia formal de las normas jurídicas que desarrollan el dfs requiere ser dinamizada por los actores que integran el sgsss -cualquiera sea su naturaleza jurídica-,2 quienes funcionan como operadores jurídicos garantes del derecho a la salud, en cumplimiento de sus obligaciones constitucionales, legales y reglamentarias. Por lo tanto, aquellos deberían integrar, interpretar y aplicar una hermenéutica orientada por valores y principios del dfs en procura de su eficacia34. La Corte Constitucional ha instado a los diversos agentes a que en calidad de operadores jurídicos del dfs ajusten su conducta a los criterios de unificación que ha adoptado, por lo que cada sentencia de tutela -en sí misma- es un llamado de atención por la eficacia formal y material del dfs11.
Con este acervo normativo y jurisprudencial era de esperar que, con la vigencia de la les, los operadores jurídicos siguieran fórmulas interpretativas y de aplicación del derecho tendientes a eliminar argumentos negacionistas del dfs y, en consecuencia, el mecanismo de la tutela operase como excepcional, reduciéndose la cantidad de acciones interpuestas. Sin embargo, las tutelas en salud se incrementaron y las principales pretensiones se concentraron en aspectos recurrentemente amparados por la Corte Constitucional.
Un elemento central de esta hermenéutica es el principio pro homine que la les plantea como vinculante para autoridades y actores del sistema de salud. De allí que la Corte Constitucional lo considere una cláusula interpretativa de los derechos fundamentales, que consiste, principalmente, en la obligación del intérprete de adoptar el sentido más favorable y que mejor proteja al individuo, fundamentado en el respeto de la dignidad humana35.
No obstante, en cada sentencia en donde la Corte Constitucional ha concedido el amparo, esta ha reconvenido a los operadores jurídicos del sgsss, dando a entender que los argumentos justificatorios de barreras al acceso traen la inercia de un modus operandi contra homine, que es anterior al reconocimiento de la salud como derecho fundamental, y que constituye una práctica arbitraria y negligente en la interpretación y la aplicación del dfs. Múltiples ejemplos en las sentencias de la Corte dan cuenta de la arbitrariedad en la interpretación de la les por parte de los operadores jurídicos36,37.
La crisis financiera y administrativa de las empresas promotoras de salud
Con la Ley 100, las eps fueron concebidas como aseguradoras del riesgo financiero y de salud, que compiten por afiliados en un marco regulado por el Estado. Dicha ley definió responsabilidades para estas, entre ellas, las de afiliación de la población al sistema de salud y la prestación de servicios de salud bajo condiciones de accesibilidad y calidad acorde a lo establecido en la canasta de servicios que es el pbs, a cambio de un valor de prima, la Unidad de Pago por Capitación, que cubre los costos del pbs y los gastos de administración, y otros requisitos jurídicos, técnicos y económicos de obligatorio cumplimiento.
A pesar de los llamados y las órdenes de la Corte Constitucional y de las diferentes reformas al sgsss, las eps no lograron transformar el patrón de negación de servicios, ni los problemas de ineficiencia y corrupción, lo que condujo al ente rector a desplegar procesos de intervención forzosa y liquidación de eps durante las tres décadas de implementación del sgsss.
Diversos análisis han mostrado cómo, a lo largo del tiempo, la mayoría de las eps no cumplieron con las condiciones mínimas definidas en la normatividad, relacionadas con los estándares de capital mínimo, solvencia o patrimonio adecuado para garantizar una óptima prestación de servicios. La resolución de los problemas derivados de tal incumplimiento ha sido reiteradamente postergada por la intervención del Estado, quien con ello ha evitado, de facto, la quiebra de las eps, con la flexibilización de los plazos en diferentes oportunidades, a través de los decretos 1904 de 1999, 515 de 2004 y 780 de 201631. Según los informes de la Superintendencia Nacional de Salud (sns), para el periodo 2010 a 2022, ninguna de las eps vigentes cumplió con las reglas de margen de solvencia y patrimonio mínimo durante todos los años18.
Los problemas de liquidez y rentabilidad de las aseguradoras han repercutido en el incumplimiento de pagos y obligaciones a terceros, como a las ips, a los trabajadores y proveedores de servicios, lo que ha impactado en el adecuado funcionamiento de los servicios de salud. Esto ha representado un problema, en la medida en que la propia instancia reguladora, el Estado, permitió a las eps operar en condiciones de inviabilidad financiera, lo que incentivó la generación de comportamientos perversos por parte de los actores, que se manifestaron en barreras para el acceso y para la continuidad de la atención de las personas38.
Con la expedición del Decreto 1904 de 1999 sobre exigencias administrativas y financieras para las administradoras del régimen subsidiado, se dio la primera liquidación masiva de eps, las cuales pasaron de ser 211 en 1996 a 53 en 2001 y 43 en 200239. Según informes de la sns, el patrón se mantuvo en el tiempo, ya que para el 2022, funcionaban 30 eps, de las cuales 14 estaban a punto de iniciar procesos de liquidación, 7 en vigilancia especial, 2 en programas de recuperación, 1 en intervención forzosa para proceso de liquidación y solo 6 cumplían con los estándares financieros exigidos18.
Sumado a esto, los procesos de intervención de las eps han mostrado una gran ineficacia en la capacidad reguladora del Estado y han tenido un efecto directo sobre la calidad de la atención y el agravamiento de las barreras de acceso a los servicios, específicamente porque dichas medidas han generado incertidumbre entre clínicas y hospitales, debido a la posible pérdida de cartera por los servicios prestados a las eps liquidadas, lo que en la mayoría de los casos se ha materializado y ha llevado a la quiebra a numerosos prestadores; pero también porque los traslados a las eps receptoras han afectado la oportunidad y la continuidad de la atención, a causa de la llegada masiva de nuevos afiliados y sus demandas represadas, haciendo que los prestadores se vean superados en su capacidad de respuesta40.
Un caso emblemático de tal ineficacia en la capacidad reguladora fue el de la eps Saludcoop, la más grande en su momento, intervenida por el Estado en el 2011, que no pudo resolver los problemas detectados y terminó liquidada en el 2015, junto a otra de las grandes eps, Caprecom. La liquidación de ambas obligó al traslado de más de nueve millones de afiliados, principalmente del régimen subsidiado. En su momento, las acreencias reclamadas a ambas aseguradoras se estimaban en 12 billones de pesos. En 2016, por decisión gubernamental, gran parte de los afiliados de Saludcoop fueron trasladados a la eps Cafesalud; posteriormente, también autorizó la creación de la eps Medimás, creada por un consorcio de ips acreedoras de Cafesalud, a la que fueron trasladados cinco millones de afiliados de dicha eps41. No obstante, Medimás fue liquidada a inicios de 2022 por la sns. Según informes de esta entidad, entre 2018 y 2022 fueron liquidadas 14 eps42.
La crisis de las eps está directamente articulada con la situación deficitaria estructural de los hospitales y las clínicas, en tanto el déficit patrimonial de las eps está soportado casi en su totalidad por la cartera de las ips38, lo que ha repercutido negativamente en la calidad de la atención de las personas. Durante las dos décadas anteriores, las deudas de las clínicas y los hospitales crecieron de manera sostenida. Según la sns, para el 2022, las eps debían 16,6 billones de pesos a las clínicas y hospitales, cuando para el año 2009 la deuda era de 4,1 billones18.
En resumen, la crisis administrativa y financiera de las eps ha producido, durante varias décadas, barreras de acceso a los afiliados. El déficit financiero ha generado una cadena de no pagos, donde las eps no le cumplen a hospitales y clínicas, y estos, a su vez, retrasan los pagos a trabajadores y proveedores. Este déficit se compensa, para algunos, con la integración vertical, cuyos límites establecidos en la normatividad no son respetados (entre aseguradores y prestadores de un mismo grupo empresarial), déficit que a su vez ha ocasionado prácticas financieras que atentan contra la rentabilidad y la liquidez de los prestadores, al disminuir los recursos disponibles para la atención, lo que desencadena barreras para el acceso a los servicios40.
Fallos del diseño institucional y de la capacidad regulatoria
Otro aspecto que podría explicar la persistencia del crecimiento de las tutelas en salud se relaciona con características del diseño institucional y la capacidad regulatoria estatal, que se presentan como problemáticas persistentes, en tanto las múltiples reformas y reglamentaciones del sgsss no han tenido la capacidad de transformar los obstáculos que limitan el acceso efectivo a los servicios de salud16. Entre los principales, relacionados directamente con las tutelas, se destacan el déficit de talento humano especializado, el instrumento de clasificación del riesgo financiero de los hospitales públicos y el mecanismo de recobro.
De acuerdo con reportes de la Organización para la Cooperación y el Desarrollo Económico, Colombia se ubica en los últimos lugares en los indicadores de densidad de profesionales de la salud, como la relación de médicos por cada mil habitantes (2,3/1000 para el caso colombiano), lo que es más crítico respecto a los médicos especialistas, por la baja oferta de formación de este talento humano y su elevada concentración en los grandes centros urbanos del país43. El acceso o no a especialistas trae aparejado el acceso a tratamientos quirúrgicos y no quirúrgicos, y a ayudas diagnósticas, que se encuentran entre las pretensiones más tuteladas. Las múltiples reformas y reglamentaciones al sistema de salud han sido incapaces de incidir sobre el problema de densidad y distribución del talento humano en salud17.
Por otra parte, las empresas sociales del Estado -hospitales públicos en los diferentes niveles territoriales, obligados a funcionar como empresas rentables y que atienden a las poblaciones más vulnerables, incluidas las rurales- son categorizadas anualmente según criterios fiscales y de riesgo financiero establecidos por las resoluciones 2509 de 201244, 2249 de 201845 y 851 de 202346. La aplicación periódica de tal instrumento ha señalado reiteradamente que una alta proporción de los hospitales públicos son clasificados en las categorías de riesgo medio o alto. Para el año 2023, el 50 % de los 924 hospitales públicos fueron clasificados en alguna condición riesgosa para su adecuado funcionamiento, es decir, que operan en condiciones de oferta que no son autocosteables, De ellos, 70 hospitales públicos fueron categorizados en mediano o alto riesgo, lo que los obliga a presentar un programa de ajuste financiero que debe ser avalado por el Ministerio de Salud y Protección Social y el Departamento Nacional de Planeación, y del cual se derivan ajustes que impactan la provisión de servicios47.
Esta disposición normativa ha propiciado escenarios de segregación entre las instituciones públicas y privadas, y de desestabilización de las primeras, afectando el acceso a los servicios y la calidad de la atención prestada a las poblaciones, mientras obliga a los públicos, a la vez que exime a los privados, a prestar algunos servicios que tienen altos costos de operación y baja utilidad financiera, y que son asumidos inevitablemente por la red pública hospitalaria, lo que provoca un aumento del déficit presupuestal que, a su vez, repercute en los indicadores que luego los clasifican en riesgo fiscal y financiero.
A propósito de los recobros, estos fueron un mecanismo mediante el cual las eps solicitaban al Ministerio de Salud el pago de cuentas por concepto de servicios y tecnologías en salud no incluidos en el pbs, los que habían sido suministrados a sus afiliados por autorización de un comité técnico científico o por una orden de tutela48.
Entre 1998 y 2006, la lista de servicios y tecnologías incluidas en el pbs no fue actualizada, lo que produjo constantes peticiones de los usuarios respecto a los denominados “servicios No-pos”. Para solventarlo, el Ministerio expidió la Resolución 3797 de 200449, la cual reglamentó el procedimiento para el recobro de medicamentos al entonces Fondo de Solidaridad y Garantías (fosyga). Esta medida produjo dos efectos: el primero, que los pacientes reconocieron la posibilidad de uso de la acción de tutela para acceder a servicios y tecnologías en salud que no estaban en el pbs, lo que desembocó en el consecuente aumento de su uso. El segundo fue la creación de incentivos entre las aseguradoras y otros actores para utilizar la acción de tutela para promover sus intereses económicos.
Esto se explica en cuanto la Resolución 3797 de 2004, además de crear los comités técnico-científicos para analizar las prescripciones no incluidas en el pbs, estableció que si dicho comité aprobaba la prestación, los costos serían compartidos entre fosyga y eps; pero si era reprobaba y luego era aprobada por una acción judicial, el costo total sería asumido por el fosyga, y luego recobrado por las eps. Esto incentivó a las aseguradoras a negar productos farmacéuticos no incluidos en el pbs y dejar que los pacientes interpusieran acciones judiciales para acceder a los mismos. Pese a que este incentivo fue corregido en resoluciones posteriores, como las derogadas resoluciones 2933 de 200650 y 3099 de 200851, los usuarios siguieron interponiendo tutelas debido a la efectividad de ese mecanismo para obtener servicios que no estaban en el pbs, lo que no se solventó con la entrada en vigencia de la les. Solamente hasta el año 2020, con la expedición de las resoluciones 20552 y 20653, que establecieron el presupuesto máximo a ser transferido a cada eps, se logró controlar este incentivo perverso.
Conclusiones
Como se puede ver, la explicación acerca de la persistencia de la acción de tutela en salud en Colombia es compleja, en tanto involucra múltiples aspectos relativos al diseño, la estructura y el funcionamiento del sistema de salud. Aunque las explicaciones ofrecidas son plausibles y tienen una base teórica e histórica que las sustenta, no se descarta que otros aspectos también incidan en dicho comportamiento, además que se reconocen los posibles sesgos que pueden introducirse por la calidad de la información de las tutelas en la fuente de la cual se extrajeron los datos.
Bajo estas consideraciones, se concluye que la persistencia de las tutelas en salud en Colombia, aun después de promulgada la les, se podría explicar por el incremento de la conciencia jurídica del dfs entre los habitantes del territorio nacional; el desarrollo y el afianzamiento de organizaciones sociales; las prácticas de interpretación y aplicación arbitrarias y contra homine del dfs por parte de algunos operadores jurídicos; por la crisis administrativa y financiera de las eps, que ha afectado a los prestadores de servicios de salud, y por fallos en el diseño institucional y debilidad en la capacidad regulatoria. Todo ello ha determinado la dinámica de la lucha por el dfs, en medio de lo cual aparece la acción de tutela como mecanismo de justiciabilidad.
Lo anterior lleva a abogar por una transformación estructural del sistema de salud, hacia uno que garantice de manera plena y efectiva el dfs, en la cual se incorpore la perspectiva de los ciudadanos. También se considera indispensable que el Estado realice un monitoreo más sistemático y profundo del comportamiento de las tutelas en salud.














