Los medicamentos han contribuido a disminuir notablemente la mortalidad, han reducido los períodos de hospitalización y han propiciado una mejor calidad de vida en millones de personas. Sin embargo, también deben reconocerse sus consecuencias negativas y el problema emergente de su uso inadecuado, lo cual ha resultado en el aumento de la morbilidad y la mortalidad debido a la medicalización excesiva, la utilización simultánea de múltiples medicamentos y el aumento de la incidencia de las reacciones adversas a medicamentos 1.
En el caso particular de los antibióticos, y ante el surgimiento cada vez más frecuente de microorganismos resistentes a los productos disponibles, la Organización Mundial de la Salud (OMS) ha propuesto estrategias como el Plan de Acción Mundial sobre la Resistencia Antimicrobiana, en la cual se plantean retos importantes en materia sanitaria con relación a la forma de abordar las acciones que mitiguen o eliminen el problema. Este plan de acción establece como una prioridad la recolección de información sobre la utilización de los medicamentos en el ámbito clínico 2.
La información recabada en estudios en modelos animales en los últimos 10 años en Colombia, sugiere que el comportamiento de los productos genéricos no es igual al de los llamados innovadores 3,4 y que, con los primeros, la aparición de resistencia es más rápida y más grave. Aunque el valor de estos estudios se ha puesto en duda en diversos ámbitos académicos internacionales (Acosta A, Rossi F, López J. Descripción de evidencia publicada a la fecha en Suramérica de estudios que evalúan la eficacia in vivo de antibióticos genéricos. Póster: XII Encuentro Internacional de Farmacovigilancia; 11 de noviembre de 2015; Medellín, Colombia) 5,6, siguen teniendo repercusiones en la práctica clínica local 7.
En la práctica clínica, sin embargo, la efectividad de un antibiótico depende de factores como las características clínicas del paciente (edad, sexo), el diagnóstico y la condición clínica (estado nutricional, comorbilidades), las características de la infección (microorganismo, perfil de resistencia) y las prácticas de prescripción 8. Por esta razón, es importante documentar los patrones de su utilización (prescripción, dispensación y administración), con el fin de evidenciar las posibles causas de sus efectos positivos y negativos 9. En este contexto, los estudios de utilización de medicamentos cobran relevancia como un “campo multidisciplinario de investigación, tanto básica como aplicada, que examina condiciones de uso, costo, calidad, accesibilidad, dispensación, administrativas y financieras de los medicamentos, así como sus resultados en prestación de servicios de salud con el objeto de incrementar el conocimiento y facilitar la comprensión de la estructura, procesos y efectos de la prestación de servicios de salud en individuos y poblaciones” 10.
En el campo de este tipo de estudios, se han desarrollado nuevos métodos de investigación que exploran el efecto del uso de los medicamentos en las poblaciones. En este sentido, los investigadores académicos, la industria farmacéutica y las agencias reguladoras han aplicado métodos epidemiológicos para generar información cierta que contribuya al uso seguro de los medicamentos, entendiendo la epidemiología como el estudio de la distribución y los factores determinantes de la enfermedad en una población 1.
En ese contexto, el objetivo del presente estudio fue aportar información farmacoepidemiológica local en cuanto a la efectividad, las condiciones de uso y la seguridad del meropenem y la cefepima, en un hospital de alta complejidad en Bogotá.
Materiales y métodos
Se desarrolló un estudio observacional, descriptivo y longitudinal para hacer seguimiento a la utilización de dos antibióticos de administración parenteral en el hospital seleccionado. La información se recolectó de forma retrospectiva, mediante la revisión consecutiva de las historias clínicas.
Se estimó un tamaño de muestra de 82 pacientes, utilizando la herramienta de cálculo de muestra de OpenEpi para proporciones y tomando como parámetros una prevalencia esperada de falla terapéutica del 50 %, un error de tipo I del 10 % y, para compensar posibles pérdidas, un 20 % adicional de individuos.
El periodo de estudio para la cefepima fue del 1° de julio del 2015 al 29 de febrero del 2016 y, para el meropenem, entre el 1° y el 31 de octubre del 2015. Se incluyeron todos los pacientes que habían recibido uno de los dos antibióticos en estudio.
Para caracterizar a los pacientes, se recolectó información sobre variables sociodemográficas (edad y sexo), microbiológicas (tipo de microorganismo, perfil de resistencia) y clínicas, entre las que se incluyeron, el diagnóstico infeccioso y las comorbilidades que deterioran el sistema inmunitario (cáncer, diabetes mellitus, desnutrición, alcoholismo, trasplante renal) o que pueden alterar la farmacocinética (falla renal, deshidratación, obesidad), así como los procedimientos invasivos. Asimismo, se recopiló información sobre la especialidad del médico que prescribía (prescriptor), las dosis, la duración del tratamiento, la línea de uso del antibiótico (profilaxis, primera, segunda o tercera línea), los medicamentos usados concomitantemente, y la aparición de reacciones adversas. Las potenciales interacciones medicamentosas se analizaron utilizando la información disponible en la base de datos Micromedex®.
Se definió como éxito del tratamiento antibiótico, su suspensión por cualquiera de las siguientes causas: paso a la administración por vía oral habiendo dado de alta al paciente o no, y mejoría clínica o microbiológica documentada en la historia clínica. La falla terapéutica se consideró cuando se había presentado choque séptico, necesidad de prescribir otro u otros antibióticos intravenosos sin evidencia de resistencia, el traslado a un servicio de mayor complejidad por causas asociadas con la infección, o la muerte por alguna complicación infecciosa o por otras causas. Los casos de fracaso terapéutico se analizaron de manera individual, utilizando el algoritmo de Vaca, et al.11. Al calcular las tasas de éxito o falla terapéutica, no se consideraron aquellos casos en que el diagnóstico de la infección no había sido confirmado clínica o microbiológicamente, ni aquellos en los que el cambio de antibiótico había sido consecuencia de los resultados del antibiograma (detección de microorganismos ‘multisensibles’ o resistencia a los antibióticos estudiados).
Los datos se analizaron mediante estadística descriptiva y los resultados se expresaron en frecuencias porcentuales absolutas y relativas. Además, se hizo un análisis bivariado exploratorio para estimar la razón de momios (odds ratio, OR) y el intervalo de confianza del 95 % entre la falla terapéutica y algunas variables posiblemente asociadas, utilizando el programa OpenEpi (disponible en http://www.openepi.com/TwobyTwo/TwobyTwo.htm).
Para controlar los sesgos, se diseñó una herramienta de recolección de datos sometida a una prueba piloto con las historias clínicas no incluidas en la muestra, la cual se ajustó según los resultados. Un profesional de la salud entrenado en este campo calibró la digitación de la información; para evitar la fatiga, se dio el entrenamiento adecuado y se estableció un tiempo de recolección. Además, para controlar los factores de confusión, se estratificaron las variables que así lo requirieron.
Consideraciones éticas
En este tipo de investigación se observa a los participantes y se recopilan los datos de sus historias clínicas, por lo que no implica ninguna intervención ni modificación intencionada de variables biológicas, fisiológicas, psicológicas o sociales en seres humanos; se clasificó como una investigación sin riesgo según la Resolución 8430 de 1993 del Ministerio de Salud de Colombia. El protocolo para mantener la integridad de la información fue aprobado por los comités de investigaciones y de ética de las instituciones participantes. El estudio se ajustó a los lineamientos Internacionales de investigación de la Declaración de Helsinki y del informe Belmont.
Resultados
Las características de los pacientes incluidos en este estudio, se describen en el cuadro 1. En ambos grupos, hubo predominio del sexo femenino. La mayoría de los pacientes tratados con meropenem (60,4 %) tenía entre 18 y 65 años, en tanto que, en el caso de la cefepima, su uso fue más frecuente en niños entre los 0 y los 5 años (36,6 %). Se observó un uso frecuente de cefepima (40,2) y meropenem (47,3 %) en las unidades de cuidados intensivos.
Cuadro 1 Características de los pacientes incluidos en el estudio
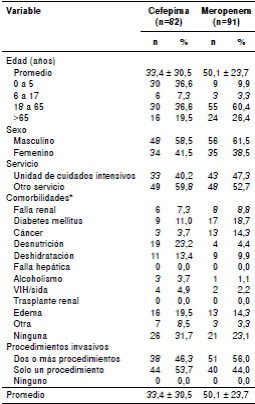
*Los pacientes podían presentar más de una comorbilidad
En cuanto a las comorbilidades que pueden afectar el sistema inmunitario o la farmacocinética de los antibióticos, se encontró que la desnutrición fue la condición más frecuente en los pacientes tratados con cefepima (23,3 %) y, la diabetes mellitus, en los tratados con meropenem (18,7 %).
La proporción de pacientes que no presentaba ninguna de las enfermedades consideradas fue de 31,7 % en quienes recibían cefepima y de 23,1 % en quienes recibían meropenem. Por último, el 53,7 % de los tratados con cefepima había tenido un procedimiento invasivo y, el 56 % de los tratados con meropenem, dos o más (cuadro 1).
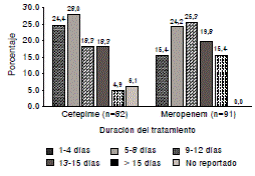
La duración del tratamiento con cefepima en la mayoría (52,4 %) de los pacientes, fue de hasta siete días (media: 8,5; desviación estándar, DE= 5,5), en tanto que, en el caso del meropenem, la mayor parte de ellos (64,9%) lo recibió hasta por 12 días (media=10,4; DE=5,6) (figura 1). Las dosis utilizadas de cefepima se ajustaron según el peso corporal en los pacientes pediátricos, pero no se registraron ajustes de las dosis de ninguno de los antibióticos en los pacientes con alteración de la función renal o con alteraciones farmacocinéticas (edema, desnutrición o deshidratación).
El consumo mensual de meropenem fue de 1.220,3 dosis diarias definidas (DDD) por mes (1,42 DDD/ paciente-día). En el caso de la cefepima, en 13 de las 82 historias clínicas revisadas no constaban los datos completos del régimen antibiótico (dosis, frecuencia y días de tratamiento). Su consumo en los 69 pacientes restantes fue de 793 DDD/mes (0,05 DDD/paciente-día) y fue prescrita principalmente por médicos pediatras (35,4 %) y médicos internistas (15,9 %), en tanto que el meropenem lo fue por cirujanos (26,4 %) e internistas (17,6 %) (cuadro 2).
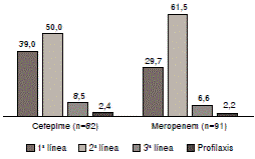
Los dos antibióticos se usaron más frecuentemente como segunda línea de tratamiento, en tanto que su indicación para profilaxis fue poco frecuente (figura 2). Solamente el 21,9 % de los tratados con cefepima y el 49 % de los tratados con meropenem, tuvieron consulta con un infectólogo. Además, se hizo cultivo o antibiograma para la identificación del microorganismo en 47 % de los tratados con cefepima y en 78 % de los tratados con meropenem. El uso de otro antibiótico simultáneo con algunos de los dos en estudio, se registró en 52 de los pacientes (63,4 %) tratados con cefepima y en 41 (45,1 %) de los tratados con meropenem. Los antibióticos más frecuentemente utilizados simultáneamente con la cefepima, fueron la clindamicina (n=21; 40,4 %) y la vancomicina (n=18; 34,6 %); y en el caso del meropenem, la vancomicina (n=17; 41,5 %), la amikacina (n=5; 12,2 %) y la tigecilcina (n=5; 12,2 %).
La mayoría de las infecciones tratadas con cefepima fueron respiratorias (n=26; 32,5 %) y, con meropenem, genitourinarias (n=31; 34,8 %). La mayoría de las infecciones habían sido adquiridas en la comunidad, en 46 (63,9 %) de los tratados con cefepima y en 65 (73 %) de los tratados con meropenem. Menos de la mitad de las infecciones tratadas con cefepima (n=28; 38,9 %) habían sido confirmadas microbiológicamente, en tanto que el uso de meropenem se registró con mayor frecuencia (n=15; 16,9 %) en los casos en que no había evidencia microbiológica de infección (n=15; 16,9 %). En las infecciones tratadas con los dos antibióticos, el microorganismo más frecuentemente identificado como agente causal fue Escherichia coli.
En 15 (51,7 %) del grupo con cefepima y en 33 (56,9 %) del grupo con meropenem fue frecuente detectar resistencia a los antibióticos en los antibiogramas, aunque se detectó un mayor número (6 casos) de resistencia específica con la cefepima (cuadro 3). En seis pacientes tratados con cefepima y en uno tratado con meropenem, se cambió el antibiótico al detectarse organismos resistentes o ‘multisensibles’ en los antibiogramas.
Cuadro 3 Características de las infecciones de los pacientes tratados con los antibióticos en estudio
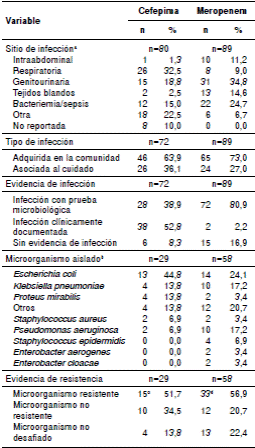
a Los pacientes podían tener más de una infección; b Los pacientes podían presentar más de un microorganismo; c Seis con resistencia a cefepima; d Tres con resistencia a meropenem
En cuanto a las potenciales interacciones, se encontró una de carácter mayor de la cefepima con la warfarina (incremento del riesgo de hemorragias) y otra de carácter menor con la furosemida (incremento de la toxicidad de la furosemida). En el caso del meropenem, se detectó una potencial interacción significativa entre este y el ácido valproico, así como con la betametildigoxina (incremento en la toxicidad del ácido valproico y de la betametildigoxina). En ninguno de estos casos, las potenciales interacciones comprometieron la actividad de los antibióticos involucrados. No se encontraron reportes de reacciones adversas relacionadas con los antibióticos en las historias clínicas.
En cuanto a los resultados terapéuticos, se observó que en 61,7 % de los pacientes con diagnóstico confirmado de infección tratados con cefepima y en 63,0 % de los tratados con meropenem, el tratamiento tuvo éxito. En el cuadro 4 se presenta la distribución de los resultados evaluados.
Tras la aplicación del algoritmo de Vaca, et al.9, para analizar fallas terapéuticas, se encontró que entre los pacientes que la presentaron, 21 de los 22 tratados con cefepima y 14 de los 22 tratados con meropenem presentaban comorbilidades que alteraban la farmacocinética o enfermedades que afectaban el sistema inmunitario. Además, todos los pacientes tratados con uno de los dos antibióticos y que presentaron falla terapéutica, habían sido sometidos por lo menos a un procedimiento invasivo.
En el análisis estadístico pudo observarse que la influencia de los factores analizados fue diferente según los antibióticos estudiados. Solamente se encontraron diferencias estadísticamente significativas en el caso del meropenem en cuanto a la edad y, en el de la cefepima, en cuanto a la presencia de condiciones clínicas que afectan la reacción al tratamiento antibiótico (cuadro 5).
Discusión
En la política farmacéutica nacional formulada en el 2012, se reconoció que el uso inadecuado de los antibióticos y su relación con el surgimiento de resistencia microbiana es un desafío para la salud en Colombia. En ese marco se definió la estrategia de desarrollar proyectos de investigación en farmacoepidemiología. A diferencia de los ensayos clínicos, en los cuales los medicamentos se emplean bajo condiciones controladas, garantizando su disponibilidad y un seguimiento acucioso del paciente, los llamados “estudios de vida real” o real world data permiten recopilar información sobre los resultados y la efectividad de los medicamentos en el uso cotidiano, situación en la cual los límites de los criterios de inclusión y de exclusión, así como las condiciones de seguimiento, son diferentes a las de los estudios clínicos aleatorizados 12.
En la revisión hecha en este caso, no se encontraron estudios sobre la utilización del meropenem y la cefepima en Colombia, y fueron escasos aquellos con un diseño similar al de este. En el caso del meropenem, según el estudio de Angkasekwinai, et al., en Tailandia, la tasa de éxito terapéutico se situó entre 63 y 70 % Vs. 63 % en el presente estudio 13. En cuanto a la cefepima, en el estudio de Badaró, et al., en Brasil, se reportó una tasa de éxito terapéutico del 90 %, mayor de la encontrada en el presente estudio 14, diferencia que podría deberse a una mayor probabilidad de resistencia a este antibiótico en la institución estudiada, con un mayor número reportado de casos de resistencia específica. Cabe destacar que esta comparación de resultados tiene un alcance limitado, ya que la práctica clínica puede variar de un país a otro.
Los resultados de este estudio también evidenciaron algunas prácticas en el uso clínico de los antibióticos que pueden considerarse poco adecuadas, entre ellas, la falta de consulta con el infectólogo, así como el hecho de que no se hicieron cultivos o antibiogramas en casos en que la situación clínica del paciente lo permitía, medidas estas que hubieran facilitado la adopción de la mejor opción de tratamiento antibiótico. También, llamó la atención el uso de estas alternativas de tratamiento como profilaxis; el que no se registraron los diagnósticos de infección a pesar del uso y el escalonamiento de los antibióticos; el uso de antibióticos en casos de infecciones virales o fúngicas, así como la gran frecuencia del uso de dos o más antibióticos simultáneamente, todo lo cual puede aumentar el riesgo de resistencia bacteriana y comprometer la posibilidad de hacer un seguimiento del uso de los antibióticos a nivel institucional.
Aunque en Colombia la regulación exige la conformación de los llamados comités institucionales de infecciones como una estrategia para garantizar el uso adecuado de los antibióticos, aún existen falencias, como la falta de estandarización de los procesos de vigilancia, y la poca capacitación del personal encargado de la vigilancia y del diseño de los programas de seguimiento del uso de los antibióticos a nivel institucional 15,16. El fortalecimiento de dichos comités 17, además de otras estrategias como la definición de protocolos institucionales para el uso de antibióticos con participación de los prescriptores 18 y una mayor participación de los infectólogos en la atención del paciente 19, pueden contribuir a reducir el uso inapropiado de los antibióticos y prevenir la aparición de la resistencia microbiana, según las recomendaciones de la Organización Mundial de la Salud 19.
En este trabajo fue particularmente llamativo el que no se encontraran reportes de falla terapéutica o de reacción adversa a los medicamentos, a pesar de que en un porcentaje de casos no se consiguieron los resultados esperados. Una de las razones que ayuda a explicar este hecho sería la poca disposición de los médicos a diligenciar los informes de farmacovigilancia que, en buena medida, se debe al desconocimiento de su necesidad y utilidad 20,21. Asimismo, puede ser que, en pacientes con infecciones graves y compromiso inmunológico o una gran probabilidad de resistencia, los médicos esperan proporciones de fracaso terapéutico importantes y, por ello, no percibirían como una “falla terapéutica que debe reportarse” el que no se obtengan los resultados clínicos esperados.
Para poder determinar la naturaleza de las fallas terapéuticas en cerca de la tercera parte de los pacientes, se utilizó el algoritmo de Vaca, et al. 11, en el cual se establecen ocho factores relacionados con el resultado (falla terapéutica). Estos factores se evalúan planteando preguntas sobre el comportamiento del factor de riesgo cuyas respuestas permiten describir el comportamiento del medicamento en las condiciones de uso señaladas en los registros, con el fin de determinar la causalidad entre la existencia del factor y los resultados terapéuticos obtenidos.
El algoritmo debe aplicarse a cada registro de manera individual. En este caso, al evaluar la causalidad de la falla terapéutica con productos farmacéuticos de la misma tecnología, las características de la cinética del medicamento serán las mismas en todos los casos. En este sentido, el algoritmo hace referencia a si la cinética del fármaco es de naturaleza compleja y si a ella se puede atribuir la falla terapéutica o no. En el caso de los antibióticos en estudio, su administración por vía parenteral permite una absorción completa y se presenta un área bajo la curva (area under the curve, AUC) que aumenta proporcionalmente al incrementar la dosis, lo cual permite establecer cuáles fármacos siguen una cinética lineal. La eliminación se da principalmente por vía renal, casos en que se puede recuperar entre el 60 y el 80 % del fármaco intacto en la orina 22, con lo cual se puede descartar que los antibióticos estudiados respondieran a un modelo farmacocinético complejo y policompartimental relacionado con la posible falla terapéutica.
Entre los elementos que pueden alterar la reacción al tratamiento antibiótico, se encuentran condiciones específicas como desnutrición, edema, deshidratación, diabetes y falla renal. En este último caso, los fármacos son eliminados por el riñón. Dicha vía y la falla alteran la depuración basal, lo que requiere de un ajuste de dosis, con el fin de no generar depósitos del fármaco que puedan provocar toxicidad por su concentración en el organismo.
Dado que ningún medicamento ha mostrado una eficacia del 100 % en los ensayos clínicos, ni una efectividad plena en la práctica clínica, incluso cuando se utiliza en las dosis adecuadas y siguiendo las indicaciones previstas 23, los resultados del presente estudio ponen en evidencia que la eficacia de los antibióticos usados hospitalariamente depende de una compleja interacción de las características de los pacientes, de los microorganismos y de los fármacos, como lo han sugerido McKinnon, et al.8.
Este estudio aporta información sobre el desempeño terapéutico de antibióticos empleados en los hospitales, la cual puede resultar útil en la discusión en torno de asuntos controversiales como las diferencias en la eficacia terapéutica de los medicamentos genéricos (in vitro y en modelos animales) comparados con aquellos desarrollados con tecnología de avanzada.
En las historias clínicas revisadas, no se registraron reacciones adversas a medicamentos ni reportes de falla terapéutica con el uso de los antibióticos estudiados. En los casos en que no hubo reacción terapéutica, se presentaron factores como alteraciones farmacocinéticas que pudieron haber modificado los índices de farmacocinética y farmacodinámica, condiciones clínicas desfavorables y una elección inadecuada del tratamiento antimicrobiano. En este sentido, se detectaron casos de utilización profiláctica (no quirúrgica), sin diagnóstico confirmado de la infección, así como prescripciones hechas por médicos generales.