INTRODUCCIÓN
El síndrome de piel escaldada estafilocócica (SSSS por sus siglas en inglés: Staphylococcal scalded skin syndrome), es una patología que afecta la desmogleína a nivel del estrato granuloso de la epidermis y se desencadena por la acción de toxinas producidas por ciertas cepas de Staphylococcus aureus (S. Aureus)1. El 98 % de los afectados son menores de 6 años, con una incidencia de aproximadamente 25 casos por cada 100 000 niños y una tasa de mortalidad de 4 a 10%. Entre la población pediátrica, los neonatos son un grupo particularmente susceptible 1.
Existen cepas de S. Aureus que producen toxinas específicas que se han asociado al desarrollo de varios síndromes clínicos, tales como las enterotoxinas con intoxicaciones alimentarias, las toxinas epidermolíticas A y B con el síndrome de piel escaldada (producidas solo por un 5 % de las especies de esta bacteria) y la toxina-1 (TSST-1) con el síndrome de choque tóxico 3. Las toxinas epidermolíticas tipo A y tipo B se unen a las moléculas de desmogleína y rompen la cohesión de la epidermis, lo que desencadena la sintomatología inicial del paciente 4. Entre las manifestaciones clínicas tempranas del SSSS se encuentran el dolor y el eritema cutáneo, con posterior aparición de ampollas flácidas, que se erosionan y descaman, lo que inicialmente pudiese confundirse con otras patologías, como la dermatitis atópica, infección por herpes virus o erupción por sífilis, entre otras 5. También puede presentarse edema facial, conjuntivitis, costras periorales y el signo de Nikolsky 5. Los pacientes pueden presentar manifestaciones sistémicas, como fiebre, irritabilidad, infecciones y alteraciones hidroelectrolíticas5. No existe una prueba confirmatoria para el diagnóstico del SSSS, por lo que la sospecha la clínica es fundamental. El pronóstico de estos pacientes generalmente es bueno cuando la terapia antibiótica y de soporte es realizada oportunamente 4,5
Caso clínico
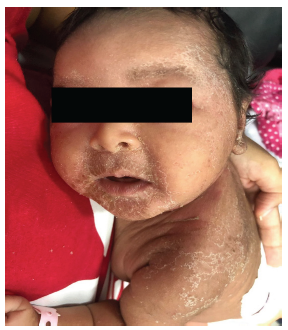
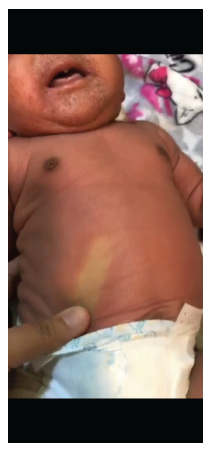
Femenina de 25 días de vida, a término de 38 semanas, peso adecuado de acuerdo con la clasificación de Lubchenco; madre de 21 años, embarazo controlado, tamizaje de patologías infecciosas del grupo SCORTCH (sífilis, citomegalovirus, rubéola, toxoplasmosis, virus de la varicela zóster, virus de la inmunodeficiencia humana, herpes simple, virus de la hepatitis B y C) negativo, parto por cesárea, adaptación espontánea, esquema de vacunación completo y alimentación con lactancia materna, sin otros antecedentes relevantes. Madre consulta a un hospital terciario por cuadro clínico que inicia en la tercera semana de vida, consistente en eritema cutáneo generalizado y descamación en región perioral y en pliegues, que 24 horas previas a la consulta se asocia a edema facial y de miembros inferiores y fiebre cuantificada en 38 °C. A su ingreso, signos vitales normales, y al examen físico, edema palpebral bilateral con secreción purulenta y dermatosis generalizada constituida por eritema difuso que palidece a la digitopresión y placas descamativas en región periorbitaria, perioral, cuello y axilas (Imágenes 1 y 2). Se hospitaliza con diagnóstico de dermatitis atópica y sepsis neonatal tardía, bajo cubrimiento antibiótico con oxacilina, amikacina y esteroides tópicos (betametasona). Laboratorios iniciales reportan: hemograma sin alteraciones, proteína C reactiva negativa, función renal conservada, uroanálisis y citoquímico de líquido cefalorraquídeo no patológicos. Valorada por servicio de dermatología, que considera que por características de las lesiones, se trata de un síndrome de piel escaldada estafilocócica y adicionan emolientes al manejo, sin cambio en antibioticoterapia. Reporte de dos hemocultivos positivos para cocos gram positivos a las 24 horas de incubación, por lo cual se modifica esquema antibiótico a vancomicina más oxacilina, a dosis de 40 mg/kg/día y 100 mg/kg/día, respectivamente, y eventualmente se tipifica el germen como un S. Aureus meticilino resistente, por lo que continúa en monoterapia con vancomicina. No se consideró toma de cultivo de secreción cutánea por crecimiento rápido en hemocultivos. Paciente evoluciona hacia la mejoría, sin deterioro hemodinámico ni neurológico, y se realizan ecocardiograma y ecografía transfontanelar, las cuales son normales. Completó esquema con vancomicina durante 14 días y luego de 1 set de hemocultivos control negativos es dada de alta a los 19 días de hospitalización. Fue valorada a los 21 días del alta, y se encontró solo pequeñas áreas de xerosis en dorso y glúteos, sin otra anomalía al examen físico.
DISCUSIÓN
A pesar de que la incidencia de SSSS en la población pediátrica es baja, los neonatos tienen predisposición a desarrollarla debido a sus mecanismos ineficientes de metabolismo renal y ausencia de anticuerpos antitoxinas1. A diferencia de los adultos, la tasa de mortalidad en niños con SSSS es muy baja (4 %) 6 y la bacteriemia muy infrecuente, aunque en el caso descrito sí se obtuvo aislamiento, pudiendo explicarse por su deficiente e inmaduro sistema inmunitario, propio del grupo etario 2.
El Staphylococcus aureus es un germen que forma parte de la flora humana normal. No obstante, también es el responsable de un amplio espectro de patologías, que van desde afecciones menores en la piel y tejidos blandos hasta infecciones graves como bacteriemia, endocarditis, pericarditis, neumonía, empiema, osteomielitis, miositis y artritis séptica8.
En América Latina, la mayoría de episodios de sepsis neonatal tardía son causados por organismos gram positivos, principalmente Staphylococcus coagulasa negativo (SCN), con 44.3 % de incidencia, y en menor medida por S. Aureus10. Una serie española de neonatos concluyó que las infecciones neonatales de inicio en la comunidad son causadas solo en un 3,3 % por S. Aureus meticilino resistente (SAMR) 11, por lo cual la recomendación actual de terapia de primera línea ante la sospecha de sepsis neonatal tardía es oxacilina y un aminoglucósido 11. No obstante, la literatura describe que los índices de inoculación por SAMR adquirida en la comunidad están en aumento 2,12. Zapata et al. desarrollaron un estudio analítico en 2019 en un hospital en la ciudad de Cartagena (Colombia) en el cual se identificó una prevalencia de 74 % de infecciones por S. Aureus meticilino resistente en hemocultivos; el 50 % de los pacientes evolucionaron hacia bacteriemia complicada y la mortalidad fue de 13 % 10. Saptharishi et al. analizaron en un hospital terciario en India un total de 131 niños con infecciones del torrente sanguíneo por SAMR adquirido en la comunidad y SAMS, e identificaron que las infecciones por las cepas resistentes ocurren con mayor frecuencia en niños de menor edad 11. Por estas razones, en el paciente pediátrico es importante ser acucioso y analizar, según el foco infeccioso, la necesidad de antibioticoterapia dirigida a cepas sensibles y resistentes de S. Aureus. En el paciente descrito en el caso se realizó terapia biconjugada para cubrir ambos grupos bacterianos por los datos epidemiológicos locales.
En el SSSS ocurren manifestaciones exfoliativas cutáneas, desencadenadas por la inactivación de la desmogleína 1. En la mayoría de los casos, la clínica responde a una infección secundaria consecuencia de un contagio primario, que frecuentemente ocurre en la cavidad oral o nasal, la garganta o el ombligo, seguido de una celulitis eritematosa 12. Nuestra paciente cursó con eritema y descamación, sin compromiso de mucosas, sin aparición de ampollas en su evolución, tampoco convulsiones o compromiso neurológico, ni antecedentes maternos infecciosos o administración de medicamentos, por lo cual se descartaron otras entidades, como herpes neonatal, impétigo ampolloso, pénfigo neonatal y necrólisis epidérmica tóxica.
Una de las complicaciones del SSSS es el síndrome de choque tóxico, el cual se ha observado en situaciones clínicas como procedimientos quirúrgicos, postparto, infecciones de tejidos blandos, osteomielitis, quemaduras e infecciones respiratorias. El Centro para el Control y Prevención de Enfermedades en EUA definió los criterios clínicos ante su sospecha: fiebre de 38.9 °C, hipotensión, eritrodermia y descamación, y compromiso de al menos tres sistemas orgánicos6. Si bien dichos signos no suelen ser muy floridos en los neonatos, ya que estos pueden desarrollar tolerancia inmunológica ante TSST-1 y suprimir de forma activa la respuesta inflamatoria9, la neonato descrita no presentó ningún grado de deterioro hemodinámico que hiciera sospechar de choque tóxico, por el contrario, su evolución fue rápidamente progresiva hacia la mejoría.
El pronóstico de los pacientes con SSSS es generalmente muy favorable y la mayoría tiene una curación completa de las lesiones en 10-14 días. La paciente en cuestión tardó un poco más del promedio en una recuperación total de sus manifestaciones cutáneas1,4. El sitio de atención de esta patología debe estar altamente capacitado y contar con un equipo multidisciplinario constituido por pediatras, dermatólogos, infectólogos y cirujanos plásticos, ya que abordar integralmente a estos pacientes favorece una curación más rápida y eficaz, disminuye el riesgo de complicaciones y la tasa de mortalidad.
CONCLUSIONES
Si bien el SSSS en infrecuente, es importante incluirlo dentro del diagnóstico diferencial de la fiebre y las dermatosis tardías del neonato. Los recién nacidos son un grupo susceptible a las infecciones por toxinas del Staphylococcus Aureus, por lo cual es importante reconocerla y tratarla de forma temprana.
Se hace necesario continuar reportando casos como este, con el fin de que se faciliten la toma de decisiones, excluyendo los diagnósticos diferenciales y brindando manejo más adecuado.