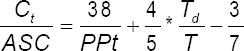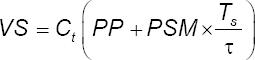Introducción
La hipertensión arterial (HTA), definida como una presión arterial (PA) igual o mayor a 140/90 mmHg en el consultorio, es el principal factor de riesgo prevenible de morbilidad, discapacidad y muerte prematura en todo el mundo1. La HTA se asocia a mayor riesgo de enfermedad arterial coronaria, enfermedad cerebrovascular, insuficiencia cardíaca, fibrilación auricular y enfermedad renal crónica2,3. En los últimos veinte años ha aumentado la prevalencia de HTA y ha disminuido el control de las cifras de PA de los hipertensos en los países de ingresos bajos y medios4,5. Por tal razón, la Organización Mundial de la Salud estableció estrategias para el control de la PA con el fin de reducir la mortalidad prematura asociada a las enfermedades crónicas6.
En la actualidad se sabe que sólo el 24% de los adultos hipertensos tienen las cifras de PA controladas, menores de 130/80 mmHg, según lo recomendado en las guías actuales de tratamiento7. Tanto la elección del esquema antihipertensivo como la adherencia al tratamiento, se han identificado como factores que afectan el control de la PA. Adicionalmente, la concomitancia de hábitos no saludables y ciertas ingestas reducen la eficacia antihipertensiva8. Por tanto, aún persiste la necesidad de implementar estrategias no farmacológicas y farmacológicas efectivas con miras a lograr un mayor control de la PA9,10.
Teniendo en cuenta la heterogeneidad de la respuesta al tratamiento antihipertensivo11, algunos autores han propuesto que la elección individualizada del tratamiento según ciertas diferencias clínicas o características hemodinámicas, tales como la resistencia vascular sistémica (RVS) y el gasto cardíaco, podrían mejorar la eficacia antihipertensiva12. En un estudio de cohorte prospectivo, se encontró que la edad (> 70 años), el conocimiento de la hipertensión, la microalbuminuria, la presión arterial sistólica (PAS) inicial (> 160 mm Hg) y el subtipo de hipertensión sistólica aislada (HSA) eran predictores del fracaso en alcanzar las metas de PA en hipertensos13. Adicionalmente, se ha encontrado que algunos pacientes pueden mostrar una respuesta más favorable a tratamientos específicos, hallazgo que está a favor de la individualización del tratamiento14,15. En varios estudios previos se demostró que la elección del tratamiento antihipertensivo, guiada por el estado hemodinámico, logró un mejor control de la PA en pacientes hipertensos12,14,16,17.
En la práctica clínica diaria, la selección del tratamiento farmacológico antihipertensivo se realiza sin tener en cuenta si existe hipertensión sistólica o diastólica, o si ambas presiones están elevadas; tampoco se utiliza rutinariamente la evaluación del fenotipo hemodinámico de los pacientes18. Todavía persiste la pregunta de si la selección del tratamiento farmacológico antihipertensivo individualizado conduce a un mayor control de la PA en el mundo real18. Por tal razón, el objetivo de este estudio fue evaluar la asociación entre la selección del tratamiento farmacológico según los subtipos de HTA y el control de la PA en pacientes con HTA de reciente diagnóstico.
Materiales y método
Diseño del estudio y participantes
Se realizó un estudio de cohorte, retrospectivo, que incluyó pacientes latinoamericanos que acudieron a un centro de consulta ambulatoria en la ciudad de Cali, Colombia. Los participantes fueron seleccionados según los siguientes criterios de inclusión: a) mayores de 18 años, b) diagnóstico de HTA de novo, c) asistentes a una cita de control dentro de las primeras doce semanas posteriores al diagnóstico de HTA e inicio del tratamiento farmacológico. Los participantes fueron excluidos sí: a) tuvieron sus controles en centros externos diferentes al sitio donde se hizo el diagnóstico, b) requirieron más de cuatro antihipertensivos cuando se inició el tratamiento, c) tenían datos faltantes, y d) presentaban una frecuencia cardíaca en reposo mayor de 100 latidos por minuto o menor de 50 latidos por minuto.
Evaluación de la presión arterial con el método auscultatorio
En una visita inicial, uno de los médicos de la institución le midió a cada paciente la PA en el consultorio con un esfigmomanómetro aneroide marca Welch Allyn® 7670 (Welch Allyn, Nueva York, USA) según las recomendaciones actuales19. Conforme al protocolo institucional, los manguitos se seleccionaron de acuerdo con el diámetro del brazo dominante. La toma de la PA se efectuó con al menos cinco minutos de reposo, sin comer o fumar en los treinta minutos previos, en posición sentada, sin cruzar las piernas y sin hablar. En caso de una primera cifra de PA elevada, mayor a 140/90 mmHg, se midió al menos una segunda vez y se tomó el promedio de ambas mediciones19-24. Para aquellos pacientes que fueron diagnosticados hipertensos, el médico de atención primaria inició el tratamiento farmacológico recomendado según las guías actuales25. Los pacientes acudieron a un seguimiento en las siguientes doce semanas para evaluar el control de la PA.
Exposición: tratamiento farmacológico seleccionado según el subtipo de hipertensión arterial
De manera retrospectiva, los pacientes fueron clasificados según el subtipo de HTA en el consultorio de acuerdo con las siguientes definiciones: a) hipertensión diastólica aislada (HDA) (presión arterial diastólica [PAD] ≥ 90 mmHg y PAS < 140 mmHg); b) hipertensión sistólica-diastólica no divergente (HSD-ND) (PAD ≥ 90 mmHg, PAS ≥ 140 mmHg y presión de pulso [PP] < 50 mmHg); c) hipertensión sistólica-diastólica divergente (HSD-D) (PAD ≥ 90 mmHg, PAS ≥ 140 mmHg y PP ≥ 50 mmHg); y d) HSA (PAS ≥ 140 mmHg y PAD < 90 mmHg).
Se consideró una selección apropiada del tratamiento farmacológico según el subtipo de HTA basada en la hemodinámica subyacente de cada subtipo, así26,27: a) en pacientes con HSD-D, HSD-ND y HDA, donde predomina una RVS elevada, si la selección fue un vasodilatador (inhibidores de la enzima convertidora de angiotensina [IECA], antagonistas del receptor de angiotensina II [ARAII] o bloqueador de los canales de calcio dihidropiridínico); b) para los grupos ya mencionados (HSD-D, HSD-ND y HDA), cuando la frecuencia cardíaca fue mayor o igual a 80 latidos por minuto, indicativa de respuesta simpática elevada28,29, si se incluyó un betabloqueador en el tratamiento; y c) en pacientes con HSD-D con frecuencia cardíaca menor de 80 latidos por minuto, o en aquellos con HSA y mayores de 60 años, si el esquema de tratamiento era sin betabloqueador.
Desenlace: control de la presión arterial en la segunda visita
El control de la PA en la segunda visita, dentro de las siguientes doce semanas luego del diagnóstico y el inicio del tratamiento farmacológico, fue definido si se encontraban cifras de PAD y PAS < 90 mmHg y < 140 mmHg, respectivamente.
Estimación de variables hemodinámicas
En una investigación previa, desarrollamos y validamos un método para estimar la compliance arterial total y el gasto cardíaco sin un análisis de la forma de onda de pulso, a través de un modelo Windkessel de dos elementos (WK-2)27,30. Brevemente, con este método, se obtuvo la presión sistólica media (PSM) (volumen transferido a la aorta en cada latido del corazón en términos de presión) utilizando una aproximación geométrica del área de un trapezoide27,30. La compliance arterial total se definió como la relación entre el volumen sistólico aórtico y la presión de pulso teórica (PPt) (es decir, el valor de presión aórtica que podría alcanzarse si se hubiera evitado el flujo sistólico periférico durante la eyección aórtica). De manera experimental, la PPt es la “verdadera” presión del pulso aórtico necesaria para obtener la compliance arterial total (relación entre el volumen sistólico aórtico y la PPt). Para la evaluación de la compliance arterial total, se incorporó un modelo de regresión basado en el WK-2 cambiando la aproximación exponencial para la constante de tiempo de caída de la presión diastólica (τ) con una nueva estimación basada en la razón de los componentes continuo y pulsátil del flujo arterial27,30.
Donde, la compliance arterial total se estimó como:
Con, Ct, compliance arterial total; ASC, superficie corporal; Td, tiempo diastólico; T, período cardíaco; PPt, presión de pulso teórica.
Luego, el volumen sistólico se estimó como:
Con, VS, volumen sistólico; Ct, compliance arterial total; PP, presión de pulso; PSM, presión sistólica media; Ts, tiempo sistólico; τ, constante de tiempo de caída de la presión diastólica. Finalmente, el gasto cardíaco y la RVS se obtuvieron a partir de fórmulas convencionales27.
Información adicional
La información de los sujetos se obtuvo a partir del sistema informático de la clínica y fue recolectada de forma independiente por dos investigadores. Las variables sociodemográficas incluyeron edad, sexo y origen étnico, mientras que las antropométricas abarcaron peso, talla e índice de masa corporal (IMC).
El registro de los diagnósticos previos permitió consignar la información de catorce comorbilidades relevantes. El número y el tipo de antihipertensivos recibidos se captaron a partir del registro de las formulaciones de medicamentos. Se identificó la fecha del diagnóstico y el tiempo de evolución hasta la consulta de control en las siguientes doce semanas.
Análisis estadístico
Inicialmente, se realizó un análisis exploratorio de los datos para detectar errores en la codificación de las variables incluidas, posibles inconsistencias en los datos, datos perdidos y valores atípicos. Este análisis también permitió identificar las características básicas de distribución de las variables. Se verificó el supuesto de normalidad con métodos gráficos (histograma) y la prueba de Kolmogorov-Smirnov. Se describieron las características sociodemográficas, antropométricas, clínicas, hemodinámicas y farmacológicas según el control de la PA. En las variables cuantitativas se presentan la media y la desviación estándar o la mediana y el rango intercuartílico según el tipo de distribución. Las variables categóricas se describen con las frecuencias absolutas y relativas.
Para evaluar la asociación entre las variables categóricas y el control de la PA se utilizó el chi cuadrado. Para establecer si había diferencias en la media o mediana de las variables cuantitativas según el control de la PA, se utilizaron la t de Student o la U de Mann- Whitney. Se realizaron cinco modelos de regresión logística binaria simple y múltiple para evaluar la asociación entre la elección de un tratamiento farmacológico apropiado según los subtipos de HTA y el control de la PA: modelo 1 (crudo); modelo 2 (ajustado por edad, sexo, origen étnico e IMC); modelo 3 (ajustado por edad, sexo, origen étnico, IMC y comorbilidades); modelo 4 (ajustado por edad, sexo, origen étnico, IMC, comorbilidades, hemodinámica y subtipos de HTA) y modelo 5 (ajustado por edad, sexo, origen étnico, IMC, comorbilidades, hemodinámica, subtipos de HTA, evolución de la enfermedad, número de antihipertensivos y cambio en el tratamiento). Para seleccionar las variables que iban a ser incorporadas al modelo, se tuvieron en cuenta los criterios de plausibilidad biológica y el de Hosmer-Lemeshow. Para cada uno de los modelos se evaluaron: desviación, criterio de información de Akaike, prueba de verosimilitud, prueba z de los coeficientes, cálculo de los OR, intervalos de confianza al 95%, pseudo R2 de McFadden, pruebas de bondad de ajuste, área bajo la curva de la gráfica de las características operativas del receptor (COR), análisis de sensibilidad, colinealidad y gráfico de los residuales estandarizados de Pearson. Se consideró un error alfa de 0.05; los análisis se realizaron con STATA®, v.14.0 (StataCorp LLC, Texas, Estados Unidos) y SPSS®, v.26.0 (IBM-SPSS, Inc., Chicago, Estados Unidos).
Aspectos éticos
El estudio fue conducido de acuerdo con las normas de la Resolución 008430 de 1993 del Ministerio de la Protección Social de Colombia y los principios de la Declaración de Helsinki en su última revisión31. El protocolo clínico fue aprobado por el Comité de Ética de la Clínica Comfandi, formulario número ES-IT-0422, y por el Comité de Investigaciones de la Universidad Libre, Acta número 011 del 23 de febrero del 2023.
Resultados
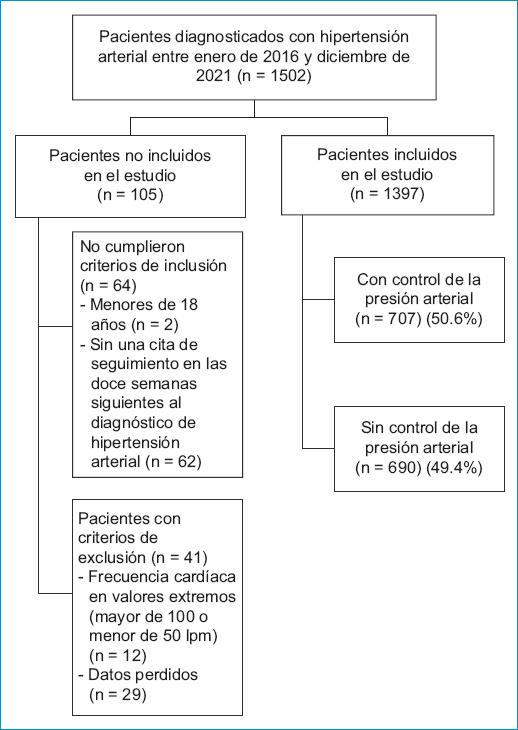
Durante el período de tiempo establecido se diagnosticaron 1502 pacientes con HTA de novo. Entre estos, se excluyeron 105 (7%), por ser menores de 18 años (n = 2), no tener una cita de control dentro de las primeras doce semanas posteriores al diagnóstico (n = 62), frecuencia cardíaca con valores extremos (n = 12) o por pérdida de datos (n = 29). Entre los sujetos incluidos en el estudio (n = 1397), se observó una mediana del tiempo a la segunda visita luego del diagnóstico de 55 días (RIQ: 32-89 días); el 50.6% (n = 707) logró el control de la PA (< 140/90 mmHg) (Fig. 1). La descripción de las variables sociodemográficas, antropométricas, clínicas, hemodinámicas y farmacológicas, según el control de la PA, se presenta en la tabla 1. Entre los participantes, se encontró una media de edad de 52.4 ± 13.2 años e IMC de 28.8 ± 4.9 kg/m2; la proporción de mujeres fue del 56.7%. En las variables hemodinámicas se encontró una media de frecuencia cardíaca de 76.1 ± 7.4 latidos por minuto, PAS de 147 ± 13.9 mmHg, PAD de 86.4 ± 11.2 mmHg, presión arterial media (PAM) 108.0 ± 9.5 mmHg, PP de 61.1 ± 16.1 mmHg, compliance arterial total de 0.77 ± 0.27 ml/mmHg, gasto cardíaco de 6.1 ± 0.8 l/min y RVS de 1439 ± 228 dinas*s/cm5. El subtipo de HTA más frecuente fue la HSA (47.3%), seguido de la HSD-D (34.7%). La proporción de personas con obesidad fue del 34.7%, la de diabetes mellitus del 20.1% y la de antecedente de infarto del miocardio del 2.6%. Con relación a los medicamentos prescritos, los ARAII y los IECA fueron los más utilizados (60.2 y 28% de los pacientes, respectivamente). Así mismo, a la mayoría se les prescribió sólo un medicamento (78.2%) y solo el 7% requirió cambios en el tratamiento antes de la segunda visita de control.
Tabla 1 Descripción de las características sociodemográficas, antropométricas, clínicas, hemodinámicas y farmacológicas según el control de la presión arterial de los pacientes incluidos en el estudio
| Variables | Control de la presión arterial | Valor p | |
|---|---|---|---|
| Si (n = 707) | No (n = 690) | ||
| Sociodemográficas | |||
| Sexo masculino, n (%) | 291 ± 41.2 | 314 ± 45.5 | 0.101a |
| Edad (años), media ± DE | 52.9 ± 13.1 | 51.8 ± 13.4 | 0.154b |
| Origen étnico | 0.467a | ||
| Mestizo, n (%) | 677 ± 95.8 | 656 ± 95.1 | |
| Afrodescendiente, n (%) | 29 ± 4.1 | 34 ± 4.9 | |
| Indígena, n (%) | 1 ± 0.1 | 0 ± 0.0 | |
| Antropométricas | |||
| Índice de masa corporal (kg/m2), media ± DE | 28.7 ± 4.9 | 28.9 ± 5.0 | 0.383b |
| Antecedentes personales | |||
| Prediabetes, n (%) | 247 ± 34.9 | 225 ± 32.6 | 0.368a |
| Diabetes mellitus tipo 2, n (%) | 141 ± 19.9 | 152 ± 22.0 | 0.338a |
| Dislipidemia, n (%) | 621 ± 87.8 | 585 ± 84.8 | 0.097a |
| Esteatosis hepática, n (%) | 19 ± 2.7 | 21 ± 3.0 | 0.690a |
| Insuficiencia cardíaca, n (%) | 13 ± 1.8 | 16 ± 2.3 | 0.529a |
| Enfermedad arterial periférica, n (%) | 6 ± 0.8 | 3 ± 0.4 | 0.334a |
| Fibrilación auricular, n (%) | 0 ± 0.0 | 0 ± 0.0 | - |
| Infarto agudo de miocardio, n (%) | 23 ± 3.3 | 13 ± 1.9 | 0.105a |
| Accidente cerebrovascular, n (%) | 8 ± 1.1 | 7 ± 1.0 | 0.832a |
| Sobrepeso, n (%) | 301 ± 42.6 | 280 ± 40.6 | 0.450a |
| Obesidad, n (%) | 267 ± 37.8 | 255 ± 37.0 | 0.755a |
| Enfermedad renal crónica, n (%) | 160 ± 22.6 | 131 ± 19.0 | 0.093a |
| Síndrome de apnea hipopnea obstructiva del sueño, n (%) | 12 ± 1.7 | 15 ± 2.2 | 0.518 a |
| Anemia, n (%) | 76 ± 10.7 | 86 ± 12.5 | 0.317a |
| Clínicas | |||
| Evolución de la enfermedad (días) mediana (RIQ) | 58 ± 33-90 | 50 ± 31-88 | 0.016c |
| Subtipo de HTA | < 0.001a | ||
| HDA, n (%) | 113 ± 16.0 | 49 ± 7.1 | |
| HSD-ND, n (%) | 31 ± 4.4 | 58 ± 8.4 | |
| HSD-D, n (%) | 163 ± 23.0 | 322 ± 46.7 | |
| HSA, n (%) | 400 ± 56.6 | 261 ± 37.8 | |
| Hemodinámicas | |||
| Frecuencia cardíaca (latidos/min), media ± DE | 76.0 ± 7.3 | 76.3 ± 7.5 | 0.503b |
| Presión arterial sistólica (mmHg), media ± DE | 142.7 ± 11.0 | 152.7 ± 14.8 | < 0.001b |
| Presión arterial diastólica (mmHg), media ± DE | 83.5 ± 10.0 | 89.4 ± 11.6 | < 0.001b |
| Presión arterial media (mmHg), media ± DE | 103.2 ± 7.4 | 110.5 ± 10.2 | < 0.001b |
| Presión de pulso (mmHg), media ± DE | 59.1 ± 15.2 | 63.3 ± 16.8 | < 0.001b |
| Compliance anterial total (ml/mmHg), media ± DE | 0.794 ± 0.288 | 0.751 ± 0.240 | 0.003b |
| Gasto cardíaco (ml/min), media ± DE | 6015.3 ± 837.2 | 6187.8 ± 802.2 | < 0.001b |
| Resistencia vascular sistémica (dinas*s/cm5), media ± DE | 1412.1 ± 218.8 | 1467.0 ± 234.8 | < 0.001b |
| Farmacológicas | |||
| IECA, n (%) | 200 ± 28.3 | 191 ± 27.7 | 0.800a |
| ARAII, n (%) | 431 ± 61.0 | 407 ± 59.0 | 0.672a |
| Betabloqueador, n (%) | 59 ± 8.3 | 64 ± 9.3 | 0.540a |
| Bloqueador de canales de calcio no dihidropiridínico, n (%) | 10 ± 1.4 | 16 ± 2.3 | 0.211a |
| Bloqueador de canales de calcio dihidropiridínico, n (%) | 69 ± 9.8 | 51 ± 7.4 | 0.114 a |
| Diurético tiazídico, n (%) | 118 ± 16.7 | 104 ± 15.1 | 0.415a |
| Diurético de ASA, n (%) | 5 ± 0.7 | 5 ± 0.7 | 0.969a |
| Antagonista del receptor de mineralocorticoide, n (%) | 10 ± 1.4 | 10 ± 1.4 | 0.954a |
| Bloqueador alfa, n (%) | 4 ± 0.6 | 6 ± 0.9 | 0.501a |
| Número de antihipertensivos al diagnóstico | < 0.001a | ||
| 1, n (%) | 518 ± 73.3 | 575 ± 83.3 | |
| 2, n (%) | 186 ± 26.3 | 115 ± 16.7 | |
| 3, n (%) | 3 ± 0.4 | 0 ± 0.0 | |
| Cambios en el tratamiento antes del control, n (%) | 13 ± 1.8 | 86 ± 12.5 | < 0.001a |
aPrueba chi cuadrado de independencia;
bPrueba t de Student;
cPrueba U de Mann-Whitney; HDA: hipertensión diastólica aislada; HSD-ND: hipertensión sistólica-diastólica no divergente; HSD-D: hipertensión sistólica-diastólica divergente; HSA: hipertensión sistólica aislada; IECA: inhibidores de la enzima convertidora de angiotensina; ARAII: antagonista de los receptores de angiotensina II.
En la comparación entre los pacientes que lograron y no lograron el control de la PA (< 140/90 mmHg) en la segunda visita, aquellos que no lograron el control presentaron mayor frecuencia de HSD-D, menor tiempo de evolución entre el diagnóstico y la segunda visita, mayores cifras de PA, menor compliance arterial total y mayor gasto cardíaco y RVS. Además, la prescripción de un único fármaco fue más frecuente en el grupo sin control de la PA que en el grupo con control de esta (83.3 vs. 73.3%) (Tabla 1). Las características sociodemográficas y antropométricas, así como las comorbilidades, fueron similares entre ambos grupos (control vs. no control de la PA) (Tabla 1).
Al evaluar la asociación entre la elección de un tratamiento farmacológico apropiado según los subtipos de HTA y el control de la PA, se encontró un OR de 2.47 (IC 95%: 1.91-3.18) en el modelo crudo y de 2.17 (IC 95%: 1.49-3.15) en el modelo ajustado (Tabla 2). La razón de disparidad de un tratamiento apropiado según los subtipos de HTA entre quienes lograron el control de la PA, fue el doble en comparación con aquellos que no lo lograron, luego de ajustar por edad, sexo, origen étnico, IMC, comorbilidades, características hemodinámicas, subtipos de HTA, evolución de la enfermedad, número de antihipertensivos y cambio en el tratamiento (Tabla 2 y Fig. 2).
Tabla 2 Modelos de regresión logística para evaluar la asociación entre la selección de un tratamiento farmacológico apropiado según los subtipos de hipertensión arterial y el control de la presión arterial
| Modelos | OR | IC 95% | Valor p | |
|---|---|---|---|---|
| Inferior | Superior | |||
| Modelo 1 | ||||
| Crudo | 2.47 | 1.91 | 3.18 | < 0.001 |
| Modelo 2 | ||||
| Ajustado por edad, sexo, origen étnico e IMC | 2.46 | 1.90 | 3.18 | < 0.001 |
| Modelo 3 | ||||
| Ajustado por edad, sexo, origen étnico, IMC y comorbilidades | 2.60 | 1.99 | 3.40 | < 0.001 |
| Modelo 4 | ||||
| Ajustado por edad, sexo, origen étnico, IMC, comorbilidades, hemodinámica y subtipos de HTA | 2.15 | 1.51 | 3.08 | < 0.001 |
| Modelo 5 | ||||
| Ajustado por edad, sexo, origen étnico, IMC, comorbilidades, hemodinámica, subtipos de HTA, evolución de la enfermedad, número de antihipertensivos y cambio en el tratamiento | 2.17 | 1.49 | 3.15 | < 0.001 |
IMC: índice de masa corporal; HTA: hipertensión arterial.
Discusión
Se encontró que la selección del tratamiento farmacológico según los subtipos de HTA, se asocia con mayor control de la PA en pacientes con HTA de reciente diagnóstico. Así mismo, el subtipo HSD-D fue más frecuente en aquellos pacientes que no lograron el control de la PA; y finalmente, quienes no se controlaron tenían mayores cifras de PA, gasto cardíaco, RVS y menor compliance arterial total.
Selección del tratamiento farmacológico según los subtipos de hipertensión arterial y control de la presión arterial
La selección del tratamiento farmacológico antihipertensivo en pacientes recién diagnosticados es una decisión muy importante, no sólo para el control de la PA, sino también para confirmar si el medicamento elegido es el indicado para cambiar la historia natural de la enfermedad y disminuir la presentación de eventos cardiovasculares32.
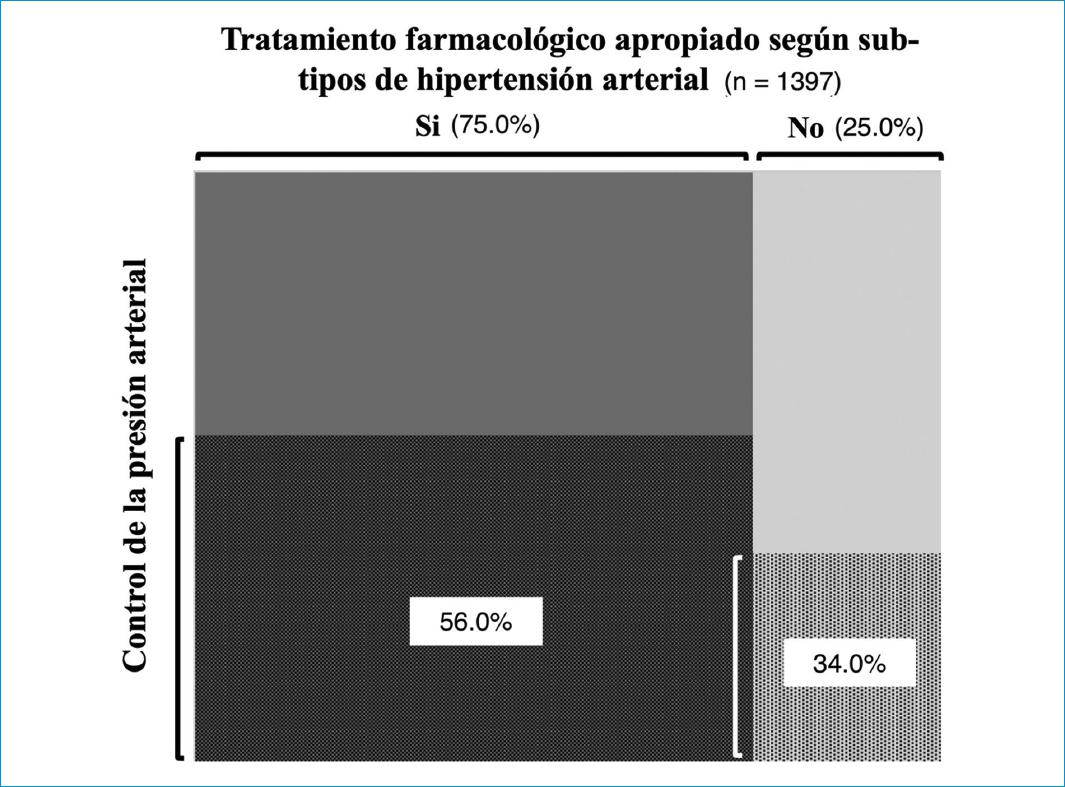
En este estudio se utilizaron criterios clínicos para definir la selección apropiada del tratamiento farmacológico, de acuerdo con principios fisiopatológicos que caracterizan a cada subtipo de HTA y que podrían individualizar la elección del tratamiento. La definición en retrospectiva de estos criterios y el análisis de la información recopilada, reportó que una selección apropiada del tratamiento farmacológico según las características hemodinámicas de los subtipos hipertensivos, se asocia con mayor control de la PA en pacientes diagnosticados recientemente (OR: 2.17). Entre los 1042 pacientes que fueron tratados de acuerdo con los criterios establecidos posteriormente, el 56.2% se controló, mientras que, en los 355 pacientes restantes, quienes fueron tratados inapropiadamente según los mismos criterios, sólo el 34.1% logró la meta de PA (Fig. 2). Estos hallazgos plantean la posibilidad de que elegir grupos de medicamentos más específicos, según los subtipos hipertensivos, podría aumentar la frecuencia del control de la PA. Estos resultados son un hallazgo novedoso que contrasta con lo reportado por otros investigadores13. No obstante, la evidencia derivada de estudios de cohorte prospectivos y ensayos clínicos aún es insuficiente13,33-35.
Es importante tener en cuenta que, en toda la cohorte, el subtipo de HSA fue el más frecuente (47.3%). Este resultado se puede explicar por el hecho que dos tercios de la población tenían más de 47 años. En un análisis del estudio NHANES III, la HSA también fue el subtipo más frecuente entre los mayores de cincuenta años36 y un estudio coreano mostró lo mismo en adultos mayores de sesenta años13. Estudios previos han mostrado que con la edad se incrementa la rigidez arterial de los grandes vasos; por esta razón, la HSA es más común en adultos mayores26,35. En nuestro estudio, el subtipo de HSD-D fue el más frecuente entre quienes no se controlaron (46.7%), seguido por la HSA (37.8%), en tanto que en la población del estudio NHANES III y en la del trabajo coreano, el subtipo de HSA se asoció más comúnmente con fracaso terapeútico13. Recientemente, se describió en el estudio Framingham Heart que tanto HSA como HSD tienen un aumento en la prevalencia con la edad35. Es posible que diferencias relacionadas con los cambios del sistema arterial con la edad y el perfil hemodinámico como consecuencia de esto (incremento simultáneo de la RVS y rigidez arterial en el subtipo de HSD-D) expliquen dichos hallazgos27,37.
Con relación a la HDA, fue el subtipo menos común en toda la cohorte (11.5%). Se ha descrito que este subtipo de HTA se presenta principalmente en personas jóvenes y se caracteriza por un aumento del gasto cardíaco26,27,36. La HDA no se ha asociado con mortalidad o mayor riesgo de enfermedad cardiovascular, contrario a lo observado para la HSD (HR: 1.66; IC 95%: 1.36-2.01) y la HSA (HR: 1.57; IC 95%: 1.30-1.90)38. Es posible que la baja frecuencia de HDA en nuestro estudio se deba a las características demográficas de los pacientes incluidos (sólo un tercio tenía menos de 47 años).
Perfil hemodinámico de la hipertensión y control de la presión arterial
Se encontró que aquellos pacientes que no lograron un control de la PA tenían mayores cifras de PA; además, frecuencia cardíaca, gasto cardíaco y RVS elevadas y menor compliance arterial total antes del inicio del tratamiento farmacológico. Estos hallazgos indican que una mayor alteración del perfil hemodinámico interfirió con una mejor respuesta al tratamiento, lo cual concuerda con lo reportado en la hipertensión resistente. En un ensayo clínico que incluyó pacientes con hipertensión resistente o de difícil control, la terapia antihipertensiva guiada por el estado hemodinámico resultó ser más efectiva para lograr el control de la PA39. En estos individuos, la selección del tratamiento farmacológico según el perfil hemodinámico podría favorecer el control de la PA. No obstante, la cardiografía de impedancia u otros métodos no invasivos o mínimamente invasivos no siempre están disponibles en el contexto ambulatorio. Por tal razón, se requieren métodos de estimación de las variables hemodinámicas de fácil utilización, como el que aquí se propone27.
Medicamentos antihipertensivos prescritos y control de la presión arterial
En nuestro estudio encontramos que la prescripción de un sólo medicamento y el cambio en los tratamientos fue más frecuente en aquellos pacientes que no lograron controlar la PA. Según las guías actuales, a falta de una indicación clínica convincente para la selección de un antihipertensivo específico, el tratamiento farmacológico de la HTA inicial debe incluir la combinación de dos o más medicamentos de primera línea: a) IECA; b) ARAII; c) calcio-antagonistas; o d) diuréticos25. La guía americana (ACC/AHA) recomienda la terapia combinada específicamente en afroamericanos y adultos con PAS/PAD ≥ 20/10 mm Hg por encima del objetivo de tratamiento de la PA. Esta guía también sugiere que el uso de “una sola píldora” (single pill combination) mejora la adherencia; sin embargo, “una sola píldora” puede contener dosis subóptimas del diurético tiazídico20. Por su parte, la guía europea (ESC/ESH) sugiere el uso de combinaciones para la mayoría de los pacientes hipertensos en “una sola píldora” si no se logra el objetivo de PA23.
Nuestros resultados son congruentes con la evidencia actual reportada en diferentes estudios38,40,41. Un análisis reciente de una cohorte multinacional muestra que las combinaciones duales utilizadas son muy variables en el mundo42. Esto refleja que el escalonamiento del tratamiento antihipertensivo se basa en un enfoque de ensayo y error, y no en las características particulares de cada paciente. Aún se necesitan investigaciones que definan cuáles combinaciones se asocian a mejores resultados.
Por otro lado, los estudios de uso de “una sola píldora” muestran que las combinaciones de estos medicamentos son más eficaces que si se administran en múltiples píldoras41. Sin embargo, existen preocupaciones que deben tenerse en cuenta: a) una proporción de pacientes se puede controlar con la dosis estándar o más baja de un medicamento antihipertensivo, b) muchos pacientes se encuentran en un rango menor de 10 mmHg con relación a las metas antes del tratamiento, c) los adultos mayores y personas frágiles están más predispuestos a descensos excesivos de la PA, d) si se presentan efectos adversos relevantes será más difícil identificar el fármaco responsable de los síntomas, y e) aún no hay suficiente evidencia sobre el efecto de “una sola píldora” en comparación con multipíldoras en la reducción de eventos cardiovasculares y mortalidad43,44. De esta manera, “una sola píldora” tiene un beneficio en la adherencia y disminución de la inercia al tratamiento, pero no resuelve por completo la falta de control de la HTA.
Finalmente, como se mencionó antes, las guías actuales sugieren el uso de IECA, ARAII, calcio-antagonistas o diuréticos como fármacos iniciales en el tratamiento de la HTA25. En nuestra investigación no observamos diferencias en las familias de antihipertensivos utilizados según el control de la PA. Es importante tener en cuenta que los criterios definidos para establecer la selección apropiada de los medicamentos según los subtipos de HTA se fundamentaron en principios fisiopatológicos y efectos farmacológicos. En definitiva, muchos de los pacientes hipertensos se benefician del uso de un vasodilatador; no obstante, en quienes tienen una frecuencia cardíaca mayor o igual a 80 latidos por minuto es necesaria la utilización de un betabloqueador, preferiblemente con efecto vasodilatador. El incremento en la frecuencia cardíaca es un indicio certero de una mayor actividad adrenérgica28,29; por tal razón, es recomendable usar un betabloqueador para reducir el gasto cardíaco y la PA. Por el contrario, el uso de betabloqueadores en HSD-D puede generar un efecto contrario, dado el incremento del volumen latido inducido por la bradicardia.
De hecho, en el estudio de Smith et al.15, se utilizaron criterios similares a los definidos en nuestra investigación, para evaluar el efecto del tratamiento farmacológico para la HTA guiado por cardiografía de impedancia en comparación con el tratamiento estándar15. Entre los principales resultados se encuentran que el grupo guiado por cardiografía de impedancia tuvo un mayor uso de vasodilatadores; además, la utilización de betabloqueadores, si la frecuencia cardíaca era mayor a 80 latidos por minuto, llevó a una disminución del índice cardíaco y mayor control de la PA15. En el trabajo de Krzesiński et al.45 se utilizó el mismo criterio de la frecuencia cardíaca para indicar el uso de betabloqueadores. Esta investigación reportó resultados similares, a favor del grupo guiado por parámetros hemodinámicos45. Teniendo en cuenta los anteriores hallazgos, en los pacientes con HTA, se recomienda el uso de un betabloqueador cuando la frecuencia cardíaca es mayor a 80 latidos por minuto.
Fortalezas y limitaciones
Este estudio tienen algunas fortalezas como la inclusión de pacientes en el mundo real cuya elección de los medicamentos para el tratamiento de la HTA se hizo de la forma habitual como se hace en la práctica clínica; la selección apropiada o inapropiada del tratamiento farmacológico según el subtipo de HTA, la cual fue definida teniendo en cuenta diferencias hemodinámicas que favorecen un efecto farmacológico26; y la aplicación de un método práctico basado en la estimación de la compliance arterial total para calcular variables hemodinámicas a partir de la PA27. No obstante, como limitaciones están: a) se trata de un estudio de cohorte retrospectivo, b) la toma de la PA se realizó por el método auscultatorio, el cual implica variabilidad entre consultas no atribuible a las características del paciente46; por tanto, es más propenso a error que las mediciones del consultorio por el método oscilométrico o mediciones ambulatorias automatizadas con MAPA o AMPA; y c) no se evaluó la adherencia de los pacientes al tratamiento farmacológico y no farmacológico prescrito.
Conclusiones
La selección apropiada del tratamiento farmacológico según los subtipos de HTA se asocia con un mejor control de la PA en pacientes con HTA de reciente diagnóstico. Esta selección del tratamiento antihipertensivo puede hacerse con criterios clínicos individualizados, durante la evaluación en el consultorio, según los cambios fisiopatológicos existentes en cada subtipo de hipertensión arterial.