Introducción
Se estima que hasta el 3% de la población con hipertensión arterial tiene al menos un episodio de crisis hipertensiva: el 70% de estos corresponde a una urgencia hipertensiva y el 30% restante a una emergencia hipertensiva. En la mayoría de los casos existe antecedente de hipertensión arterial, lo que sugiere que la pobre adherencia al tratamiento farmacológico o una terapia subóptima son importantes factores de riesgo; sin embargo, la crisis hipertensiva puede ser el debut de la hipertensión arterial hasta en el 25% de los pacientes1.
La emergencia hipertensiva se asocia con aumento significativo de la morbilidad y la mortalidad cardiovascular y por todas las causas2, por lo que un diagnóstico oportuno y el inicio inmediato de una terapia adecuada son fundamentales para mejorar los desenlaces. En cambio, los pacientes con urgencia hipertensiva no parecen tener una mayor incidencia de eventos adversos a corto plazo3,4, de ahí que no necesiten una reducción rápida de la presión arterial; sin embargo, a largo plazo se ha demostrado que tienen mayor riesgo de eventos cardiovasculares fatales y no fatales5, lo que subraya la importancia de intensificar el tratamiento antihipertensivo oral y hacer un seguimiento ambulatorio estricto.
A la fecha, no hay guías dirigidas exclusivamente a orientar la toma de decisiones clínicas en el paciente con crisis hipertensiva. Tampoco existe evidencia de alta calidad respecto a la mejor estrategia de tratamiento para cada emergencia hipertensiva. Este artículo hace una revisión narrativa sobre el diagnóstico y tratamiento de la crisis hipertensiva, enfatizando las conductas acertadas e identificando los errores más frecuentes en la práctica clínica.
Definición
La crisis hipertensiva es definida, por la mayoría de los autores, como una presión arterial sistólica mayor o igual a 180 mmHg o una presión arterial diastólica mayor o igual a 120 mmHg1. Este umbral de presión arterial es arbitrario, pero alerta sobre la necesidad de buscar el compromiso de un órgano vital y las causas del mal control de la presión arterial.
Tradicionalmente, la crisis hipertensiva se ha clasificado en dos tipos: emergencia y urgencia. Esta distinción es importante porque tiene implicaciones en el pronóstico y tratamiento. La emergencia hipertensiva es una condición que amenaza la vida, en la que la elevación rápida y grave de la presión arterial contribuye al daño agudo o empeoramiento de un órgano blanco (Fig. 1)6. La urgencia hipertensiva se define como la elevación marcada de la presión arterial sin evidencia de daño agudo de órgano blanco1. Estos pacientes, a menudo, consultan por síntomas leves e inespecíficos, como cefalea, mareo, palpitaciones o fatiga7.

Figura 1 Formas de presentación de la emergencia hipertensiva.ACV: ataque cerebrovascular; HELLP: hemólisis, elevación de enzimas hepáticas y trombocitopenia.
Existe controversia respecto a si la urgencia hipertensiva es una entidad nosológica por sí misma o si hace parte del espectro de la hipertensión mal controlada. A favor de lo segundo hay varios argumentos: a) la población diagnosticada con urgencia hipertensiva tiene baja frecuencia de eventos cardiovasculares adversos mayores en los primeros seis a doce meses de seguimiento3,4, b) no se han encontrado diferencias en los desenlaces a corto plazo de los pacientes con urgencia hipertensiva que se hospitalizan vs. los que se manejan en casa4, y c) el enfoque diagnóstico y terapéutico de la urgencia hipertensiva es similar al del paciente asintomático con mal control de su hipertensión arterial. En consecuencia, algunos autores sugieren abolir el término «urgencia hipertensiva» y simplemente utilizar «hipertensión grave» para clasificar a los pacientes con cifras tensionales por encima de 180/120 mmHg que no tienen daño de órgano blanco6.
Si bien el punto de corte de 180/120 mmHg hace parte de la definición de crisis hipertensiva, parece ser más importante la velocidad de aumento de la presión arterial que su valor absoluto; así, es posible encontrar un daño de órgano blanco en pacientes previamente normotensos que tienen una elevación abrupta de la presión arterial, aunque no se alcance el umbral mencionado8. Esta presentación se ha descrito en jóvenes con glomerulonefritis aguda y mujeres en embarazo que desarrollan preeclampsia. Por su parte, una persona con hipertensión crónica mal controlada puede tolerar rangos de presión arterial muy altos sin tener manifestaciones clínicas, lo que se explica por el desplazamiento a la derecha de la curva de autorregulación del flujo sanguíneo en la mayoría de órganos vitales9.
Aciertos en el enfoque diagnóstico de la crisis hipertensiva
El paciente que consulta al servicio de urgencias con una presión arterial mayor o igual a 180/120 mmHg puede estar asintomático (por ejemplo, porque fue remitido desde la consulta externa), tener síntomas leves o manifestaciones graves. En cualesquiera de estos escenarios, se deben hacer interrogatorio y examen físico encaminados fundamentalmente a descartar el daño agudo de un órgano blanco y a determinar las causas del mal control de la presión arterial.
En la anamnesis es importante indagar por:
− Síntomas que orienten a una emergencia hipertensiva. Las manifestaciones clínicas más frecuentes de una emergencia hipertensiva son disnea (29%), angina de pecho (26%), cefalea de intensidad moderada a grave (23%), alteración del estado de conciencia (20%) y déficit neurológico focal (11%)10.
− Antecedente de hipertensión arterial, tiempo de evolución, controles previos y adherencia al tratamiento antihipertensivo.
− Uso de medicamentos, como antiinflamatorios no esteroideos, glucocorticoides, descongestionantes nasales que contengan fenilefrina, anticonceptivos, que pueden elevar la presión arterial.
− Suspensión abrupta de clonidina, que se asocia con hipertensión arterial de rebote.
− Consumo de sustancias psicoactivas, como cocaína o anfetaminas, que tienen un efecto simpaticomimético y pueden provocar una crisis adrenérgica.
− Consumo agudo de bebidas energizantes, que aumentan significativamente las cifras tensionales. La cafeína explica parte de los cambios hemodinámicos y el efecto es directamente proporcional a la dosis consumida11. También se han asociado con otros desenlaces cardiovasculares, como arritmias ventriculares, infarto agudo de miocardio y muerte súbita12.
Son aciertos en el examen físico:
− Hacer una toma adecuada de la presión arterial. En un estudio de cohorte con 549 pacientes con urgencia hipertensiva se encontró que solo con el cumplimento de las recomendaciones para una medición óptima de la presión, se logró una reducción de más de 20 mmHg en la presión arterial sistólica en el 32% de los casos13.
− Medir la presión arterial en ambos brazos. Una diferencia mayor de 20 mmHg en la presión sistólica alerta sobre la posibilidad de una disección aórtica.
− Palpar los pulsos periféricos. El 30% de los pacientes con disección de la aorta ascendente tienen disminución o ausencia de pulsos carotídeos, braquiales o femorales14.
− Evaluar el fondo de ojo. Un estudio retrospectivo encontró que uno de cada siete pacientes con crisis hipertensiva tenía retinopatía grados III o IV (manchas algodonosas, hemorragias en llama o papiledema)15, hallazgo consistente con hipertensión maligna.
− Hacer una auscultación cardiopulmonar detallada en busca de signos de congestión pulmonar, S3 o S4 que hagan sospechar una falla cardíaca aguda como manifestación de una emergencia hipertensiva.
− Auscultar el abdomen. La auscultación cuidadosa de los flancos y de la región paravertebral entre T11 y L3 puede revelar la presencia de un soplo, que obligaría a descartar una hipertensión renovascular. Aunque el rendimiento diagnóstico de este hallazgo es desconocido, consideramos que, por la simplicidad de la maniobra, es un acierto realizarla en todos los pacientes con crisis hipertensiva16.
Si el paciente no tiene evidencia clínica de daño de órgano blanco, no se recomienda la solicitud sistemática de exámenes en el hospital. Un estudio retrospectivo en pacientes con urgencia hipertensiva encontró que solo el 5.5% (41 de 748) de las pruebas realizadas en el servicio de urgencias arrojó un resultado anormal4, por lo que es probable que la solicitud intrahospitalaria de estudios complementarios en este subgrupo de pacientes aumente los costos de la atención, sin mejorar los desenlaces. En los casos en los que, por interrogatorio o examen físico, exista la duda de si hay o no compromiso de órgano blanco, se sugiere hacer el abordaje diagnóstico descrito para la emergencia hipertensiva. En individuos con hipertensión de novo en el contexto de una urgencia hipertensiva, es un acierto entregar al alta hospitalaria las órdenes de los exámenes pertinentes para la evaluación integral del riesgo cardiovascular4 y solicitar un monitoreo ambulatorio de presión arterial.
Cuando exista sospecha de una emergencia hipertensiva, el paciente debe permanecer en el hospital y se recomienda realizar hemoleucograma, función renal, ionograma y electrocardiograma17. La solicitud de exámenes adicionales debe guiarse por la presentación clínica (Tabla 1). Los pacientes con una emergencia hipertensiva deben ser evaluados por un grupo interdisciplinario que puede incluir internistas, cardiólogos, intensivistas y otros especialistas según el órgano blanco afectado.
Tabla 1 Estudios diagnósticos en pacientes con sospecha de emergencia hipertensivaBUN: nitrógeno ureico en sangre; TAC: tomografía axial computarizada. Modificado de van den Born BH et al.6

En todos los pacientes con crisis hipertensiva (emergencia o urgencia), se recomienda la búsqueda de causas secundarias de hipertensión arterial, pues hasta en el 30% de los casos se encuentra una etiología. La solicitud de estudios en hipertensión secundaria debe guiarse por el grupo etario y las manifestaciones clínicas, recordando que las causas más comunes son el aldosteronismo primario, la apnea obstructiva del sueño y la hipertensión renovascular18.
Aciertos y errores en el tratamiento de la hipertensión grave o urgencia hipertensiva
Un error que se comete con frecuencia es iniciar antihipertensivos por vía parenteral en el paciente con presión arterial mayor o igual a 180/120 mmHg que no tiene daño de órgano blanco. El tratamiento en este escenario debe ser con medicamentos orales de acción rápida y corta duración, como clonidina (150 mcg), prazosina (2 mg) o captopril (25-50 mg). Debe evitarse el uso de nifedipina oral o sublingual porque puede producir un descenso rápido o no predecible de las cifras tensionales. Se recomienda hacer una nueva toma de la presión arterial después de veinte a treinta minutos de haber suministrado el antihipertensivo. La dosis del medicamento se puede repetir cada treinta minutos, hasta alcanzar la meta de presión arterial9.
Es un acierto evitar la rápida disminución de las cifras tensionales porque puede asociarse a desenlaces adversos. Un estudio retrospectivo de 224.265 pacientes encontró que el uso de antihipertensivos parenterales se asoció con un aumento en el riesgo de lesión miocárdica19. Se sugiere reducir la presión arterial sistólica a 160-180 mmHg y la presión arterial diastólica a 100-110 mmHg20,21. Una vez el paciente esté mejor y su presión sea menor a 180/110 mmHg, se puede dar egreso. Se debe ajustar el tratamiento antihipertensivo crónico, de acuerdo con las características y comorbilidades del paciente. El seguimiento ambulatorio debe hacerse en los siguientes 5 a 7 días luego del alta.
Si la urgencia hipertensiva se presenta en un paciente que está hospitalizado por cualquier motivo, es un acierto evaluar si hubo omisión de los medicamentos antihipertensivos (en caso de que exista antecedente de hipertensión) o si hay un desencadenante de la elevación de la presión arterial, por ejemplo, dolor, vómito, delirium hiperactivo o síndrome de abstinencia. En caso de que no se logre identificar una causa modificable o el control de los factores precipitantes sea insuficiente, se sugiere iniciar o titular el tratamiento antihipertensivo oral9,20.
Aciertos y errores en el tratamiento de la emergencia hipertensiva
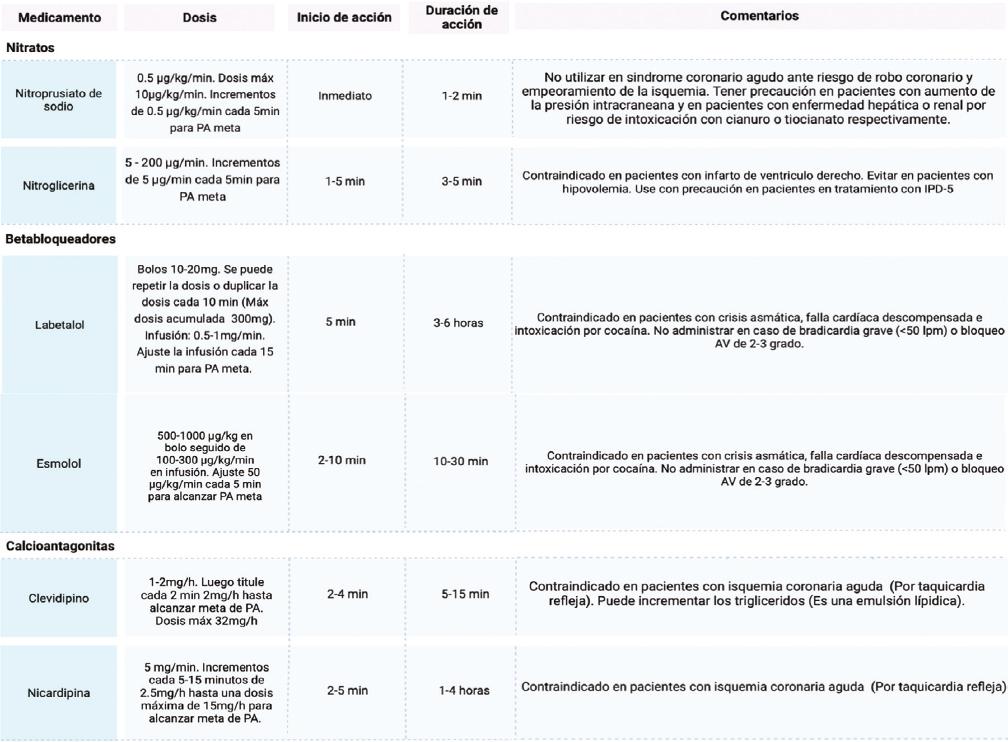
Este grupo de pacientes se beneficia de un tratamiento por vía intravenosa para favorecer el rápido inicio de acción de los antihipertensivos y facilitar su titulación. Es un error usar vías alternas de administración (oral o intramuscular) porque la farmacocinética de los medicamentos es menos predecible. El objetivo de la terapia es controlar las cifras tensionales y, a su vez, prevenir el daño potencial derivado de la reducción no controlada de la presión arterial6,8. La tabla 2 muestra los medicamentos usados para el tratamiento de la emergencia hipertensiva.
Tabla 2 Tratamiento farmacológico de la emergencia hipertensivaIPD-5: inhibidor de la fosfodiesterasa tipo 5; AV: auriculoventricular; Min: minuto; Máx: máxima. Elaboración propia.
Es un acierto observar a los pacientes en una unidad de cuidados intensivos y monitorizar la presión arterial de manera invasiva. Se han reportado diferencias de más de 20 mmHg entre las mediciones invasivas (línea radial) vs. no invasivas (tensiómetro braquial) en el 25% de los pacientes con una emergencia hipertensiva y se describe que la medición invasiva lleva a cambios en la conducta en el 34% de los casos22. Pueden ocurrir descensos marcados de las cifras tensionales hasta en el 10% de los pacientes y pueden ser contraproducentes porque se han asociado con un aumento de la mortalidad8,23,24.
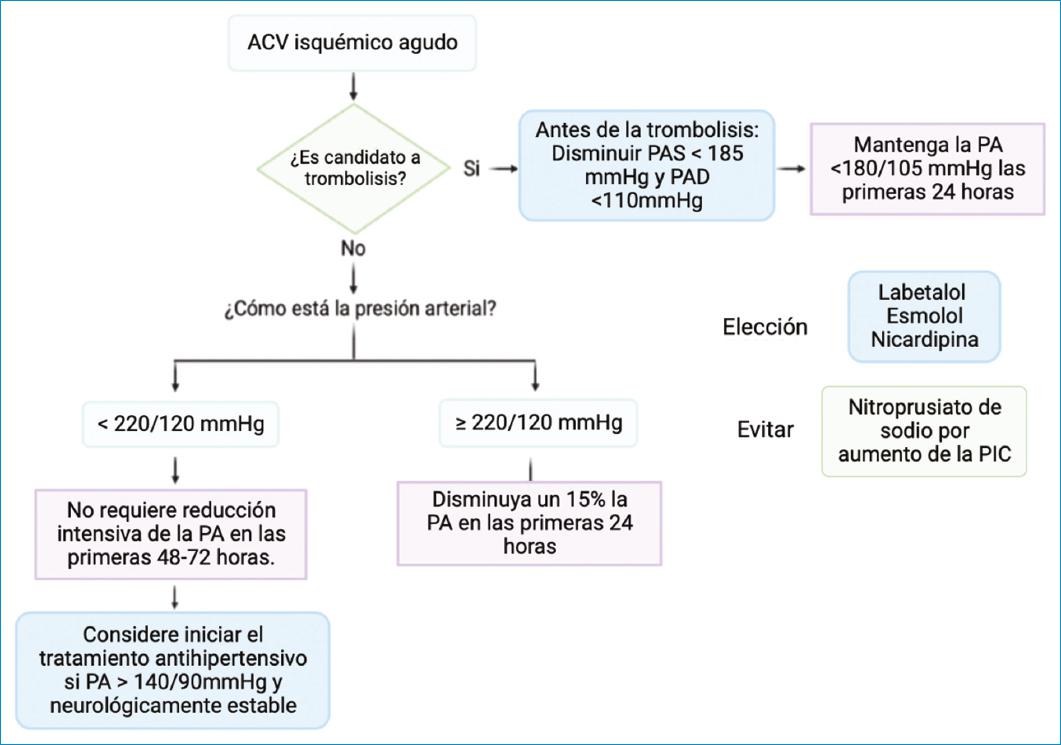
En la mayoría de las emergencias hipertensivas el objetivo del tratamiento agudo es disminuir un 20 a 25% la presión arterial media en la primera hora (Fig. 2). Se recomienda alcanzar un control más rápido de la presión arterial en situaciones apremiantes como la disección aórtica o el edema agudo de pulmón25,26. En cambio, se sugiere realizar un tratamiento más cauteloso en pacientes con ataque cerebrovascular (ACV) isquémico para no afectar la autorregulación cerebral y reducir el riesgo de penumbra isquémica. Si el paciente con ACV isquémico cumple criterios para trombólisis sistémica, se recomienda mantener la presión arterial menor a 185/110 mmHg; en caso contrario, se recomienda reducir las cifras tensionales en un 15% durante las primeras 24 horas si los valores se encuentran por encima de 220/120 mmHg4,9 (Fig. 3).

Figura 2 Algoritmo de tratamiento de la emergencia hipertensiva. PA: presión arterial; PAS: presión arterial sistólica; PAD: presión arterial diastólica.
Luego del manejo inicial, en la mayoría de las emergencias hipertensivas se busca mantener la presión arterial menor a 160/100 mmHg en las siguientes dos a seis horas y reducir gradualmente las cifras tensionales hasta la meta escogida para cada paciente en las siguientes 48-72 horas (manejo subagudo). El momento oportuno para reanudar o iniciar los medicamentos antihipertensivos orales luego del manejo intravenoso es incierto. Se debe tener en cuenta que el riesgo de hipotensión arterial es mayor en las primeras seis horas de la terapia intravenosa. Por lo tanto, un enfoque clínico razonable consiste en iniciar los medicamentos orales 8 a 24 horas después de haber administrado el tratamiento parenteral. La titulación de los antihipertensivos orales debe hacerse de forma progresiva y escalonada, recordando que el efecto máximo de los medicamentos puede observarse incluso cuatro días después de su inicio.
Situaciones especiales en emergencia hipertensiva
− ACV hemorrágico. La elevación sostenida de las cifras tensionales en pacientes con ataque cerebrovascular hemorrágico, se asocia con un mayor riesgo de hematoma expansivo, deterioro neurológico, mortalidad y dependencia funcional. Por lo tanto, es razonable una reducción temprana e intensiva de la presión arterial27-29. La recomendación actual en pacientes con presión arterial sistólica entre 150 y 220 mmHg, es disminuirla a 140 o 150 mmHg en la primera hora9. Posteriormente, se debe mantener la presión sistólica en un rango entre 130 y 150 mmHg. Grandes oscilaciones de la presión arterial durante las fases iniciales del ACV hemorrágico, se asocian con peores desenlaces clínicos30,31. No se recomienda reducir la presión arterial sistólica por debajo de 130 mmHg porque no disminuye la mortalidad ni mejora los resultados de funcionalidad, pero sí se asocia con un aumento en los efectos secundarios, incluyendo un mayor riesgo de lesión renal aguda32-34.
El tratamiento antihipertensivo debe tener un inicio rápido y una duración corta de su acción para facilitar la titulación. La elección dependerá de las comorbilidades del paciente, los posibles efectos secundarios y la disponibilidad local. Los medicamentos más utilizados son labetalol, nicardipina, esmolol, clevidipina y enalaprilat. No se recomienda el uso de nitroprusiato de sodio porque se ha descrito aumento de la presión intracraneana29,35.
− Síndrome aórtico agudo. En este escenario, tanto la presión arterial sistólica como la frecuencia cardíaca, deben reducirse de manera rápida (Fig. 2) para disminuir el estrés por cizallamiento del segmento enfermo, limitar la extensión de la disección y evitar la progresión de la enfermedad. Se recomienda iniciar el tratamiento con un betabloqueador, como esmolol o labetalol, para evitar la taquicardia refleja que produce el vasodilatador. Los calcioantagonistas son una alternativa en pacientes intolerantes o con contraindicación para el uso de betabloqueadores36. Una vez la frecuencia cardíaca sea menor a 60 lpm, se puede adicionar el tratamiento vasodilatador; en pacientes con síndrome aórtico agudo los más usados son nitroprusiato de sodio o nitroglicerina37.
− Crisis adrenérgica. El feocromocitoma puede presentarse como una emergencia hipertensiva de etiología adrenérgica, principalmente durante el periodo perioperatorio, por desencadenantes como la anestesia o la manipulación del tumor. El tratamiento estándar para controlar la presión arterial es el bloqueo adrenérgico combinado α y β38. Inicialmente, se debe hacer el bloqueo α-adrenérgico, para revertir la vasoconstricción, controlar la hipertensión y suprimir las arritmias. La primera línea de tratamiento es fenoxibenzamina, un antagonista de los receptores α de acción prolongada, no selectivo y no competitivo que, infortunadamente, no está disponible en Colombia. Como alternativa, puede usarse prazosina o doxazosina, que son antagonistas selectivos del receptor α1. El betabloqueador solo debe instaurarse luego de iniciado el bloqueo de los receptores α, de lo contrario existe el riesgo de que se incremente la presión arterial39. Los más utilizados son metoprolol y bisoprolol. El único betabloqueador que podría utilizarse sin el bloqueo α previo es el labetalol, que tiene un efecto bloqueador α1 cuando se administra por vía intravenosa, pero no es primera línea40. Si con el bloqueo adrenérgico combinado α y β no se logra controlar la presión arterial, puede adicionarse un calcioantagonista o un inhibidor de la enzima convertidora de angiotensina.
En pacientes con hiperreactividad autonómica por sospecha de intoxicación con anfetaminas o cocaína, se debe considerar el manejo con benzodiacepinas incluso antes de los antihipertensivos. En caso de que se requiera un tratamiento adicional para controlar las cifras tensionales, puede usarse nitroprusiato de sodio o nicardipina. Si el paciente cursa con isquemia coronaria, el tratamiento con nitroglicerina es de elección41,42. Los betabloqueadores no se recomiendan en pacientes con intoxicación por cocaína porque pueden producir vasoconstricción epicárdica y microvascular y empeorar la hipertensión a causa de la estimulación α adrenérgica sin oposición43,44.
Conclusión
La clasificación adecuada de la crisis hipertensiva es crucial para un enfoque diagnóstico racional y un tratamiento apropiado. Si hay sospecha de una emergencia hipertensiva es un acierto realizar pruebas de laboratorio e imágenes, según el órgano blanco afectado, mientras que en la mayoría de los pacientes con urgencia hipertensiva no se recomienda la solicitud sistemática de exámenes en el hospital. La elección del tratamiento y la meta de reducción de la presión arterial dependerán del tipo de crisis hipertensiva, siendo necesario el uso de antihipertensivos por vía intravenosa y la supervisión en una unidad de cuidados intensivos en los casos de emergencia hipertensiva. En cambio, el paciente con urgencia hipertensiva podrá manejarse en el servicio de urgencias con medicamentos orales, buscando un egreso temprano siempre que se garantice un seguimiento ambulatorio estrecho.