INTRODUCCIÓN
La disección arterial (DA) de los vasos cráneo-cervicales es la causa del 2,5 % de los accidentes cerebrovasculares (ACV) en la población. El grupo de edad donde prevalece esta patología son los 35 hasta los 50 años, predomina en los varones y la mortalidad es similar para ambos sexos 1.
Las disecciones vasculares pueden ser traumáticas o espontáneas. La disección espontánea es multifactorial, involucrando factores genéticos tipo anormalidades de las células de la cresta neural, síndrome de Marfan, síndrome de Ehler-Danlos, enfermedad renal poliquística autosómica dominante, osteogénesis imperfecta tipo 1, hiperhomocis-teinemia, deficiencia de alfa-1-antitripsina, las enfermedades del tejido conectivo, poli-arteritis nodosa, hipertensión, sífilis, factores intrínsecos de los vasos tipo necrosis quística medial, displasia fibromuscular. Las causas iatrogénicas incluyen los traumas menores, infecciones regionales. La porción extracraneal de los vasos es la más vulnerable en comparación con la porción intracraneal, el segmento de la arteria carótida interna desde el bulbo carotideo hasta la base del cráneo es el más afectado 1-4.
El propósito de este trabajo es presentar la experiencia institucional en la Clínica de Occidente de la ciudad de Santiago de Cali - Colombia, con el diagnóstico y abordaje terapéutico de la disección vascular cráneo-cervical con los casos clínicos atendidos en un periodo de 2 años y realizar una actualización del tema con énfasis en el tratamiento.
MATERIALES Y MÉTODOS
Se realizó un estudio retrospectivo de tipo observacional, descriptivo, en la modalidad de reporte de casos. La población a estudio fueron pacientes que hubieran ingresado con impresión diagnóstica de disección de vasos cráneo-cervicales. Se requirió el uso de la base de datos de la Clínica de Occidente, se solicitaron los respectivos permisos al departamento de investigación de la entidad para revisar las historias clínicas de los pacientes y hacer uso de datos personales por la dificultad en localizar cada uno de los pacientes y obtener las autorizaciones respectivas. Se escogió un rango de tiempo de 2 años, iniciando el 1 de julio del 2015 hasta el 31 de julio del 2017. Se preseleccionaron 12 casos a los cuales se le aplicaron criterios de inclusión (pacientes atendidos en la Clínica del Occidente en el periodo del primero de julio del 2015 al 31 de julio del 2017, con ECV (evento vascular cerebral) y diagnóstico de disección de vasos cráneo- cervicales, quienes se les hayan realizado los estudios iniciales en la institución) y exclusión (pacientes quienes se les haya realizado estudios por fuera de la Clínica del Occidente - no se tiene acceso - y pacientes con disección vascular secundaria a procedimientos endovasculares para tratamiento de un aneurisma). Se obtuvo una población total para el estudio de 8 casos. Se usaron variables cuantitativas y en su mayoría cualitativas y el tipo de estadística que se utilizó fue analítica. Se utilizó el aplicativo Excel para la organización y tabulación de los datos. No se utilizó ningún aplicativo para análisis de los datos. La búsqueda bibliográfica se realizó por las herramientas de internet tipo PubMed, Medscape, se escogió el periodo de tiempo comprendido entre los años 2010 hasta 2017 para revisar la literatura relacionada con el tema.
RESULTADOS
La información de los pacientes recolectados se presenta en las tablas 1 y 2.
Tabla 1 Descripción de casos (pacientes con disección de vasos arteriales cráneo cervicales)

E: espontáneo, T: traumático, ACPD S1: arteria cerebral posterior derecha segmento P1, AVI: arteria vertebral izquierda, ACmPI: arteria comunicante posterior izquierda, ACCI: arteria carótida común izquierda, ACID: arteria carótida interna derecha;, AVD: arteria vertebral derecha, ACII: arteria carótida interna izquierda, A: Asa, C: clopidogrel, D: dúplex, P-Ang: pan angiografía, aTAC: angiotac, HH: hemianopsia homónima, V: vértigo; Enx: enoxaparina; S: stent.
Tabla 2 Paraclínicos y ayudas diagnósticas

TAC: tomografía axial computarizada, D: dúplex, RMN: resonancia magnética nuclear, aTAC: angiotac, p-Ang: pan-angiografía, ECOG: ecocardiograma, ACMD: arteria cerebral media derecha, ACID: arteria carótida interna derecha, ACPD: arteria cerebral posterior derecha, aRMN: angioresonancia, ACMI: arteria cerebral media izquierda, ACCI: arteria carótida común izquierda, AVI V4: arteria vertebral izquierda segmento V4, ACII: arteria carótida interna izquierda, ITU: infección del tracto urinario, BN: bronconeumonía.
La población de la muestra mostró que el grupo etario entre los 20 y 30 años representó el mayor número de casos, prevaleció en mujeres en la proporción de 3 a 1 con respecto a los hombres. La etiología no tiene predominancia definida, la clasificación establecida para la disección de vasos entre espontánea y traumática fue proporcional 4/3. Respecto al territorio vascular comprometido (anterior y posterior) el número de casos fue similar 4/4, relación que se mantiene cuando se revisa el compromiso por vasos de cuello o intracraneal. La panangiografía cerebral fue el estudio que estableció el diagnóstico en 6 de los 8 casos, el caso número 1 lo referenciamos porque tuvo una etiología traumática severa de los vasos que se documentó por estudio de dúplex vascular, la evolución fue con severo deterioro neurológico y cuando se realizó la panangiografía cerebral se encontró la ausencia total de flujo vascular por los vasos intracerebrales apoyando el estado clínico de muerte cerebral. Para el caso número 4, la disección del vaso a nivel cervical por una causa traumática fue el único con formación de un seudo-aneurisma, requirió implante de "stent endovascular" con una evolución clínica posterior estable sin complicaciones por el procedimiento. (Figuras 1, 2).
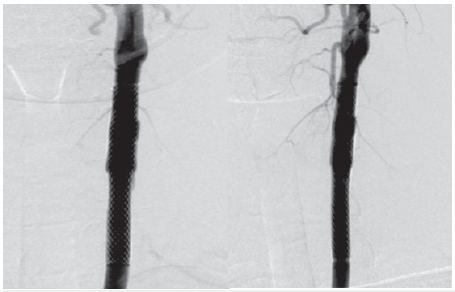
Figura 2 A) Proyección AP, B) Proyección lateral descripción: tratamiento endovascular, implante de stent en carótida común izquierda cubriendo totalmente el FLAP de disección y pseudoaneurisma.
El tratamiento instaurado en 6 de 8 casos fue con antiagregantes, dos casos con terapia dual (asa-clopidogrel), la evolución clínica durante el periodo de hospitalización fue estable en 4 pacientes y no hubo cambios en 2 casos respecto al déficit neurológico instaurado. El caso número 8 recibió esquema de anti-agregación más anticoagulación, por antecedentes la paciente tuvo un ACV y cierre de comunicación interauricular, recibía como tratamiento antiagregación; retornó por nuevo ACV en tálamo y con los nuevos estudios realizados se descartó alteración del cierre percutáneo interauricular, pero se comprobó la disección arterial vertebral derecha.
Los estudios de extensión (como ecocardiograma, perfil inmune, perfil para trombofilias, infección, perfil metabólico) realizados en los pacientes sin una etiología clara fueron normales. Para los casos referidos, el tamizaje aplicado no fue relevante para establecer la causa de la disección vascular, la literatura referencia una probable multi-causalidad para explicar las disecciones vasculares 1.
DISCUSIÓN
La pared arterial consta de 3 capas: la íntima, la media y la adventicia. Las arterias intradurales comparadas con las arterias sistémicas carecen de la lámina elástica externa y tienen la adventicia más delgada, lo que facilita que se presente una hemorragia subaracnoidea. La disección ocurre con el desgarro en la pared arterial y la sangre diseca las capas con la formación de un hematoma intramural. El mecanismo propuesto es la ruptura del vaso vasorum. Según las capas comprometidas, se describe la disección subintimal que expande la pared arterial con la compresión de la luz del vaso, la disección subadvencional que puede generar una dilatación aneurismática, y cuando la sangre diseca la pared arterial y vuelve a entrar en la luz del vaso formando un pseudolumen, que puede trombosarse o permeabilizarse 1-3. La DA se considera un evento único monofásico con formación de un hematoma intramural que reduce de tamaño y se reabsorbe sobre el tiempo; hay evidencia que establece que en el 20 % de los pacientes la pared arterial del vaso sufre inestabilidad hemodinámica, lo que puede generar la recurrencia de la disección en los siguientes tres meses al evento inicial, con complicaciones tipo ACV embólico y oclusión de los vasos distales 2. Por patología no hay diferencias establecidas entre las disecciones espontáneas y por traumatismo 1.
Las imágenes por resonancia magnética con secuencias de angiografía se consideran como el estudio ideal para el diagnóstico de la DA, el hematoma intramural se observa en secuencias de T1, supresión grasa como hiperintenso, adyacente al lumen del vaso y en "forma de espiral" a lo largo del vaso. Estudios alternativos son la angiografía convencional, ultrasonografía de vasos, la angio-tomografía 2,5-9. La panangiografía cerebral definió el diagnóstico en la mayoría de los pacientes recolectados (6/8), en el paciente número 4 se delimitó la presencia del seudo-aneurisma y la extensión de la disección, lo que permitió planear mejor la intervención con el stent endovascular. (Figuras 1, 2).
El propósito de tratamiento en la DA se enfoca en evitar complicaciones de tipo trombótico o embólico y restaurar el flujo sanguíneo, hay casos descritos con remisión espontánea. Las opciones de tratamiento disponibles son: la trom-bolisis, tratamiento anti-trombótico con anti-coagulación o anti-agregación, el tratamiento endovascular y la opción quirúrgica. No existen trabajos comparativos aleatorizados entre las diferentes terapias 1,5-7,10.
La trombolisis se realiza con agentes tipo urokinasa, con activador del plasminógeno tisular recombinante; se administra vía intra-arterial o intra-venosa. Los riesgos son el aumento del hematoma intramural, desprendimiento del trombo adherido y embolismo posterior, hemorragia subaracnoidea, formación de seudo-aneurisma. Los estudios que avalan este procedimiento concluyen que es de bajo riesgo, pero, se necesitan estudios complementarios para definir mejor la seguridad. Las dosis del activador de plasminógeno tisular recombinante sugeridas son 0,3 mg/kg intra-arterial sin exceder los 10-20 mg 1,5,7. La terapia antitrombótica tiene aplicación en la DA porque el ACV secundario se produce por el mecanismo de trombo-embolismo. La anticoagulación se realiza con heparina y warfarina, la anti agregación con ácido acetil salicílico (ASA). Hay directrices propuestas según el escenario clínico, se prefiere la anti-coagulación cuando hay estenosis severa, oclusión y seudo-aneurisma en el vaso afectado. La anti-agregación se escoge en los casos de pacientes con ACV extenso y un mal pronóstico, síndromes compresivos focales sin isquemia, disección intracraneal, enfermedades asociadas en el paciente con riesgo de sangrado o insuficiente circulación colateral intracraneal. Los estudios realizados comparando las opciones antitrombóticas no establecen diferencias significativas. La duración del tratamiento se propone entre 3 y 6 meses, periodo que abarca las recurrencias de re-disección del vaso comprometido, y puede extenderse según los resultados de los estudios de control realizados. 1,5-7,10-12. Los nuevos anticoagulantes (dabigatran, rivaroxaban, apixaban) comparados con los antagonistas de vitamina K (warfarina) mostraron resultados similares en cuanto eficacia y seguridad en diferentes estudios, así, pueden ser alternativas de tratamiento considerando que la ocurrencia de eventos adversos tipo sangrado son menores 13.
La terapia endovascular se aplica cuando el paciente no mejora con el tratamiento médico, tiene contraindicaciones para la terapia antitrombótica, hay formación de un aneurisma disecante expansivo o reducción importante del flujo sanguíneo cerebral por la estenosis. La colocación del "stent" intra-vascular requiere anti-coagular durante el procedimiento y mantener terapia anti-agregante para reducir complicaciones tromboembólicas. Se reportan procedimientos sin éxito en el 5,2 % de los casos y bajos índices de complicaciones tipo accidente cerebro vascular (ACV) con el procedimiento. La colocación del "stent" a través del sitio de disección excluye el flujo sanguíneo del aneurisma y permite la aposición del segmento diseccionado a la pared del vaso. Además, cuando se complementa con material tipo "coil" se hace la oclusión selectiva de la bolsa aneurismática. Se reportan complicaciones como: desplazamiento del "stent" o los "coils", ruptura del vaso, oclusión de vasos perforantes, trombosis del "stent" o eventos tipo trombótico y embólico. La terapia reconstructiva tiene eficacia en el largo plazo, hay reportes de casos sin re-sangrados hasta por 4 años. Se recomienda realizar estudios de control angiográfico en la fase temprana (tres meses) y seguimiento en el tiempo porque se puede presentar recanalización y formación de aneurisma 5,10.
La cirugía se indica para casos especiales con recurrencia de eventos con isquemia cerebral y fallas por tratamiento médico, estenosis persistente del vaso arterial o formación de un aneurisma secundario. Las técnicas que se aplican, según el caso, son: ligadura de la arteria carótida, tromboendarterectomía y plastia con parche vascular, técnicas de puente (bypass) vascular entre vasos extra craneal e intracraneales 1,10.
Los pacientes valorados en la institución con disección vascular recibieron tratamiento soportado en la antiagregación, el periodo de observación institucional fue corto, pero, no se evidenció ningún paciente con deterioro clínico; el Dr. Daou, et al., reseñan en su trabajo la valoración de 370 pacientes con disección vascular, el análisis de los datos para ver la asociación entre el tratamiento antitrombótico y complicaciones (con eventos tipo isquémico o hemorrágico) mostró que la respuesta fue similar cuando se compararon la anti-agregantes y anti-coagulantes (10,1 % con anti-agregación - 9,3 % con anti-coagulación - 13,8 % tratamiento combinado) 12,13-15. Así, la literatura actual apoya la terapia anti-agregante en el manejo de esta patología vascular.
CONCLUSIÓN
La disección arterial (DA) de los vasos cráneo-cervicales predomina en la población joven y es multicausal en la mayoría de los casos sin poder definirse con precisión la etiología. Los estudios de imágenes ideales para realizar son la resonancia magnética y la panangiografía; la DA puede recurrir dentro del periodo de tres meses y deben repetirse según la evolución. El tratamiento médico (anti-agregante y/o anticoagulante) no intervencionista es la tendencia actual, reservándose los procedimientos tipo terapia endovascular para los casos con formación de aneurisma disecante expansivo o reducción importante del flujo sanguíneo cerebral por la estenosis.















