Introducción
El ataque cerebrovascular (ACV) es una emergencia médica que requiere de atención inmediata para reducir el daño cerebral y mejorar el pronóstico del paciente 1. Es la segunda causa de muerte, lo que se asocia al envejecimiento de la población y también es causa importante de discapacidad 2. La OMS indicó que aumentó la mortalidad relacionada con ACV en mujeres en comparación con hombres, desde 1990 hasta 2006, y de estas, el 60 % se encontró en mayores de 75 años, relacionado con una mayor esperanza de vida y la presencia de hipertensión arterial y fibrilación auricular como factores de riesgo para ACV 2.
Existen dos tipos de ACV: isquémico y hemorrágico. El isquémico es el más común y se da en un 85 % de los casos, es una emergencia médica que necesita ser reconocida y tratada en una ventana de tiempo estrecho para disminuir el daño generado por esta enfermedad 3-4. Las manifestaciones clínicas se dan de acuerdo con el territorio donde se produce el ACV, generando una diversidad de signos y síntomas que a corto como a largo plazo pueden causar la muerte 5-6. Cuanto más tiempo pasa desde el inicio del primer síntoma sin una intervención adecuada, va a ser mayor el daño cerebral que se genera 7,9. Se deben tener tiempos puerta-aguja menores a 60 minutos, donde las nuevas recomendaciones se enfocan en disminuir el tiempo y que sea menor de 45 minutos e incluso menos de 30 minutos, idealmente 10.
El manejo para la recanalización puede lograrse habitualmente a través de la terapia fibrinolítica intravenosa sistémica (rtPA) o con una intervención endovascular 9,11.
Ambas estrategias, dentro de una ventana de tiempo terapéutica, si son exitosas pueden reducir de forma consistente la discapacidad. En el caso del ACV hemorrágico, el manejo se enfoca en disminuir la presión arterial y, en algunos casos, es necesaria la intervención quirúrgica 8.
Se presenta una descripción de la población atendida con diagnóstico de ACV en un hospital de Colombia, usando los datos del registro mundial RES-Q.
Materiales y métodos
El hospital fue elegible para participar en el registro RES-Q e iniciativa Angels, por parte del equipo de Angels en Colombia. Por cuanto brinda tratamiento al ACV agudo en la población, independientemente del tamaño del hospital, la ubicación (urbana: Yopal/ regional: Casanare) y los recursos locales (es hospital de II y III nivel de complejidad).
Se realizó un estudio retrospectivo, descriptivo y transversal. La población del estudio fueron todos los pacientes que cumplieron los criterios de selección que se atendieron en el hospital entre los años 2021-2022. No se estableció un tamaño de la muestra, por cuanto se incluyeron todos los que cumplieron con los criterios de inclusión.
El criterio de inclusión fue todo paciente mayor de 18 años que ingresó por el servicio de urgencias, a quien se le confirmó el diagnóstico de ACV; mientras que el criterio de exclusión fue: todos aquellos pacientes que ingresaron por el servicio de urgencias con sospecha diagnóstica de ACV y a quienes se les descartó.
Los datos se obtuvieron del registro RES-Q, de los años 2021-2022, y se obtuvieron 287 registros de estudio. Se considera el sesgo de información dado que el registro de los datos la realiza un profesional que no participa en la atención de pacientes y puede contener errores en la recolección de la información.
Se establecieron las siguientes variables sociodemográficas: edad, sexo, procedencia, estado civil y variables clínicas como antecedentes patológicos, uso de medicamentos previos, factores de riesgo, tipo de ACV, laboratorios, tensión arterial, territorio vascular afectado, tiempos de atención, tratamiento y desenlace. Los datos se exportaron desde la base de datos RES-Q para ser analizados en Excel, versión 2013.
Este proyecto fue ejecutado de acuerdo con los principios y normas éticas de la Declaración de Helsinki de 1975 y sus revisiones posteriores, y de la Resolución 8430 de 1993 del Ministerio de Salud y Protección Social de Colombia. Cuenta también con la aprobación del C. E. I. S. (Comité de Ética en Investigación en Salud), de acuerdo con el Acta 016 del 22 de marzo del 2023. Cada uno de los autores firmó la carta de confidencialidad, compromiso y cumplimiento de actividades de investigación, atendiendo a la política de tratamientos de datos sensibles personales y con el fin de garantizar la confidencialidad de la información.
Resultados
Para los años 2021-2022, se registraron en el servicio de urgencias un total de 382 pacientes con sospecha de ACV, a continuación, se presenta el flujograma donde se describe cómo se llegó a la población estudio final (figura 1).
La media de la edad del grupo de estudio de 287 pacientes fue de 67,85 años (DE ± 14,78) (IQR: 5979) (IC95 % 66,15-69,55). La distribución por grupos de edad se presenta en la tabla 1.
Tabla 1 Distribución por grupos de edad y género
| Distribución por grupos de edad: rango (19-96 años) | Sexo | ||||
|---|---|---|---|---|---|
| F | M | ||||
| Frecuencia absoluta n = 138 | % | Frecuencia absoluta n = 149 | % | Total | |
| 19-40 | 7 | 2,44 % | 5 | 1,74 % | 12 |
| 41-60 | 36 | 12,54 % | 36 | 12,54 % | 72 |
| 61-80 | 57 | 19,86 % | 85 | 29,62 % | 142 |
| > 81 | 38 | 13,24 % | 23 | 8,02 % | 61 |
| Total | 138 | 48,08 % | 149 | 51,92 % | 100 % |
Fuente: elaboración propia con base en los registros clínicos del paciente.
El 48,08 % correspondió a género femenino, con una media de la edad de 68,21 años (DE ± 14,70) IQR: 59-78,50 y el 51,92 % era del género masculino, con una media de la edad de 67,52 años (DE ± 14,77) IQR: 59-78,25.
De acuerdo con los antecedentes que se consideran factores de riesgo para este evento, no se encontraron pacientes con infección por VIH, ni consumo de anticonceptivos orales. Se presenta a continuación (tabla 2) la distribución por género de los factores de riesgo encontrados con mayor frecuencia.
Tabla 2 Distribución de los factores de riesgo por género
| Género | ||||||
|---|---|---|---|---|---|---|
| Antecedente/factor de riesgo ACV absoluta | M | F | Total | % | ||
| Frecuencia relativa n = 149 | Frecuencia absoluta % | Frecuencia relativa n = 138 | Frecuencia relativa % | n = 287 | % | |
| Diabetes mellitus | 94 | 32,76 | 71 | 24,73 | 165 | 57,49 |
| Hipertensión arterial | 84 | 29,27 | 85 | 29,61 | 169 | 58,88 |
| Fumadores no activos | 20 | 6,96 | 1 | 0,35 | 21 | 7,31 |
| Hiperlipidemia | 10 | 3,48 | 5 | 1,74 | 15 | 5,22 |
| Fumadores activos durante los últimos 10 años | 9 | 3,13 | 1 | 0,35 | 10 | 3,48 |
| ACV isquémico previo | 2 | 0,69 | 1 | 0,35 | 3 | 1,04 |
| Insuficiencia cardiaca congestiva | 2 | 0,69 | 0 | 0 | 2 | 0,69 |
| Fibrilación auricular | 1 | 0,35 | 2 | 0,69 | 3 | 1,04 |
| ACV hemorrágico previo | 1 | 0,35 | 0 | 0 | 1 | 0,35 |
| Enfermedad coronaria/IAM* | 1 | 0,35 | 0 | 0 | 1 | 0,35 |
Fuente: elaboración propia con base en los registros clínicos del paciente.
En cuanto al uso previo de medicamentos de interés para este estudio, se tiene que el 30,21 % usaba antidiabéticos, el 81,12 % antihipertensivos, el 21,74 %, antiagregantes, el 50,55 % anticoagulantes 5,56% y estatinas 16,74%.
Los pacientes ingresaron de la siguiente forma: el 55,05 % fueron remitidos de otros centros de atención en salud, el 29,62 % llegaron en ambulancias locales con paramédicos que los trasladaron desde sus domicilios, el 14,98 % fue traído en transporte privado por sus familiares y el 0,35 % (un caso) ocurrió de manera intrahospitalaria.
La escala de NIHSS (National Institutes of Healt Stroke Scale) fue aplicada al 55,40 % (n = 159) de la población estudiada; la media obtenida fue de 10,96 puntos (indicando déficit moderado) (DE ± 8,80) y con un rango de 1-34. La distribución por categorías según el déficit se presenta en la figura 2.
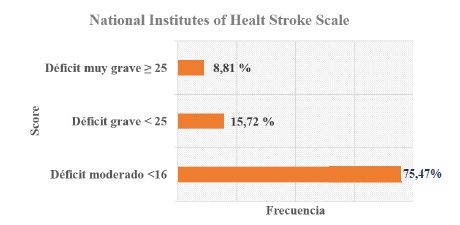
Fuente: elaboración propia con base en los registros clínicos del paciente.
Figura 2 Escala NIHSS aplicada a la población estudio
Con respecto a los hallazgos en signos vitales al ingreso del servicio de atención médica, se tiene una media para la presión arterial sistólica de 146,11 mmHg (DE ± 32,95 mmHg) con un rango de 59240 mmHg y para la presión arterial diastólica era de 82,46 mmHg (DE ± 18,10 mmHg) con un rango 38-240 mmHg.
Los valores obtenidos en la analítica del grupo de estudio indicaron lo siguiente: la media de la glucosa en sangre fue de 7,66 mmol/l (DE ± 3,45mmol/l) con un rango de 3,65-25,02 mmol/l y para el colesterol la media obtenida fue de 3,56 mmol/l (DE±1,01mmol/l) con un rango de 2,45-5,45 mmol/l.
En cuanto a las imágenes realizadas, se encontró que al 98,25 % de los pacientes les realizaron una tomo-grafía axial computarizada simple (TC) y al 1,75 % no les realizaron este examen por algún tipo de contraindicación. Al 3,83 % de los pacientes fue necesario que les realizaran resonancia magnética nuclear simple (RNM) y al 3,74 % una angiotomografía.
De acuerdo con el tipo de ACV, se obtuvo que el 83,48 % fueron de origen isquémico y el 16,52 % fue hemorrágico.
Para el ACV isquémico, el territorio de mayor oclusión fue en la arteria cerebral media en su trayecto esfenoidal (MCA M1) en un 75,23 %, para la arteria cerebral media en su trayecto insular (MCA M2) fue del 2,54 % y en otras localizaciones corresponde al 22,23 % restante.
Las causas que se establecieron para el ACV hemorrágico fueron las siguientes: emergencia hipertensiva en un 37,52 %, malformaciones arteriovenosas en un 4,26 %, alteraciones de la coagulación secundarias a medicamentos en un 1,04 % y en el 57,18 % restante no se logró establecer una causa.
Al 20,70 % de los eventos isquémicos les realizaron trombólisis y usaron un activador del plasminógeno de tipo tisular (rtPA). Por otra parte, un 69,30 % de los ACV isquémicos ingresaron por fuera del periodo de ventana y un 10 % no cumplieron con los otros criterios para trombólisis. La trombectomía no se llevó a cabo en ningún paciente dado que no contaba con ese servicio en la institución.
Con respecto al análisis de los tiempos establecidos en medias, se tiene que la media del tiempo inicio de síntomas-puerta fue de 304,95 minutos (DE ± 201,54 minutos) en un rango de 21,03-775,95); el tiempo puerta-imagen fue de 53,02 minutos y el tiempo puerta-aguja fue de 66,50 minutos. El 8,25 % de los pacientes fallecieron, indicando la mortalidad de este estudio, donde el 6,97 % (n = 20) fue secundario a ACV hemorrágico y el 1,28 % (n = 4) lo fue a ACV isquémico.
Discusión
La enfermedad vascular cerebral es una condición donde existe un área cerebral afectada de forma transitoria o permanente de origen isquémico (ataque cerebrovascular isquémico), hemorrágico (ataque cerebrovascular hemorrágico), por malformación congénita o adquirida en los vasos sanguíneos (aneurismas y malformaciones arteriovenosas cerebrales), y afecta principalmente a personas de edad media y avanzada 9. Como se demuestra en este estudio, se evidenció que en mayor proporción se da en la población mayor a 55 años.
Con respecto al género, las mujeres tienen un más alto riesgo de sufrir una fatalidad relacionada con un accidente cerebrovascular que los hombres. Esto se asocia/relaciona con que las mujeres viven más que los hombres y una vida promedio más larga aumenta las probabilidades de que sufran un accidente cerebral, así como otros factores como tensión alta durante el embarazo o consumo de medicamentos anticonceptivos 11-12. En este estudio se encontró que la ocurrencia del evento entre hombres y mujeres es similar, el factor de riesgo hipertensión es el más frecuente y no se encontró antecedente de uso de anticonceptivos orales.
Los avances en el tratamiento del ACV, donde el tiempo es cerebro, continúan vigente, pues el tiempo sigue siendo una variable determinante en el resultado 13. En este análisis encontramos que: el tipo de ACV que predominó fue el isquémico y que los avances terapéuticos incluyen la implementación de la trombectomía mecánica y la ampliación de la ventana terapéutica para los tratamientos de reperfusión 13. Para los casos estudiados no se realizó trombectomía a los que cumplían criterios para este manejo, ya que este procedimiento no lo realizan en el hospital del estudio y estos pacientes fueron remitidos a otras instituciones de salud.
Se ha señalado como criterio de calidad que el tiempo transcurrido desde el ingreso del paciente al servicio de urgencias y hasta el comienzo de la administración del trombolítico intravenoso (tiempo puerta-aguja) debe ser inferior a 60 minutos, y esto se cumple en una franja reducida de pacientes 14, aunque la media obtenida del tiempo puerta-aguja en este análisis fue superior a dicha meta. En los análisis recientes, han determinado que el tiempo puerta-aguja debe ser inferior a 30 minutos, sobre esto, los autores Iglesias-Mohedano et al. 15 buscaron determinar si un nuevo protocolo en el hospital sería eficaz para reducir el tiempo puerta-aguja y corregir los factores previamente identificados y asociados con los retrasos, la muestra incluyó a 239 pacientes antes y 222 después de la introducción del protocolo. La mediana del tiempo puerta-aguja general fue de 27 minutos después de que se implementó completamente el protocolo (una reducción del 48 % en el tiempo puerta-aguja anterior [52 minutos], p < 0,001)]. Así, este tiempo en promedio fue menor cuando se activó el código ictus prehospitalario (22 minutos) y se observó una reducción de 26 minutos en la mediana de tiempo desde el comienzo hasta el tratamiento (p < 0,001).
La escala de NIHSS ayuda a direccionar el diagnóstico y a decidir el manejo. En este análisis, se encontró que no se aplicó a todos los ingresos y se considera como un factor de mejora para la institución. El tratamiento en el ACV isquémico es la administración precoz del rtPA a pacientes seleccionados dentro de ciertos criterios, los cuales son relativos y absolutos 16. Como por ejemplo: periodos de ventana, los cuales consisten desde 3 horas (ventana convencional) y hasta 4,5 horas (ventana extendida en pacientes menores de 80 años) desde que comienzan los síntomas neurológicos 13,16. Además, se evidenció que los pacientes llegaron fuera de ventana, ya que el tiempo de comienzo de los síntomas a puerta en promedio era de seis horas para la institución, dado que la mayoría de los pacientes vienen remitidos de centros de salud de primer nivel de complejidad.
El tiempo puerta-TC recomendado es menor a 25 minutos 17. En este estudio se mostró que la media fue de 53,02 minutos, por lo cual aún faltan más ajustes para llegar a estas metas.
La administración del activador de plasminógeno tisular debe darse en el menor tiempo posible, ya que esto ha demostrado mejoría en las puntuaciones del NIHSS de manera inmediata después de su administración. Este es un medicamento de aplicación intravenosa que actúa mejorando la conversión del plasminógeno inactivo a plasmina activa, lo que a su vez ocasiona lisis de los coágulos de fibrina con la intención de restablecer la perfusión sanguínea cerebral 18 y se da en dosis, como se ve en la tabla 3 13. Se sabe que la trombólisis con alteplasa intravenosa es un componente central del tratamiento del ACV isquémico agudo. Pese a esto, este medicamento tiene limitaciones, como su corta vida media (3,5 minutos) y que requiere su administración durante 60 minutos, lo que hace que sea más complicado este proceso, y más cuando se remiten pacientes a otras instituciones. Por ello, se ha pensado como alternativa el uso de tenecteplasa, el cual es un activador de plasminógeno tisular recombinante más noevdoso, con una vida media que es más larga (22 minutos) y que se puede administrar en un bolo con dosis que se especifican en la tabla 3 19-20. El manejo dado en el estudio a pacientes dentro de ventana fue la trombólisis en un 20,70 % usando alteplasa.
Tabla 3 Administración del activador tisular del plasminógeno endovenoso en el ACV
| Medicamento | Dosis |
|---|---|
| Activador tisular del plasminógeno alteplasa | 0,9 mg/kg/dosis, máximo 90 mg |
| Se administra el 10 % en bolo en un minuto | |
| Se administra el 90 % en una hora en infusión continua | |
| Tenecteplasa | Se administra en bolo a dosis de 0,25 mg/kg |
En el ACV hemorrágico, el manejo está direccionado a disminuir la presión arterial, y si el paciente lo requiere, ingresar a cirugía para realizar un clamp en la arteria afectada o en la base del aneurisma 21. Consecuentemente con la conducta médica tomada y encontrada en este estudio.
Conclusión
El manejo dado al ACV en el hospital donde se realizó este estudio aún está por fuera de las metas, sin embargo, apunta a mejorar y disminuir el tiempo en el cual se realiza la atención y el manejo indicado según el tipo de ACV, y así prevenir discapacidades futuras y secuelas que disminuyan la calidad de vida de estos pacientes. Por lo que se plantea realizar otro estudio retrospectivo con cohorte de 2022-2023 para identificar la disminución de los tiempos de atención y comienzo del tratamiento, posterior a la revisión del protocolo de actuación en esta emergencia médica, donde se recomienda aplicar la escala de NIHSS a todos los pacientes.















