Services on Demand
Journal
Article
Indicators
-
 Cited by SciELO
Cited by SciELO -
 Access statistics
Access statistics
Related links
-
 Cited by Google
Cited by Google -
 Similars in
SciELO
Similars in
SciELO -
 Similars in Google
Similars in Google
Share
Revista Colombiana de Cirugía
Print version ISSN 2011-7582On-line version ISSN 2619-6107
rev. colomb. cir. vol.19 no.1 Bogotá Jan./Mar. 2004
Ayer, hoy y mañana*
Yesterday, today and tomorrow
*Conferencia de honor “Maestros de la Cirugía Colombiana” durante el XXVII Congreso Nacional “Avances en Cirugía” celebrado en la ciudad de Bogotá en agosto de 2001.
Correspondencia: (1)Álvaro Caro, Jefe Nacional de Cirugía, Clínica Reina Sofia. Bogotá, D.C., Colombia.
Fecha de recibo: Mayo 15 de 2003. Fecha de aprobación: Mayo 20 de 2003.
De acuerdo con el título que me inventó el doctor Hernando Abaúnza, voy a hacer un recuento del reflujo gastroesofágico en Bogotá que comprende los primeros 30 años hasta 1986, el Ayer, los siguientes quince años, el Hoy, y lo que nos traerá el Mañana, con las nuevas innovaciones tecnológicas.
La esofagitis péptica, hacia la mitad de la década de los 40, estaba vagamente asociada con la existencia de la hernia hiatal. Aunque la hernia hiatal, aunque esta última había sido descrita por Ambrosio Paré en 1580, solamente se relacionó con esofagitis y reflujo hacia 1935 con Winkelstein, quien estuvo en Bogotá alrededor de 1949, con un grupo de gastroenterólogos del Graduate Hospital de Philadelphia pertenecientes a la Sociedad Henry Bockus, con quien la mayoría de los gastroenterólogos colombianos de esa época se habían entrenado, dictando un curso en el famoso Consultorio de Especialistas de la calle 42. Fue la primera vez que nosotros, en ese momento haciendo internado, oímos el término de esofagitis péptica.
El tratamiento de la hernia hiatal era quirúrgico y muy discutido, dado que la mayoría de pacientes era asintomática, y consistía en la reducción a la cavidad abdominal del estómago herniado al mediastino con sutura del diafragma por encima del fondo gástrico. La técnica más conocida era la de Sweet, de la Universidad de Harvard y cirujano de tórax del Massachusetts General Hospital, en la ciudad de Boston.
Los resultados eran uniformemente malos, puesto que no se hacía nada para corregir las anormalidades de la unión gastroesofágica y la insuficiencia del esfínter esofágico inferior, entre otras cosas porque no se comprendía cuáles eran sus funciones, ni cuál era su papel ni siquiera si existía.
Este era el servicio del doctor Anzola Cubides (figura 1) cuando iniciamos la Jefatura de Clínica en el Hospital de San Juan de Dios en 1953, siendo el doctor Juan di Doménico su profesor agregado y los jefes de Clínica Rafael de Zubiría y yo. Los internos eran Jorge León Gómez (fallecido), Isaac Gru (quien ejerció en Cali), Emilio Echeverri (hoy próspero ganadero en Puerto Boyacá), José Tomás Henao Sáenz (también fallecido) y Bernardo Barrios. Los doctores Juan di Doménico y Emilio Echeverri fueron los eternos campeones colombianos de esgrima y representaron a Colombia en varios juegos olímpicos.

La Jefatura de Clínica era el equivalente al cuarto año de residencia actual, podía desempeñarse por cuatro años previo concurso cada dos años y el sueldo a cargo de la Facultad de Medicina era de 25 pesos.
Sobre el tema que nos ocupa, el primer artículo que cayó en nuestras manos fue el titulado, “Esofagitis por reflujo, hernia hiatal por deslizamiento, y anatomía de su reparo”, publicado en Surgery, Gynecology and Obstetrics de abril de 1951, por el doctor Philip Allison, de Leeds y profesor de cirugía en Oxford, quien teniendo en cuenta los factores anatómicos y funcionales que producían el mecanismo de competencia de la unión gastroesofágica, describió su técnica, que buscaba restablecer la integridad anatómica del cardias.
El esfínter esofágico inferior (tabla 1), es el factor más importante en la prevención del reflujo gastroesofágico. Está colocado en la porción terminal del esófago, y constituye una zona de mayor presión, que se extiende por 2 ó 3 cm con valores que oscilan en la manometría alrededor de 15 mm de Hg. El desplazamiento al mediastino de esta zona, altera su funcionamiento, disminuyendo la presión al aumentar la presión negativa respiratoria, como ocurre en la hernia hiatal por deslizamiento.

El segundo mecanismo defensivo es el ángulo de His, que señala la unión cardioesofágica. Normalmente es un ángulo agudo, que al aumentar la presión intragástrica, comprime la pared lateral del esófago, y ayuda a mantener o incrementar la acción del esfínter esofágico inferior. Al alterarse la anatomía de la región ocurre lo contrario y entonces el ángulo se hace obtuso, con lo cual aumenta la presión sobre el esfínter, facilitando el reflujo.
El segmento abdominal funciona de manera similar. Cuando eleva la presión intraabdominal, por efecto de la ley de Laplace, se colapsa primero el tubo de diámetro más pequeño que es el esófago, en comparación con la cámara gástrica. Si hay desplazamiento ocurre lo contrario y entonces la presión gástrica contribuye a aumentar el reflujo.
Normalmente la peristalsis esofágica produce un vaciamiento del contenido esofágico. Por ejemplo, después de comidas muy copiosas, se origina un reflujo, que la peristalsis se encarga de limpiar, para impedir la acción de contenido gástrico ácido sobre la mucosa esofágica. Cuando el reflujo se hace patológico, se produce esofagitis y la inflamación de la mucosa ocasiona alteraciones de la peristalsis, que desencadenan el aumento del círculo vicioso.
Por último, la acción de pinza de los pilares del diafragma, determinada por la integridad de la membrana frenoesofágica, a la que se dio valor antes de conocer los mecanismos anteriores, parece haber perdido gran parte de su importancia.
En la posición normal, el esfínter está colocado en el segmento intraabdominal, el ángulo de His es agudo, de unos 45º y hay integridad de la membrana esofágica (figura 2).

Cuando las alteraciones son ocasionadas por el desplazamiento, se observa pérdida del segmento intraabdominal, esfínter en el tórax y el ángulo de His se hace obtuso. Pérdida del segmento intraabdominal, con esfínter inferior en el mediastino y ángulo de His se hace obtuso, por relajación de la membrana frenoesofágica (figura 3).

Cabe aclarar en este punto que es la hernia por deslizamiento, con desplazamiento del esfínter inferior al mediastino, la que puede ocasionar reflujo. Desde luego, el reflujo puede producirse en ausencia de hernia hiatal.
La operación de Allison se iniciaba con una toracotomía izquierda y seguía los pasos siguientes: apertura de la pleura mediastinal, liberación del esófago, incisión transversal en el diafragma, sección del saco herniario y de la membrana frenoesofágica (figura 4) con colocación de puntos en el borde seccionado, que se suturaban a la cara inferior del diafragma, que al ser anudados anclaban la unión cardioesofágica en el abdomen, reconstruyendo la situación anatómica normal (figura 5).
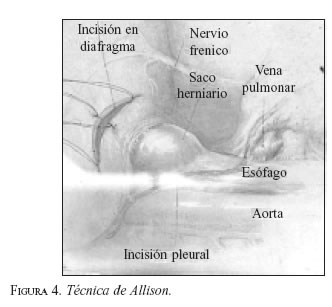
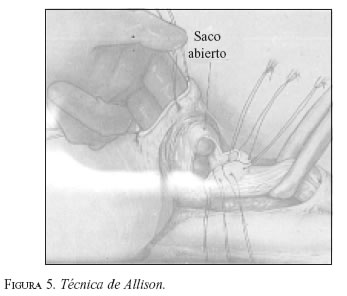
El punto crítico del procedimiento consistía en usar como medio de fijación una estructura debilitada, como era la membrana frenoesofágica. El mismo doctor Allison reconoció muchos años después que esta era la causa del alto porcentaje de recurrencias.
En 1958, con el doctor Víctor Covelli, quien posteriormente me sucedió en el cargo de Jefe del Departamento de Cirugía de la Universidad Nacional en el Hospital de San Juan de Dios, antes de emigrar a los Estados Unidos y cambiar de especialidad, llegó a ser un distinguido radiólogo, uno de los pioneros en resonancia magnética y que se retiró en 1993, hicimos el primer caso con la técnica de Allison, con resultado espectacular. Recuerdo muy bien que el paciente apenas despertó de la anestesia nos dijo “carajo, es la primera vez en cinco años que no tengo agrieras”. Desde ese momento usamos la operación en todos los pacientes que tenían indicación quirúrgica, que no eran muchos, por el desconocimiento de la enfermedad y por los resultados mediocres o malos de la cirugía convencional.
La indicación para cirugía se basaba en la comprobación radiológica de la hernia por deslizamiento y en la evidencia endoscópica de esofagitis.
El doctor Jaime Campos (figura 6), hoy Presidente de la Sociedad Colombiana de Gastroenterología, a su regreso de París fue nuestro gastroenterólogo y endoscopista de cabecera en San Juan de Dios y en la Clínica de Marly. Fue él quien inició la endoscopia intervencionista de vías biliares en Bogotá.

Cuando la esofagitis se clasificaba como grado I, se consideraba susceptible de tratamiento médico con antiácidos y dieta, para control posterior. De ahí en adelante, los cirujanos recomendábamos tratamiento quirúrgico, para evitar las complicaciones tardías, especialmente las estenosis, que se consideraban irreversibles y que requerían operaciones formidables, que incluían la resección de la zona afectada. La más usada era la esofagogastrectomía, conocida entre nosotros como la técnica de Claguett, cirujano de la Mayo Clinic, originalmente practicada para el carcinoma de cardias. Después, en un par de casos, efectuamos el procedimiento descrito por el doctor Merendino, jefe de Cirugía de la Universidad de Washington en Seattle, quien terminó su carrera en alguno de los Emiratos Árabes y que consistía en la interposición de un segmento de yeyuno entre el esófago resecado y el estómago. Más tarde aprendimos que las estenosis pépticas no requieren resección esofágica.
Los primeros 36 casos intervenidos fueron presentados en la Academia Nacional de Medicina en la sesión del 10 de septiembre de 1964, junto con las primeras cinerradiografías efectuadas por el doctor Alberto Torres Fokke.
En los dos años siguientes, durante mi estadía en Boston en el Massachusetts General Hospital, la cirugía abdominal pasó a un plano secundario, dedicándome a cirugía de cuello con el doctor Oliver Cope y con el doctor Robert Linton a cirugía de la hipertensión portal y de las arterias periféricas.
A mi regreso a Bogotá, a finales del año 1966, como Jefe del Departamento de Cirugía de la Universidad Nacional, reiniciamos nuestra práctica de cirugía general con especial interés por el reflujo gastroesofágico, operando catorce casos más con la técnica de Allison, en el que con alguna o mucha pretensión llamamos el “famoso” Grupo III de San Juan de Dios, con el doctor Erix Bozón y posteriormente con el doctor Miguel Otero, hasta que encontramos un número de la revista Time, en cuya sección médica se hablaba de una nueva técnica quirúrgica para el tratamiento de la hernia hiatal y el reflujo gastroesofágico, preconizada por un tal Lucius Hill, en la Clínica Mason de Seattle. Unos pocos días después en Atlantic City, octubre de 1968, en el Congreso del Colegio Americano de Cirujanos, tuvimos la oportunidad de escuchar una conferencia sobre el tema, dictada por el propio Lucius Hill. Desafortunadamente no pudimos contactarlo de manera personal en ese momento, pero ya en Bogotá revisamos la literatura y encontramos la publicación del doctor Hill y colaboradores en el Annals of Surgery de octubre de 1967 (figura 7).

Impresionados por los resultados en 149 pacientes controlados por ocho años, por los sólidos principios fisiológicos invocados, por la relativa sencillez de la técnica por vía abdominal, decidimos iniciar su ejecución, operando el primer caso en junio de 1969, en el Hospital de San Juan de Dios. En octubre completamos los primeros 20 pacientes con muy buenos resultados y sin complicaciones.
Como el Congreso Americano se celebraría ese año en San Francisco, escribimos al doctor Hill manifestándole la intención de visitarlo por una semana a lo cual, accedió amablemente.
Al terminar el Congreso en San Francisco viajamos a Seattle, donde durante esa semana participamos en la cirugía de 16 pacientes y aprendimos muchos detalles y refinamientos de la técnica de gastropexia posterior. El doctor Hill, quien murió hace un par de meses en Seattle, siempre nos distinguió con su especial amistad (figura 8).

Desde entonces y por espacio de tres años empleamos la gastropexia posterior tal como se practicaba en Seattle. Liberación del esófago y colocación de la unión cardioesofágica dentro del abdomen (figura 9). Cierre del hiato esofágico y colocación de los puntos de fijación en la cara anterior y posterior de la pequeña curva, suturándolos a la fascia preaórtica (figura 10).


La figura 11 muestra el aspecto de la operación terminada, con el segmento de esófago intraabdominal, el ángulo de His restaurado con un par de suturas y los puntos de gastropexia, que fijan sólidamente la unión gastroeso-fágica a la fascia preaórtica y al ligamento arcuato.

En 1972, con ocasión de la Convención Nacional de Gastroenterología, que se celebraría en Bucaramanga, invitamos a los doctores Hill y Augusto Larrain, de la Universidad de Chile, a Bogotá, donde tuvieron la oportunidad de operar varios casos en los Hospitales de San Juan de Dios y San José, que se transmitían por televisión.
Todavía recuerdo con escalofrío el caso de San José. Se trataba de un paciente con dos laparotomías previas por trauma de hecho demandaba un verdadero reto llegar al hiatus. En un momento cumbre de la disección, las gafas del doctor Hill cayeron al campo operatorio, reposando en la cara anterior del estómago, donde fueron cubiertas por mi compresa y retiradas rápidamente. Más de la mitad de la audiencia no alcanzó a visualizar el incidente, que por lo demás no tuvo consecuencias.
En esta ocasión, aprendimos la maniobra de Larrain, diseñada para evitar la disección del tronco celíaco y la cara anterior de la aorta, posteriormente adoptada por el doctor Hill y su grupo en Seattle.
Consiste en usar una pinza de Babcock sin orificio, para hacer una toma de la fascia preaórtica, de tal manera que al cerrar la pinza la aorta queda por debajo y no hay riesgo de lesionarla al colocar los puntos de gastropexia (figuras 12 y 13).
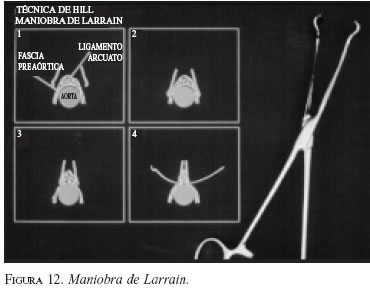

Años más tarde Hill introdujo la medición de la presión del esfínter durante la intervención, que no hemos empleado.
El resumen de la cirugía del reflujo con la técnica de Hill-Larrain fue publicado en el primer número de la Revista Colombiana de Cirugía, en abril de 1986. Teníamos 132 pacientes intervenidos entre hospitalarios y particulares, porque en esa época todavía había particulares, con excelentes resultados (tabla 2).

Para este tiempo ya estaba trabajando en el Hospital de La Samaritana en la Pontificia Universidad Javeriana, con el inolvidable doctor Néstor Sandoval y los doctores Alfonso Martínez Chávez y Sigfrido Demner.
En este segundo período he contado con la colaboración irrestricta y constante del doctor Álvaro Valencia, uno de mis mejores residentes en La Samaritana, quien llegó a ser Jefe del Departamento de Cirugía y compañero en mi consultorio de Marly. Al doctor Valencia debo la prolongación de mi actividad quirúrgica.
Hubo un caso de mortalidad relacionado con la cirugía, en un paciente que presentó ruptura del esófago, inmediatamente por encima del punto superior de fijación, la cual se manifestó a las 72 horas por mediastinitis tratada por toracotomía, cierre de la perforación y una fundoplicación de Nissen en el tórax. Continuó presentando empiemas pleurales que requirieron varias operaciones de drenaje, en la última de las cuales falleció, seis meses después de la intervención inicial.
Para 1992 habíamos aumentado la casuística, con resultados similares a los publicados en 1986 (tabla 3).

En este recuento hay dos situaciones especiales; las estenosis pépticas y el epitelio de Barrett, que merecen consideraciones aparte.
Las estenosis resultaban de la prolongación inadecuada del tratamiento médico, que permitía el progreso de la esofagitis hasta el último grado de la clasificación de Savari- Miller, caracterizado por úlcera o estenosis.
En el trabajo mencionado había 40 casos de estenosis, más o menos acentuadas, de las cuales catorce fueron severas y requirieron dilataciones operatorias. No pensamos que las dilataciones como único tratamiento fueran efectivas, además de aumentar el riesgo de perforación. Entonces con el doctor Carlos Serrano, en el Hospital de La Samaritana, establecimos el siguiente algoritmo: si la estenosis permitía el paso del endoscopio, no se consideraba la necesidad de dilatación y se procedía con la cirugía. Si la endoscopia demostraba una estrechez infranqueable, se programaba la cirugía con dilatación simultánea empleando las bujías de Eder-Puestow; primero se colocaba la guía metálica que se sostenía en el estómago y Serrano procedía a las dilataciones progresivas, que yo controlaba visual y manualmente para evitar la ruptura del esófago. El procedimiento se suspendía cuando la bujía mostraba evidencia de sangrado, sistema bastante primitivo para establecer el grado de efectividad de la dilatación. Estos catorce casos fueron publicados en asocio con la doctora María Teresa Galiano, en la Revista de la Sociedad Colombiana de Cirugía, en el número 2, de agosto de 1987 (tabla 4).

Solamente cinco casos necesitaron dilataciones posteriores, casi todos al principio, pues a medida que aprendimos sobre la evolución postoperatoria, comprobamos que eran innecesarias.
Respecto al esófago de Barrett, éste se inicia con la publicación de Barrett en el British Journal of Surgery, en enero de 1950, donde describe la úlcera péptica del esófago que ocurre por el ascenso del estómago al tórax a causa de un esófago corto. Este concepto equivocado persistió por varios años, hasta que el mismo Barrett se rectificó en 1957, aceptando la idea de Allison, según la cual se trataba de esófago revestido de epitelio gástrico, que remplazaba al epitelio escamoso de revestimiento esofágico. De esa publicación nació el término de “esófago de Barrett”.
La primera comunicación entre nosotros se debió al doctor Jorge Segura y colaboradores, quienes publicaron en Tribuna Médica en mayo de 1982, los primeros casos observados en Bogotá, a partir de 1965, de esta enfermedad que era prácticamente desconocida y no aceptada por completo.
El concepto actual, tal como lo expresó Carlos Pellegrini en el Congreso de la AGE en el 2001, en Atlanta, es que el epitelio de Barrett es una metaplasia adquirida ocasionada por el reflujo gastroesofágico crónico.
Aunque se trata de un recuento de lo que ocurrió en Bogotá, en los 30 años anteriores a 1986, que hemos tomado arbitrariamente como el Ayer, no puedo dejar de mencionar al doctor Iván Vargas (figura 14), pionero de esta técnica en Medellín, después de haber trabajado en Santiago de Chile con Larrain y Csendes, y quien tiene el mayor número de casos operados en Colombia. Asimismo el doctor Vargas inició entre nosotros la manometría esofágica para el estudio de estos pacientes.

A partir de 1987 consideraremos el Hoy de la enfermedad por reflujo gastroesofágico.
El primer cambio ocurrió con la aparición de los antagonistas H2 y luego los bloqueadores de la bomba de protones. Si ayer se operaba solamente el 20 ó 25% de los casos, en la siguiente década con el uso de estos medicamentos, prácticamente desapareció la indicación para el tratamiento quirúrgico, tal como pasó con el manejo de la úlcera péptica. En la Reina Sofía, en ocho años, el doctor Sabbagh sólo nos permitió operar dos casos de reflujo.
Sin embargo, si la úlcera es curable con el tratamiento médico, no ocurre lo mismo con el reflujo, que en la mayoría de los pacientes requiere un tratamiento permanente, porque la causa es una alteración anatómica o funcional del mecanismo antirreflujo. Con el paso de los años el péndulo ha comenzado a cambiar en el sentido de la cirugía por dos razones importantes. La primera, que enfermos relativamente jóvenes con tratamiento por diez o más años, no quieren sostenerlo indefinidamente o no pueden asumir el costo del mismo. La segunda, fue la aparición a mediados de los noventa de la cirugía laparoscópica antirreflujo, cuyas ventajas son obvias y atractivas para los pacientes. Hay series con controles de más de cinco años, que muestran que los resultados son comparables con los de la cirugía abierta.
Si en la etapa anterior el diagnóstico estaba basado solamente en la radiología y la endoscopia, en la actualidad los métodos de diagnóstico considerados indispensables, en especial cuando se va a tomar una decisión quirúrgica, son los siguientes (tabla 5).

La videoendoscopia es de rutina y las imágenes y su comprobación fotográfica solamente tienen un vago parecido con las de ayer, que se tomaban a través del endoscopio.
PH-metría de 24 horas. Es el estándar de oro para comprobar el reflujo. Se coloca un electrodo 5 cm por encima del esfínter esofágico inferior y se hacen determinaciones de pH durante 24 horas, para determinar el número y duración de los episodios de reflujo, relacionándolos con los síntomas.
Manometría. Inicialmente se usó para medir la presión del esfínter esofágico inferior. A menor presión del esfínter mayor incidencia de reflujo. Establece además la calidad de la peristalsis esofágica, cuya alteración influye en la modalidad de cirugía.
Isótopos radiactivos. Su principal indicación es determinar el vaciamiento gástrico, pues una alteración importante significa la necesidad de complementar la fundoplicación con un procedimiento de drenaje, de preferencia una piloromiotomía o una piloroplastia. En mi opinión es el mejor método de control postoperatorio.
Simultáneamente con el desarrollo de la gastropexia posterior de Hill, los procedimientos más empleados universalmente son la fundoplicación de Nissen y sus numerosas modificaciones y el Mark IV de Belsey.
Indudablemente la operación más practicada en todo el mundo es la fundoplicación de Nissen. Descrita por el cirujano suizo Rudolf Nissen en 1956; consiste esencialmente en rodear la extremidad inferior del esófago en posición intraabdominal, con el fondo gástrico con la finalidad de aumentar la presión del esfínter esofágico inferior (figura 15). El doctor Nissen nació en 1896 y murió en 1981 (figura 16).


También es la operación más empleada en Bogotá. En el Hospital de San Juan de Dios, manteníamos una “garrotera” muy cordial con el doctor Jaime De la Hoz, promotor del Nissen, quien introdujo varias modificaciones a la técnica, especialmente la fijación a la manera de Toupet antes de completar la plicación del estómago, para evitar el deslizamiento del esófago hacia el mediastino, conocido como el “slipping Nissen”, una de las principales complicaciones de la operación. La experiencia inicial del doctor De la Hoz fue publicada en Tribuna Médica en 1987.
El Departamento de Cirugía del Hospital San Ignacio, emplea el Nissen, salvo muy contadas excepciones, lo mismo que la Fundación Santa Fe, el Hospital de San José y el Hospital Militar. El único sitio en Bogotá donde se usó el procedimiento de Hill-Larrain fue el Hospital-Clínica San Rafael.
La técnica Mark IV, del doctor Ronald Belsey, cirujano de tórax de Leeds, ha sido usada esporádicamente entre nosotros. En el Hospital Santa Clara, el doctor Fidel Camacho y sus colaboradores practicaron alrededor de 30 casos.
A mi modo de ver tiene dos grandes inconvenientes: requiere una toracotomía y emplea la pared del esófago para formar la válvula. Cualquiera de las técnicas que revisamos puede realizarse por vía laparoscópica, pero universalmente el procedimiento de Nissen es el más empleado.
El año pasado en Cartagena tuvimos la oportunidad de presentar la experiencia inicial del grupo de la Clínica Reina Sofía, con los primeros 50 casos intervenidos. Un año después completamos 112 pacientes con resultados similares.
La operación se practica a través de cinco puertos, con el cirujano trabajando entre las piernas del paciente. Los pasos esenciales son los siguientes: reducción del estómago a la cavidad abdominal cuando existe hernia hiatal (figura 17). Disección de los pilares y de toda la circunferencia del esófago, para lo cual se abre una amplia ventana que permita el paso fácil del fondo gástrico, sobre una bujía F50 o F52 (figura 18). Fundoplicación de 2 a 2.5 cm con dos puntos y luego fijación al hiato esofágico (figura 19).
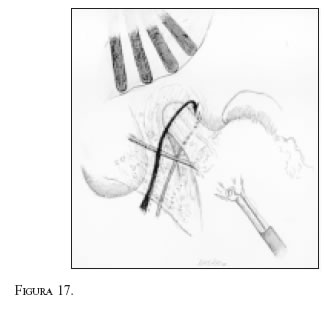


No obstante, la cirugía abierta no ha perdido su vigencia, especialmente por el costo aparente de la laparoscopia. Sólo algunas compañías de medicina prepagada la cubren y prácticamente ninguna EPS, por lo que la mayoría de los procedimientos quirúrgicos por ahora serán por laparotomía.
Si ayer considerábamos dos situaciones especiales, la estenosis y el esófago de Barrett, hoy la primera no tiene mayor importancia, simplemente porque no se presenta. Los tratamientos con antagonistas H2 y bloqueadores de la bomba, impiden la progresión de la esofagitis, de tal manera que en los 59 casos operados en esos seis años, ninguno requirió dilataciones transoperatorias, comparados con los catorce de la serie anterior.
En cambio, el epitelio de Barrett ha adquirido una significación especial, al comprobarse su condición premaligna. Antes, cuando se encontraba epitelio columnar de tipo gástrico o cardial en las biopsias de esófago terminal, se consideraba diagnóstico. Actualmente, todo el epitelio columnar que se extienda más de 2 cm por encima de la línea Z debe considerarse metaplásico y la comprobación histológica muestra células “goblet”, con contenido de mucina ácida. Sin estas dos evidencias no debe hacerse diagnóstico de Barrett.
Probablemente, el adenocarcinoma se desarrolla en el esófago de Barrett, a través de una serie de eventos secuenciales, que se inician con reflujo gastroesofágico crónico, metaplasia intestinal, displasia y finalmente adenocarcinoma. La incidencia no está bien establecida, pero un estudio presentado en el curso de postgrado de la ASGE en Atlanta en mayo de 2001, señaló que era de 800 cánceres por cada 100.000 pacientes con esófago de Barrett. Allí mismo se informó que cuando el diagnóstico inicial era displasia de alto grado, el 10% ya tenía un carcinoma in situ.
Entonces ¿qué debe hacerse? Lo más aceptado es que la metaplasia simple o la displasia de bajo grado pueden tratarse médicamente o por cirugía antirreflujo, con controles endoscópicos periódicos.
En la displasia de alto grado hay dos conductas: estricto control endoscópico e histológico o cirugía. Si la incidencia de adenocarcinoma es del 10%, una esofagectomía parece demasiado procedimiento para un paciente que puede no presentar nunca una lesión maligna.
Y así llegamos al Mañana del doctor Abaúnza. No habrá cambios significativos en el actual tratamiento médico, ni en las indicaciones quirúrgicas ni probablemente en la técnica laparoscópica. Pero como siempre, nuestros colegas gastroenterólogos se han ingeniado sistemas para tratar el reflujo por medios endoscópicos. En el momento, se han empleado tres procedimientos en la práctica clínica, que describiremos brevemente, aunque hasta la fecha no se han practicado en Colombia. (Con posterioridad a esta presentación, el doctor Luis Carlos Sabbagh, en la Clínica Reina Sofía, ha intervenido 25 casos hasta el mes de diciembre del 2002, con la técnica del Endocinch del doctor Swain).
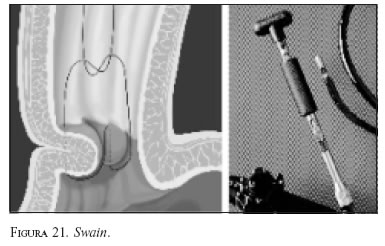
Endocinch. El doctor Paul Swain, de Londres, inventó una máquina de coser con un solo hilo, que se coloca a través de un sobretubo y se controla por videoendoscopia. El equipo consiste en una cápsula de sutura que se pasa hasta la unión cardioesofágica, inmediatamente por debajo de ésta se aplica succión y se obtiene un pliegue de mucosa gástrica, por el cual se pasa la aguja con el hilo de sutura, que se maneja desde el exterior con el equipo diseñado por el doctor Swain. El procedimiento se repite y efectúa otro pliegue a 1 cm del anterior; se anudan los dos puntos con lo que se logra una aplicación, que actúa a manera de válvula, para impedir el reflujo. En la figura 20, y en el sentido de las agujas del reloj, se ven los primeros pasos descritos. En la figura 21, la toma del segundo pliegue y el nudo que los une. De acuerdo con la amplitud del cardias se realizan dos o tres de estas aplicaciones.

El procedimiento de Streta se basa en producir lesiones mucosas por medio de radiofrecuencia controlada, alrededor de la unión cardioesofágica, que al cicatrizar producen estenosis relativa, la cual actúa como una especie de esfínter.
El equipo consiste en un balón inflable, alambres conductores y electrodos de 0.5 mm colocados en forma circular, que penetran en la mucosa al inflar el balón y conducen la corriente para producir las lesiones. En la figura 22 se observa el balón inflado y los electrodos en la mucosa, la figura 23 muestra las lesiones y la figura 24 el engrosamiento de la mucosa cicatrizada.



El doctor Ram Chuttani, de la Universidad de Harvard, Jefe de Endoscopia en el Beth Israel Deaconess Medical Center en Boston, diseñó el procedimiento denominado Plicator NDO, que coloca por medio del aparato un “clip” por debajo de la unión cardioesofágica, el cual crea un nuevo orificio cardial, que favorece la competencia del esfínter esofágico inferior.
La figura 25 muestra la secuencia como funciona el Plicator, tal como se ve en retrovisión: con el dispositivo abierto, el estilete penetrando la pared para ejercer tracción y el “clip” listo para ser disparado, a la profundidad que se determine, y la plicación terminada.

Así creo haberles contado lo que hemos hecho en Bogotá en 48 años de interés por el tema del reflujo gastroesofágico y lo que veremos en el futuro próximo. Gracias por su atención.














